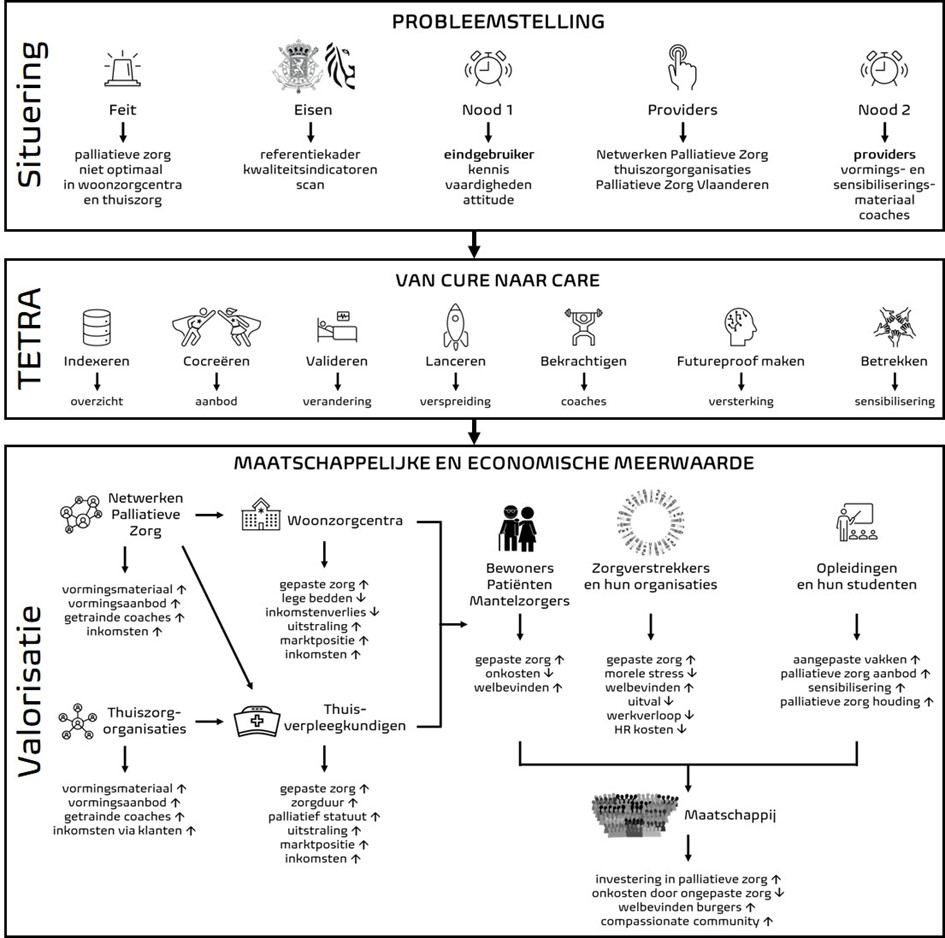
VLAIO keurt TETRA-project ‘Van cure naar care’ goed
Vlaams minister van Innovatie Hilde Crevits maakt 1,6 miljoen euro vrij voor vier projecten van hogescholen en universiteiten die kennisoverdracht rond vernieuwing in de zorg stimuleren. Het project van Howest en VUB ‘Van cure naar care’ is er een van. De focus ligt op het uitbouwen van kwalitatief hoogstaande vroegtijdige zorgplanning, palliatieve zorg en levenseindezorg. De ambitieuze samenwerking tussen kennisinstellingen, zorginstellingen en -professionals wil de kwaliteit van en toegang tot vormingen verbeteren.
Het uitbouwen van kwalitatief hoogstaande vroegtijdige zorgplanning, palliatieve zorg en levenseindezorg is een kernopdracht van onze woonzorgcentra en van onze thuiszorg. Uit onderzoek blijkt dat palliatieve zorg in verschillende zorgsettings te laat wordt opgestart.[1],[2] Bij zorgvragers die te maken hebben met een levensverkortende, -bedreigende of ernstige aandoening moet de kwaliteit van het leven en de verbetering van het welzijn centraal staan. Daarbij is de vorming van het personeel en iedereen betrokken bij deze zorg essentieel. Enkel zo kunnen zij de noodzakelijke competenties ontwikkelen in vroegtijdige zorgplanning, palliatieve zorg en levenseindezorg, zoals het herkennen van zorgnoden op fysiek, psychologisch, sociaal of spiritueel vlak, of het praten over ziekte en verlies.
Breed gedragen
Binnen het via het Vlaams Instituut voor Innoveren en Ondernemen (VLAIO) gefinancierde project ‘Van cure naar care’ worden bestaande evidence-based tools vertaald naar concreet opleidings- en ondersteuningsmateriaal voor iedereen betrokken bij vroegtijdige zorgplanning, palliatieve zorg en levenseindezorg. Een team van didactische experts van de opleiding verpleegkunde aan Howest werkt hiervoor samen met de onderzoeksgroep Zorg rond het Levenseinde (VUB/UGent), ondersteund door een diverse groep aan professionals. Het merendeel van de netwerken palliatieve zorg hebben zich geëngageerd om binnen het project ‘Van cure naar care’ proactief mee te werken en zo samen de nodige ondersteuning en coaching in Vlaanderen aan te bieden. Ook aanbieders van palliatieve thuiszorg onderschrijven dit project. Ze zijn betrokken om uiteindelijk ook thuisverpleegkundigen bijkomende vorming aan te reiken. De samenwerking met koepelorganisatie Palliatieve Zorg Vlaanderen garandeert dat de projectresultaten tijdens en na het project op een duurzame manier breed en langdurig gebruikt en verspreid zullen worden.
Unieke aanpak en uitgebreide doelgroep
‘Van cure naar care’ richt zich naar zowel professionele zorgverleners als naar bewoners van woonzorgcentra, naasten, zorgvragers en vrijwilligers. Veerle Coupez van Howest geeft toelichting bij het plan van aanpak: “De netwerken, woonzorgcentra en thuiszorgorganisaties zijn de primaire doelgroep, thuisverpleegkundigen en verpleegkundigen in woonzorgcentra de secundaire. Al blijft betere ondersteuning van zorgvragers en mantelzorgers het ultieme doel. Het is onze bedoeling dat de primaire doelgroep uiteindelijk de taak van opleiding en coaching op zich zal nemen.” Het project wil tools ontwikkelen waar de hele sector mee aan de slag kan. Daarvoor wordt een online opleidingsplatform gelanceerd.
“Het TETRA-project is echt een unieke ontwikkeling”, zegt professor Lieve Van den Block. “Hiermee leggen we duidelijk de link tussen onderzoek en sociale innovatie. Bij dit project hoort ook een businessmodel dat verzekert dat de resultaten op lange termijn werking hebben. Dat vertaalt zich in een meerwaarde niet enkel voor verpleegkundigen, maar voor de hele maatschappij.”
Innovatief opleiden
Waarom is innovatief opleiden zo belangrijk? “Het feit is dat palliatieve zorg suboptimaal verloopt en de vorming rond palliatieve zorg tekortschiet”, zegt Veerle. “We horen dit al jaren vanuit onderzoek, van de onderzoeksgroep Zorg rond het Levenseinde en van Kom Op Tegen Kanker.” Lieve beaamt dat: “Na een opleiding of navorming blijkt het vaak te moeilijk om de opgedane kennis te vertalen naar de praktijk. We horen ook vanuit de netwerken dat de nodige coachende vaardigheden nog niet genoeg aanwezig zijn.” Daar wil ‘Van cure naar care’ nu op inspelen met vaardigheden zoals een effectieve training uitwerken, constructieve feedback geven en op een oplossingsgerichte manier een persoon ondersteunen om te groeien.
Een van de aandachtspunten binnen de vormingen is self-efficacy ofwel vertrouwen in eigen kunnen van de zorgverlener. “We willen zorgverleners het zelfvertrouwen bieden om de zorg aan te gaan”, verklaart Veerle. “In het verleden werd al uitvoerig onderzoek gedaan naar wat verpleegkundigen effectief nodig hebben om het gesprek aan te gaan rond palliatieve zorg. Daarbij lag de focus op welke kennis zij nodig hebben. Nu blijkt dat kennis niet de belangrijkste factor is, een verpleegkundige heeft ook zelfvertrouwen nodig om het gesprek aan te gaan.” In ‘Van cure naar care’ worden kennis en zelfvertrouwen verbonden in onder meer simulatie-oefeningen en klinische redeneercases. “Kennis en vaardigheden zijn het topje van de ijsberg”, vult Lieve aan. “Attitude is het grootste deel van de ijsberg dat onder water verborgen is. Iedereen die in een palliatieve zorgsetting met een zorgvrager in contact komt, moet met een palliatieve bril kunnen kijken. Goede ondersteuning en coaching zijn daarbij cruciaal.”
Palliatieve zorg van de toekomst
‘Van cure naar care’ gaat officieel van start op 1 september, maar de onderzoekers zijn nu al enthousiast over de voorbereiding. Veerle Coupez is zeer tevreden dat dit project er komt. “Ik hoop dat dit een antwoord zal bieden op de tekorten die we nu al jaren bemerken, maar niet konden verhelpen. De goedkeuring van VLAIO binnenhalen was zeker niet evident, dus ik ben bijzonder trots op de verwezenlijking van ons team. Als netwerkcoördinator palliatieve zorg en verpleegkundige in de thuiszorg heb ik in de praktijk gemerkt hoe belangrijk goede palliatieve zorg is. Daarmee maken we echt het verschil. Ondertussen heb ik ook zeven jaar competenties verworven in de pedagogiek en heb ik geleerd om vorming op een andere manier aan te pakken. In dit project combineer ik beide inzichten om de zorg van de toekomst te verbeteren.”
Het TETRA-project is het eerste concrete project dat door de VUB en Howest samen aangepakt wordt. Lieve: “Het is enorm leuk dat we nu onze expertise kunnen samenbrengen. Vanuit de vzw Edupal Vlaanderen is het een van onze doelstellingen om trainingen rond palliatieve zorg en compassionate care aan te bieden. Die ambitie maken we nu waar. Dit is geen ivorentorenonderzoek, maar een wisselwerking tussen praktijk en onderzoek met meerwaarde voor de maatschappij op lange termijn.”
[1] Gilissen, J. (2019). Towards successful advance care planning in nursing homes (Doctoral dissertation, Ghent University).
[2] Honinx, E. (2021). Palliative care in nursing homes in Europe.
Reactie van Vlaams minister voor Innovatie Hilde Crevits: “We zetten met Vlaanderen sterk in op betere gezondheidszorg via innovatie en onderzoek. Vernieuwing in de zorg belangt elk van ons aan! Vlaanderen beschikt met haar kennisinstellingen, hogescholen en universiteiten over heel wat expertise in bijvoorbeeld nieuwe geneesmiddelen of technologieën voor meer gepersonaliseerde zorg. Het is voor mij absoluut prioritair dat deze innovaties en kennis ook hun ingang vinden in de praktijk. Het TETRA-project toont het goede voorbeeld. Samenwerking tussen onderzoekers, zorginstellingen en -personeel kunnen mee het verschil maken voor mensen.”
 Veerle Coupez
Veerle Coupez
- studeerde verpleegkunde en medisch sociale wetenschappen
- werkte als palliatief deskundige en netwerk-coördinator in palliatieve thuiszorg
- leidt het lectoraat palliatieve zorg en simulatie onderwijs in de opleiding verpleegkunde van Howest
- is, samen met Gerda Okerman, voorzitter van de Werkgroep verpleegkundigen Palliatieve Zorg van het NVKVV

Lieve Van den Block
- studeerde psychologie
- doctoreerde in de medisch sociale wetenschappen
- werkt sinds 2003 aan onderzoek omtrent levenseinde- en palliatieve zorg, en sinds 2014 als voltijds hoogleraar aan de VUB
- leidt het onderzoeksprogramma Aging and Palliative Care aan de VUB-UGent onderzoeksgroep Zorg rond het Levenseinde
Interprofessionele samenwerking in palliatieve zorg bevorderen
Professionals betrokken bij palliatieve zorg worden geacht interprofessioneel samen te werken en zich aan te passen aan snel veranderende en onzekere situaties, om zorg te bieden op maat van de palliatieve zorgnoden van zorgvragers en hun familie. Fien Mertens werkt halftijds als huisarts in een multidisciplinaire groepspraktijk en is daarnaast halftijds actief aan de UGent als lesgever en onderzoeker.
Het pas afgeronde doctoraat van Fien Mertens richt zich op bepaalde aspecten van interprofessionele samenwerking in de palliatieve zorg. Ze kan het belang van een goede samenwerking niet genoeg onderstrepen: “Je merkt in de praktijk al snel dat palliatieve zorg enkel goed verloopt door nauwe samenwerking. En belangrijker nog: je krijgt geen tweede kans om het goed te doen.”
Wat gaat er al goed?
Op basis van haar onderzoek kan Fien concluderen dat zorgverleners zich bijzonder hard inzetten voor goede patiëntenzorg: “Uit alle gesprekken kwam een grote motivatie naar voren in het belang van de patiënt. Verpleegkundigen leggen erg veel flexibiliteit aan de dag. Ze spelen snel in op nieuwe patiënten, zorgsituaties en samenwerkingen.”
Toch is er nog ruimte voor verbetering. In haar doctoraatsproefschrift kwam Fien Mertens tot enkele onthullende conclusies over de samenwerking binnen de palliatieve zorg, zowel in de thuiszorg als in het ziekenhuis en bij de overgang tussen deze settings. Daaruit destilleerde ze gerichte communicatietips en aandachtspunten voor thuisverpleegkundigen, verpleegkundigen op de palliatieve eenheid en zelfs huisartsen, die de palliatieve zorg van de toekomst kunnen verbeteren.
Tips om nog beter samen te werken
Leer elkaar kennen
“De onderzoeksresultaten leerden dat elkaar kennen de samenwerking bevordert”, vertelt Fien. In de thuiszorg is dit natuurlijk niet evident. Daarom raadt ze aan om ontmoetingsmomenten in te bouwen bij de start van een nieuwe patiëntbegeleiding. “Dat hoeft niet lang te duren, maar als je in een nieuwe zorgsetting terechtkomt, helpt het om even samen te zitten en af te toetsen: wie is iedereen en wat zijn de verwachtingen van de samenwerking?”
Hou regelmatig overleg
Je hebt vooraf goede afspraken gemaakt? Super. Nu komt het erop aan elkaar op de hoogte te houden. “Regelmatige teambesprekingen hebben een duidelijk positief effect op de samenwerking. Zo bouw je aan een gedeelde visie rond patiëntenzorg.”
Laat je niet klein krijgen door hiërarchische verhoudingen
Tijdens haar doctoraatsonderzoek schrok Fien van de grote belemmering die hiërarchie nog steeds vormt. “Wanneer iemand zich niet gelijkwaardig behandeld voelt, heeft dat gevolgen voor de samenwerking”, stelt Fien. “Daarnaast zien we dat verpleegkundigen die afhankelijk zijn van een huisarts voor verwijzing het moeilijker kunnen hebben om in te gaan tegen de arts, ook al zou je dat doen in het belang van de patiënt. Het wordt tijd om als maatschappij eens na te denken over deze verhoudingen.”
Durf open te communiceren
Wanneer hiërarchie een rol speelt, maar ook in andere situaties, kan een meningsverschil tot spanningen leiden. Open communiceren, dat betekent ook eens durven botsen. “Je mag aangeven dat je vanuit jouw ervaring als zorgverlener een bepaalde oplossing voor ogen hebt. Vertrouw op je eigen expertise en communiceer die helder naar je teamleden.”
Levenslang leren
Fien geeft nuttige tips mee voor in het werkveld, maar benadrukt ook hoe belangrijk het is om al van bij het begin in te zetten op die samenwerkingsvaardigheden. Zo worden studenten geneeskunde aan UGent in het LISa-project (Leren Interprofessioneel Samenwerken) in contact gebracht met studenten verpleegkunde en andere zorgberoepen in opleiding voor interprofessionele oefeningen. In het beroepsleven ziet ze heel wat mogelijkheden om de samenwerking te bevorderen tijdens de verplichte navormingen. Palliatieve zorg als thema leent zich uitstekend tot het samenbrengen van verschillende beroepsgroepen, volgens Fien.
Casus klinisch redeneren: Proactief verplegen
Cindy is een levenslustige vrouw van 46 jaar met een fijne man en twee tienerkinderen, goede job en leuke hobby’s. Ze werkt als vrijwilliger in een dierenasiel, waar ze trouwe viervoeter Luca ontmoette en adopteerde. Ze is ook actief in de hondenschool en het wijkcomité. Wekelijks gaat ze naar de yogales en drinkt ze een glaasje wijn, soms twee, met haar beste vriendin.
In 2020 gaat Cindy op routinecontrole bij haar gynaecoloog. Extra onderzoeken blijken nodig. Bij Cindy wordt baarmoederhalskanker vastgesteld. Ze laat de moed niet zakken en is vastbesloten om te vechten, maar al snel volgt een eerste, en enkele maanden later een tweede recidief. Een jaar na de eerste diagnose wordt Cindy opgenomen op de dienst Spoedgevallen met uitgezaaide baarmoederhalskanker en recidiverende nierontstekingen.
Introductie palliatief supportteam
Er wordt in samenspraak met Cindy beslist om de therapie te stoppen en de focus te leggen op kwaliteit van leven en comfort. De bedoeling is dat Cindy na een antibioticakuur weer naar huis mag. Palliatieve thuiszorg wordt voorbereid, maar elke dag wordt Cindy zwakker en het idee dat het thuis niet meer zal lukken, vooral ’s nachts, maakt haar bang en onzeker. De palliatieve eenheid van het ziekenhuis wordt voorgesteld. Het palliatief supportteam (PST) geeft Cindy en haar echtgenoot een rondleiding op de eenheid.
Het PST werd hier tijdig ingeschakeld, waardoor het ruim de tijd heeft om met Cindy te bespreken wat voor haar belangrijk is (vroegtijdige zorgplanning). Het PST ziet Cindy elke dag en begeleidt haar en haar familie. Een aanvraag voor de palliatieve eenheid werd tijdig gedaan, maar er is geen plaats. Cindy beschikt op de afdeling oncologie over een ruime privékamer die aan haar behoeften voldoet. Cindy en haar man krijgen een koppelbed zodat ze toch nog samen kunnen slapen. De kinderen worden begeleid door de psychologe van het PST.
Cindy heeft pijn, koorts en gebruikt een stoma. Ze voelt zich regelmatig misselijk en heeft weinig eetlust. Naast de lichamelijke ongemakken, heeft Cindy het mentaal ook zeer moeilijk. Ze is emotioneel en onrustig en zit met heel veel vragen over haar situatie. Ze heeft veel ziekte-inzicht en is realistisch ingesteld, dus ze wil graag alles begrijpen. Cindy verdeelt haar energie over haar kinderen, haar man, haar ouders en haar boezemvriendin. Ze kan nog een dag naar huis om afscheid te nemen van labrador Luca.
Spreken over euthanasie
Cindy heeft een euthanasiewens. Ze praat met het PST over de procedure. Cindy is gelovig, daarom is het voor haar belangrijk om voor de euthanasie een ziekenzalving te krijgen. De pastorale werkster komt kennismaken en heeft een lang gesprek met Cindy. Samen met haar twee dochters kiest Cindy de kleren uit waarin ze zal inslapen. Zorgvuldig kiest ze de datum voor haar afscheid. Haar echtgenoot en de kinderen blijven slapen de nacht ervoor, ze eten ‘s avonds samen en drinken nog een glaasje. De ochtend nadien komen haar ouders. De kinderen zijn bij hun mama gebleven tot ze diep in slaap was en zijn dan door de psychologe meegenomen. De echtgenoot en haar ouders zijn op vraag van Cindy bij de uitvoering van de euthanasie gebleven. Het afscheid verliep sereen.
Nabeschouwing
Alle mogelijkheden werden aangeboden en besproken, zowel op fysiek, psychisch, sociaal en ethisch vlak. Doordat alle disciplines efficiënt samenwerkten, kwamen ze hier tot een zo goed mogelijke zorg. In deze casus was het zeer belangrijk om mee te gaan met de wensen van Cindy en geen tijd te verspillen. Zo wou ze eigenlijk liefst zo snel mogelijk terug naar huis gaan, dus heeft het PST alle mogelijke hulpkanalen besproken met haar en haar echtgenoot. Toen bleek dat naar huis gaan geen optie meer was, werd volledig gefocust op palliatieve zorg in het ziekenhuis. Zo werd onnodige stress voor Cindy vermeden en heeft ze op een mooie manier kunnen afronden en afscheid nemen.
Op basis van een verslag door Reinhilde Goorts
Verpleegkundig consulent
Palliatief supportteam
UZ Gent
“Het is oké om geraakt te worden”
Zij startte meer dan dertig jaar geleden in het palliatief supportteam, hij is met zijn dertig jaar een van de jongste cursisten om referentieverpleegkundige palliatieve zorg te worden. Een generatie verschil, een gedeelde passie en een boeiend gesprek. Hoe kijken verpleegkundigen Dina Declerck van het AZ Sint-Jan Brugge en Ruben Van Kerckvoorde van het woonzorgcentrum Ons Zomerheen naar hun beroep?
Ruben Van Kerckvoorde startte zo’n zeven jaar geleden als pas afgestudeerd verpleegkundige in het woonzorgcentrum Ons Zomerheen in Lievegem. In september 2021 werd hij lid van het palliatief team: “Tijdens de coronapandemie kwam ik nog meer in contact met overlijden, rouw en verlies. Niet alleen bij overlijden, maar ook verlies van vrijheid, rouw om verloren nabijheid en de impact van eenzaamheid bij onze bewoners. Toen ik op de covid-afdeling werkte, zag ik bepaalde zaken die ik anders wou aanpakken. Zo werd ik opgemerkt door de referentieverpleegkundige palliatieve zorg, die me vroeg om in het team te komen. Ik volgde de basiscursus en dat lag me enorm goed. Nu volg ik de cursus referentieverpleegkundige palliatieve zorg.”
In het AZ Sint-Jan Brugge is Dina Declerck al meer dan dertig jaar aan de slag in het supportteam palliatieve zorg. Ook zij was nog jong toen ze deze rol opvatte: “Toen ik begon in palliatieve zorg, had ik weinig tot geen bagage. Er bestond geen specifieke opleiding, dus leerde ik alles tijdens de job zelf. Als verpleegkundige in het palliatief supportteam werk ik samen met verpleegkundigen, artsen, psychologen en sociale werkers van verschillende afdelingen, zoals interne, heelkunde, oncologie, geriatrie, … Vanuit ons team bieden we advies en ondersteuning in palliatieve en terminale zorg.”
Werk van iedereen
Palliatieve zorg is het werk van iedereen, vindt Dina. “Een zorgverlener die niet gespecialiseerd is in palliatieve zorg, moet kunnen inpikken op een vraag van een patiënt rond levenseinde. Ook de omgeving van de zorgvrager speelt hierin een belangrijke rol, denk aan de huisarts of de coördinerend en raadgevend arts.” Ruben beaamt dat, al blijft het onderwerp nog te vaak een taboe volgens hem: “Het blijft moeilijk voor onze bewoners om erover te praten en de naaste familie heeft er soms een heel andere kijk op. Naar mijn gevoel vindt een gesprek over vroegtijdige zorgplanning het best plaats nog voor een zorgvrager naar het woonzorgcentrum komt.” Omdat de thuiszorg de laatste jaren enorm is toegenomen en veel verder reikt, hebben zorgvragers die naar het woonzorgcentrum verhuizen, typisch een zwaardere pathologie. Hierdoor verblijven ze er minder lang. Dan komt een eerste gesprek over palliatieve zorg in het woonzorgcentrum eigenlijk te laat.
“Maatschappelijk moet er inderdaad veel meer gepraat worden over palliatieve zorg. Ook over wat het wel en niet is, daar bestaan nog veel misvattingen over”, gaat Dina verder. “Als ik in het ziekenhuis bij een patiënt kom, dan word ik voorgesteld als ‘Dina van de palliatieve’. Mensen denken onmiddellijk dat ze gaan sterven. Terwijl palliatieve zorg de zorg van het leven is. Het is comfortzorg en reikt veel verder dan louter stervensbegeleiding.”
Voldoende tijd is relatief
De hoofdvragen rond palliatieve zorg zijn in se eenvoudig: wat wil de zorgvrager, wat verwacht die en hoe kan een zorginstelling helpen? Erover praten maakt het tastbaar en daardoor voor velen delicaat. Toch zijn er vaak gestolen momenten waarop een zorgvrager zelf het onderwerp initieert. “Op zo’n moment is het belangrijk daarop in te gaan of het aan te kaarten bij een collega als je er als zorgverlener zelf onvoldoende mee vertrouwd bent”, zegt Ruben. “Ik heb geleerd dat wanneer een zorgvrager bijvoorbeeld zegt ‘ik ga toch niet dood’, het beter is te vragen welke angsten die persoon heeft, waarom die erover begint en hoe die dat ziet. Vroeger zou ik zo’n vraag snel afgewimpeld hebben. Nu begrijp ik dat die persoon op zo’n moment eigenlijk het initiatief tot gesprek neemt.” Tegelijk blijft tijd een hekel punt, omdat een grondig gesprek over zorgplanning niet op een half uur gedaan is. Dina: “Tijd kan in je voor- en nadeel spelen. Wil je een uitgebreid gesprek, dan moet je inderdaad voldoende ruimte hebben om alles tot in de puntjes te bespreken. Laat een zorgvrager een hint vallen, dan is het goed om daar even op in te gaan, al is het maar tien minuten. Doe je niets, dan blijft zowel de zorgvrager als zorgverlener met een wrang gevoel achter.”
Zorg voor elkaar
Palliatieve zorg blijft voor vele zorgverleners een moeilijke topic. “Zowel voor zij die er weinig ervaring mee hebben, als voor degenen die er dagelijks mee in contact komen”, legt Dina uit. “Elke persoon heeft vanuit zijn context een bepaalde bagage. Iemands sterven begeleiden bepaalt hoe je daar een volgende keer mee omgaat. Het is oké om geraakt te worden door dit proces. Nog al te vaak vergeten we aan collega’s te vragen wat het met hen doet. De zorg voor elkaar is zo belangrijk.” Waar kan je als zorgverlener terecht? Hoe verwerk je alle emoties errond? Een goed netwerk waarbinnen je je hart kan luchten en je gehoord wordt, doet veel. “Niet alleen om te ventileren, ook om ervaringen van anderen te horen”, vult Ruben aan. “Ik heb het afgelopen jaar enorm veel geleerd door gewoon te luisteren naar anderen of mijn ervaring te delen en te horen hoe zij het zouden aanpakken. Naast alle theoretische kennis is dat een van de meest waardevolle aspecten van onze job.”
 Dina Declerck
Dina Declerck
- A2-verpleegkunde aan de Katholieke Hogeschool Brugge-Oostende (Vives)
- verpleegkundig coördinator in het palliatief supportteam in het AZ Sint-Jan Brugge sinds 1989
- actief in verschillende werkgroepen rond palliatieve zorg, zoals Palliatieve zorg Vlaanderen
 Ruben Van Kerckvoorde
Ruben Van Kerckvoorde
- HBO5-verpleegkunde aan het IVV Sint-Vincentius
- basisopleiding palliatieve zorg bij Netwerk Palliatieve Zorg Gent-Eeklo in 2021
- in opleiding tot referentieverpleegkundige palliatieve zorg Netwerk Palliatieve Zorg Gent-Eeklo
- verpleegkundige in het woonzorgcentrum Ons Zomerheem (Zorg-saam) sinds 2018
- lid van het palliatief team in woonzorgcentrum Ons Zomerheem sinds 2021
Palliatieve zorg verhoogt het levenscomfort
Hoe vroeger palliatieve zorg in een ziektetraject wordt ingezet, hoe groter de voordelen zijn en dus hoe beter het is voor de patiënt en zijn naasten. Toch krijgen zorgvragers in de praktijk vaak pas te maken met deskundigen op gebied van palliatieve zorg als ze nog maar een levensverwachting van minder dan enkele weken hebben. Dit zou veel vroeger mogen.
Palliatieve zorg omvat alle zorg die gegeven wordt aan zorgvragers met een levensbedreigende aandoening en aan hun naaste omgeving, met als doel hun levenskwaliteit te verbeteren. Nog al te vaak wordt palliatieve zorg verward met terminale zorg, die louter focust op de zorg bij het levenseinde. Thuisverpleegkundige en domeincoördinator palliatieve zorg Carine Ogiers van het Wit-Gele Kruis: “Zoals Cicely Saunders, de bezieler van palliatieve zorg, het zo mooi zei, wil palliatieve zorg leven toevoegen aan de dagen en niet zozeer het leven zelf verlengen. In België kende palliatieve zorg begin jaren 90 een boost onder impuls van Lisette Custermans en zuster Leontine. De organisatie van palliatieve zorg in Vlaanderen vandaag garandeert dat een zorgvrager overal kan rekenen op palliatieve zorg, indien nodig.” Zo zijn er per provincie één of meerdere netwerken palliatieve zorg, hebben ziekenhuizen palliatieve supportteams en palliatieve eenheden, en zijn er in de woonzorgcentra referentieverpleegkundigen palliatieve zorg. In de thuiszorg bieden multidisciplinaire begeleidingsequipes de nodige expertise om thuisverpleegkundigen, zorgvragers, mantelzorgers en familie bij te staan.
Wat wil de zorgvrager zelf?
Een van de belangrijkste stappen in palliatieve zorg is het bespreekbaar maken van wat de zorgvrager wil. “Welke behandeling wil die persoon nog? Hoe ondersteunen we die zo goed mogelijk? Hoe vroeger je het gesprek hierover aangaat, hoe meer een zorgvrager de laatste periode van zijn leven zelf vormgeeft. Door een vroegtijdige zorgplanning uit te werken, krijg je als verpleegkundige een duidelijk beeld van wat die persoon graag wil”, zegt Carine. Toch blijft het een moeilijk onderwerp. Het gebruik van de PICT-schaal[1] kan hierbij helpen. “Voor huisartsen en thuisverpleegkundigen is het een handig middel om in te schatten waar een zorgvrager zich bevindt. Het is belangrijk dat ook de naasten en mantelzorgers hierbij betrokken worden. Al bepaalt de zorgvrager zelf om er al dan niet over te praten.”
Lerend netwerk en opleidingen
Onderzoeker en projectcoördinator aan Howest Verpleegkunde Danny Vereecke beaamt dat het geen evidente materie is: “Het is een continu proces. Als je met een zorgvrager hierover een gesprek aangaat, is het belangrijk te benadrukken dat wat die persoon op dat moment zegt, niet gebeiteld is in steen. Als mens kan en mag je hierin evolueren. Bovendien vergt het de nodige bewustwording bij zorgverleners. Daarom zetten we, samen met de meeste Vlaamse hogescholen, vanuit het lerend netwerk Edupal Vlaanderen in op het uitwerken van een basispakket palliatieve zorg en het stroomlijnen en verankeren van palliatieve zorg in de opleidingen verpleegkunde in Vlaanderen.”
De holistische benadering van palliatieve zorg krijgt binnen de gezondheidszorg meer vorm en wordt vandaag ondersteund door diverse opleidingen. Om referentieverpleegkundige palliatieve zorg te worden in een ziekenhuis, woonzorgcentrum of in de thuiszorg, volg je na je bacheloropleiding een referentie-opleiding bij een netwerk palliatieve zorg of een postgraduaat palliatieve zorg bij een hogeschool. Wil je meer weten over palliatieve zorg? Howest ontwikkelde, samen met partners zoals Palliatieve zorg Vlaanderen en de netwerken palliatieve zorg, een aantal gratis e-learnings[2] die een goede basis geven van wat palliatieve zorg omvat.
[1] De Palliative Care Indicator Tool is een eenvoudig en praktisch meetinstrument waarmee zorgverleners de palliatieve patiënt tijdig kunnen identificeren, ongeacht zijn of haar aandoening.
[2] www.howest.be/nl/covid19
 Carine Ogiers
Carine Ogiers
 Danny Vereecke
Danny Vereecke
Knipperlichten om palliatieve zorgnoden tijdig te herkennen
Bij ouderen in woonzorgcentra wordt het palliatieve stadium soms niet tijdig opgemerkt. Door hardnekkig vast te houden aan behandeling, wordt soms aan levenskwaliteit en comfort ingeboet. Expertisecentrum Dementie Paradox en Palliatieve Zorg Gent-Eeklo werkten een toolbox uit voor woonzorgcentra. Die omvat onder meer een brochure en een bijhorend affiche met knipperlichten: een beschrijving en visuele voorstelling van kleine maar soms onopvallende aspecten die erop duiden dat een zorgvrager palliatieve zorg nodig heeft. Bij de knipperlichten hoort ook een denkkader.
Door de uitbreiding en verbetering van de thuiszorg verhuizen personen steeds later naar een woonzorgcentrum. Die ouderen hebben vaker last van complexe chronische aandoeningen en hebben een hoge nood aan zorg en ondersteuning. Bovendien daalt sinds enkele jaren de gemiddelde tijd die zij in het woonzorgcentrum wonen. Vanuit palliatieve zorg lijkt het dan ook vanzelfsprekend dat we in deze context met een palliatieve bril naar de zorg kijken. Toch is dit in de praktijk vaak niet zo. Dat heeft diverse redenen: hulpverleners die de palliatieve fase niet herkennen, bewoners en de naasten die kippenvel krijgen bij het woord ‘palliatie’, of palliatieve zorg gelijkstellen aan terminale zorg en dus resoluut kiezen voor verdere behandeling.
Het verschil duidelijk maken tussen palliatieve zorg en terminale zorg is belangrijk om het begrip palliatie uit de taboesfeer te halen. Een palliatieve patiënt kan niet meer genezen, maar kan soms nog geruime tijd een kwaliteitsvol leven leiden. Terminale zorg of zorg bij het levenseinde is maar één onderdeel van de palliatieve zorg. Terminaal is iemand pas in de laatste weken of dagen van zijn leven.
De knipperlichten
Bewoners met chronische ziekten gaan soms zo langzaam achteruit dat hulpverleners en familieleden dit niet zien. Zorg wordt dan pas aangepast als de bewoner in een terminale situatie is gekomen. Het niet herkennen van de palliatieve fase leidt ertoe dat in de laatste levensmaanden van de bewoner gekozen wordt voor onderzoek en behandeling, eerder dan voor comfort en kwaliteit van leven. Nochtans zijn er kleine, onopvallende aspecten die erop duiden dat er iets verandert bij de bewoner en dat de zorg moet worden aangepast.
De lijst met knipperlichten kwam tot stand binnen een project van Palliatieve Zorg Gent-Eeklo en Expertisecentrum Dementie Paradox waarbij verschillende praktische tools werden ontwikkeld. De lijst is niet limitatief: ook andere alarmsignalen kunnen wijzen op een veranderende zorgnood.
Denkkader
De palliatieve fase start bij de oudere bewoner vaak ongemerkt. Alert zijn op kleine veranderingen bij de bewoner kan beslissend zijn om deze fase tijdig te herkennen. Na het opmerken van een of meerdere knipperlichten overleg je met het team en de huisarts of er argumenten zijn om de palliatieve benadering op te starten. Indien het team meent dat er wel degelijk iets veranderd is, wordt een overleg gepland met de bewoner, de naasten en/of zijn of haar vertegenwoordiger. Met hen volgt de (her)bespreking van het zorgdoel en de concrete aanpassingen van de afspraken en de zorg. Het tijdig optreden komt de levenskwaliteit van de zorgvrager ten goede.
Tekst op basis van een artikel door Gerda Okerman (Palliatieve Zorg Gent-Eeklo) en Veerle De Bou (ECD Paradox)
Design visual: Ann Kestens (ECD Paradox)
Bronnen:
- Palliatieve zorg bij ouderen met dementie, Jo Lisaerde, Maartje Wils,2012, Wolters Kluwer
- Gesprek met Jo Lisaerde en bezoek aan WZC De Wingerd – Leuven, 2019
- Lisaerde J. Palliatieve zorg en pijnbehandeling bij personen met dementie. Het kantelmoment naar palliatieve zorg voor personen met dementie. Een vorming georganiseerd door ECD Paradox, Netwerk Levenseinde en Netwerk palliatieve Zorg Gent-Eeklo. Maart 2015
- Van Mechelen W, Aertgeerts B, Vermandere M, Lisaerde J, De Lepeleire J; Identificatie van een palliatieve patiënt. Tijdschrift voor Geneeskunde 69-11 : 543-549. 2013 Doi: 10.2143/TVG.69.11.2001400
Het eerste knipperlicht is elk vermoeden van verandering: zowel naasten als hulpverleners die een paar dagen de bewoner niet hebben gezien kunnen schrikken en het gevoel hebben dat deze in korte tijd toch wel sterk veranderd is.
De slikfunctie gaat achteruit: verschillende ziektebeelden, zoals dementie, ziekte van Parkinson, CVA, … kunnen slikstoornissen veroorzaken. Slikstoornissen kunnen zich uiten door verslikken, maar ook door kwijlen, vertraagde inzet van de slikbeweging, herhaaldelijke slikpogingen, …
Recidiverende infecties: (Slik)pneumonie en urineweginfecties zijn vaak voorkomende infecties bij ouderen in het algemeen en zeker bij mensen met dementie. De weerstand tegen infecties is verminderd, antibiotica is minder effectief. Zeker in de palliatieve fase is een zorgvuldige afweging over eventuele opstart van antibiotica noodzakelijk.
Weigering van zorg en/of voedsel: deze weigering moet steeds ernstig genomen worden. Soms voldoet het om de zorg of de maaltijden aan te passen aan de noden van de bewoner. Soms is het ook een uiting van de wil van de bewoner om deze zorg te stoppen.
Nieuwe ernstige pathologie: het vaststellen van een oncologische diagnose, van nier- of hartfalen, van dementie, … kunnen een aanleiding zijn om het totaalplaatje opnieuw te bekijken.
Gewichtsverlies van meer dan vijf procent op zes maand tijd: dit is bij ouderen een zwaarwegend teken dat er iets misgaat in het lichaam. Het anorexie-cachexiesyndroom ontwikkelt zich zowel bij oncologische patiënten als bij personen met dementie. Bij dit syndroom ontstaat een irreversibel proces van eiwitafbraak en spieratrofie.
Wijziging zorgnood: indien de bewoner meer pijn, andere symptomen heeft of een decubitus ontwikkelt, is het goed om de totaalzorg te herbekijken.
Bij een levenseindevraag: als de bewoner zelf vragen stelt naar het levenseinde, of naar euthanasie.
Na een ziekenhuisopname: de ervaringen bij de ziekenhuisopname en de verandering in de algemene toestand bij de terugkeer naar het woonzorgcentrum kunnen ertoe leiden dat het zorgdoel moet worden aangepast.
Herhaaldelijk vallen: als mensen herhaaldelijk vallen, is het goed om de totaalzorg opnieuw te bekijken. Enerzijds kan men op zoek gaan naar de oorzaken van het vallen en preventieve maatregelen treffen. Anderzijds is het goed om stil te staan bij de gevolgen van het vallen, zoals het risico op breuken, en de mogelijke gevolgen te bespreken met de bewoner.
Vanaf GDS (Global Deterioration Scale) 7C: Dr. Reisberg deelt het dementieproces op in 7 fases. Het functieverlies zoals beschreven in fase 7 (FAST-Functional Assessment Staging) biedt een leidraad voor de prognose. Vanaf fase 7C dient de palliatieve zorg geïntensifieerd te worden en kan de verwachte overleving minder dan zes maand bedragen.
PICT-schaal: de Palliative Indicator Care Tool, is een instrument/flowchart om palliatieve zorgnoden te identificeren. De PICT-schaal start met de ‘surprise question’: zou ik verrast zijn als deze patiënt in de komende zes tot twaalf maanden overlijdt? Deze vraag peilt voornamelijk naar de kwetsbaarheid van de persoon. Indien het niet verrassend zou zijn, worden zeven kwetsbaarheidsindicatoren opgesomd. Indien er twee of meer indicatoren kunnen worden aangevinkt, gaat de flowchart naar het volgende vak waarin voor elke potentieel letale aandoening criteria zijn opgelijst. Het kunnen aanduiden van één criterium in dat laatste vak is voldoende om te beslissen dat er palliatieve zorgnoden zijn. Recent onderzoek (2021) heeft aangetoond: indien de PICT-schaal positief is, is de kans op overlijden binnen het jaar 3,5 keer groter dan bij de groep oudere personen bij wie de PICT-schaal negatief is (Acta Clinica Belgica 2022). Deze schaal is te downloaden op palliatievezorgvlaanderen.be/zorgverlener/tools-en-documentatie/pict.
Nood aan nieuw zorgmodel van palliatieve thuiszorg voor ouderen
De aanpak van gespecialiseerde palliatieve thuiszorg in Vlaanderen is jaren geleden ontwikkeld vanuit de kankerzorg en legt vandaag nog steeds de focus op het levenseinde van de patiënt, vanuit een acute zorgnood. Om de kwaliteit van leven van kwetsbare ouderen in de thuiszorg te verbeteren, moet palliatieve zorg proactiever worden ingezet. De onderzoeksgroep Zorg rond het Levenseinde van de VUB/UGent onderzocht nieuwe zorgmodellen om hier een antwoord op te bieden.
Gezondheidswetenschapper en doctoraatsstudent Kim De Nooijer werkte, onder begeleiding van promotor prof. dr. Lieve Van den Block, aan het FWO[1]-project ‘Het ontwikkelen en testen van de effectiviteit van een gespecialiseerde palliatieve zorgdienst voor kwetsbare ouderen in de eerstelijnszorg in Vlaanderen’. De studie wil een antwoord bieden op de paradigmashift die nodig is in de palliatieve thuiszorg, namelijk van een reactief levenseindemodel naar een proactief zorgmodel, en nieuwe modellen aanreiken om deze doelgroep beter te ondersteunen.
“Voor kwetsbare ouderen met een complexe problematiek, zoals meerdere morbiditeiten, psychosociale en/of spirituele-existentiële noden, is andere thuiszorg nodig, over een langere periode”, leggen de onderzoekers uit. “Palliatieve thuiszorg kan hier een antwoord op bieden, mits een vernieuwde aanpak. Naar analogie van een vergelijkbare studie in het Verenigd Koninkrijk, werkten we een nieuw model uit, waarbij de palliatieve thuisverpleegkundige over een periode van twee maanden gemiddeld drie à vier keer contact zou hebben met de zorgvrager en overleg zou hebben met andere eerstelijnszorgverleners.” Het doel? De levenskwaliteit van de zorgvrager verbeteren door proactief in te zetten op het tijdig identificeren van niet alleen de fysieke maar ook de psychosociale noden bij patiënt en mantelzorg, vroegtijdige zorgplanning, en geïntegreerde zorg in de eerste lijn. Het concept? Kortdurende en tijdige inzet van palliatieve thuiszorg op die momenten dat er nood aan is, dus niet enkel in de terminale fase.
Veiligheid en vertrouwen
Het onderzoeksteam startte met een zeer gedetailleerde bevraging bij verschillende eerstelijnszorgverleners in de sector: het palliatief thuiszorgteam, de huisarts, de thuisverpleegkundige, de maatschappelijk werkers, mutualiteiten, en ook zorgvragers en mantelzorgers. Op basis daarvan werkten de onderzoekers hun nieuw model uit. Algemeen gesteld werd het proactief inschakelen van palliatieve thuiszorg als een positief element beschouwd voor het welbevinden van de zorgvrager. Een belangrijk aspect hierbij is de nood aan veiligheid. “Mensen willen gehoord worden en weten dat iemand voor hen zal zorgen als het nodig is.
De start van de effectieve studie, met de kortdurende, tijdige contacten, viel quasi samen met het begin van de coronacrisis in ons land. “Dat bemoeilijkte ons werk. Nochtans bleek het zelfs in deze moeilijke periode haalbaar de studie uit te voeren, mits enige vertraging en nauwkeurige procedures. We merkten dat het nodig was om palliatieve zorg goed uit te leggen aan ouderen om de misvatting dat het louter terminale zorg is weg te werken. Bovendien merkten we op dat niet alle ouderen onmiddellijk openstonden om een nieuwe zorgverlener toe te laten, maar een grote groep wel. Het uitbouwen van een vertrouwensband is bij deze doelgroep bijzonder belangrijk, zeker als het gaat over het bespreekbaar maken van psychosociale of existentiële noden. Daarnaast stelden we vast dat de huisbezoeken door de palliatieve thuiszorgequipe vaak maar eenmalig gebeurden. Enerzijds moesten de verpleegkundigen van de palliatieve thuiszorg prioriteren stellen door COVID-19, anderzijds zagen ze niet altijd een noodzaak naar directe opvolging bij de doorverwezen ouderen. Nochtans werd het bezoek door ouderen en hun naasten meestal wel als erg positief ervaren.” De voorzichtige conclusie van het onderzoek is dat er wel degelijk een nood is aan een nieuw zorgmodel voor palliatieve thuiszorg, maar dat het vooropgestelde model verder moet gefinetuned worden samen met de palliatieve zorgsector.
Bron: doctoraatstudie Kim De Nooijer: Het ontwikkelen en testen van de effectiviteit van een gespecialiseerde palliatieve zorgdienst voor kwetsbare ouderen in de eerstelijnszorg in Vlaanderen
[1] Fonds voor Wetenschappelijk Onderzoek
Laat somatische en psychiatrische zorg hand in hand gaan
Mensen met een ernstige psychiatrische aandoening hebben een lagere levensverwachting dan de algemene bevolking. Zo’n zestig procent van de overlijdens in deze patiëntenpopulatie is te wijten aan somatische aandoeningen. Het Federaal Kenniscentrum voor de Gezondheidszorg (FCE) publiceert een studie over somatische zorg in een psychiatrische setting[1]. “Dat onderzoek vertrekt vanuit een zeer terechte tekortkoming in de huidige GGZ”, zegt Simon Malfait, verpleegkundige en onderzoeker in het UZ Gent.
Wie lijdt aan schizofrenie, psychotische aandoeningen, bipolaire stoornissen of chronische depressies overlijdt statistisch gezien vroeger dan de algemene bevolking. Ook in Westerse landen ligt de levensverwachting 13 tot 30 jaar lager. Zo’n zestig procent van deze vroegtijdige overlijdens is te wijten aan somatische aandoeningen. Enerzijds veroorzaakt door de levensstijl van de patiënt, anderzijds door de neveneffecten van psychiatrische medicatie. Toch knelt het schoentje ook elders. “Mensen met een psychiatrische aandoening krijgen vaak – onbewust – nog steeds een stempel opgedrukt in de reguliere, somatische zorg en ervaren een gebrek aan steun in die setting waardoor hun klachten niet serieus genomen worden. Het is echter ook een realiteit dat er binnen de psychiatrische zorgsetting ook nog te weinig aandacht is voor somatische klachten, deels te verklaren door een gebrek aan tijd en kennis”, zegt Maarten Desimpel, die meewerkte aan het rapport. “Deze KCE-studie is daarom belangrijk. In de studie wil men te weten komen hoe zo’n belangrijke gezondheidskloof in ons land kan bestaan. Internationaal zijn er heel wat richtlijnen op gesteld, maar in België niet of alvast te beperkt. Er worden enkele concrete aanbevelingen geformuleerd met als doel een geïntegreerde, holistische en respectvolle benadering van de psychiatrische patiënt. Deze benadering moet het huidige schisma tussen lichaam en geest, die nog steeds aanwezig is in onze gezondheidszorg systeem overbruggen.”
Zo’n vijftig procent van de oversterfte is te wijten aan metabole of cardiovasculaire complicaties, veroorzaakt door de psychiatrische medicatie. Maar ook somatische aandoeningen zoals epilepsie, leveraandoeningen, chronische bronchitis en astma komen voor. En gemiddeld één psychiatrische patiënt op tien ontwikkelt diabetes. Bijkomende risicofactoren zijn roken, weinig bewegen, een onevenwichtig voedingspatroon, alcoholgebruik, slaapgebrek, enzovoort. “Onder somatische zorg vallen volgens de studie de kerntaken van preventie, screening, behandeling en gezondheidspromotie van bovengenoemde problemen”, zegt Simon Malfait. “Somatische zorg aan personen met een psychiatrische aandoening valt in België onder de algemene organisatie van de geestelijke gezondheidszorg, maar verdient nog meer aandacht. Verpleegkundigen kunnen en moeten hier een centrale rol in spelen. Het rapport doet enkele nobele voorstellen, met implicaties voor de verpleegkundige praktijk in de GGZ, die aangemoedigd kunnen worden maar waarbij ook enkele vraagtekens moeten geplaatst worden.”
Van vele disciplines thuis
Verschillende studies tonen aan dat psychiatrische zorg een van de meest complexe verpleegkundige specialisaties is door de combinatie van verschillende gezondheidsproblemen: fysiek, sociaal en psychisch. “In het onderzoek van het KCE wordt dan ook terecht voorgesteld een gespecialiseerde opleiding in te richten voor verpleegkundigen werkzaam in de GGZ”, zegt Simon Malfait, die voor het NVKVV het rapport vroegtijdig kon inkijken. “De vraag is dan wel: wie van de verpleegkundigen zal deze opleiding volgen aangezien er nu al een tekort is en er geen minimumnormen bestaan voor de erkenning van psychiatrische dienst, zoals bij een spoeddienst of een afdeling voor intensieve zorgen. Ook wordt de rol van een verpleegkundige in een multidisciplinair psychiatrisch team nog te vaak gezien als ondergeschikt aan de positie van de arts. De focus op meer zelfstandige, specialistische verpleegkundige profielen is dus een goede aanpak geweest om dit probleem aan te pakken. Verpleegkundigen met de nodige training zijn perfect in staat om op zelfstandige wijze aan screening, preventie en gezondheidspromotie te doen in deze populatie.”
Laten we even kijken naar andere Europese landen. In Nederland en Groot-Brittannië bijvoorbeeld beschikken psychiatrisch verpleegkundigen bijvoorbeeld over instrumenten voor detectie en opvolging van chronische somatische aandoeningen. De internationale aanpak en beschikbare richtlijnen kunnen perfect herleid worden tot een generiek behandelings- en opvolgingsplan dat in België kan ingezet worden voor de somatische gezondheid van mensen met een psychiatrische aandoening.
Geïntegreerde zorg
Het allergrootste probleem blijft schuil gaan in het feit dat somatische zorg en psychiatrische zorg als twee afzonderlijke entiteiten gezien worden. De toegang van psychiatrische patiënten tot somatische zorg is vaak problematisch en ze stuiten vaak op onbegrip. Hun klachten worden snel toegeschreven aan hun psychiatrische aandoening. En dat merken ook psychiatrische zorgverleners. Vaak moeten ze het recht op somatische zorg van hun patiënten verdedigen en collega’s overtuigen om hun patiënten een consultatie te geven.
“De oorzaak zit in een bepaalde onzekerheid van beide kanten, deels ten gevolge van de historische ontwikkelingen in het onderwijs. Tot voor kort werd in de opleiding van verpleegkundigen gekozen voor een bepaald specialisme waardoor het vertrouwen in andere vaardigheden op termijn naar de achtergrond verschuift”, zegt Maarten. “Psychiatrisch verpleegkundigen geven bijvoorbeeld aan dat ze zich onzeker voelen bij infusen prikken of een complexe wonde verzorgen. Toch moeten ze in staat zijn om de somatische klachten te onderscheiden en signalen op te vangen.” Simon treedt Maarten bij: “De vierjarige bacheloropleiding, waarbij geen specialisme meer gekozen kan worden, kan mogelijk soelaas bieden aan de verzuchting om zowel somatische als psychiatrische zorg meer met elkaar in contact te laten komen. Er dient wel voldoende aandacht te zijn dat geen onevenwicht creëert die overhelt naar de somatische kant van de zaak. Daarom blijft het pleidooi voor een specialistische, bijkomende opleiding gelden. Ook blijft het contrast met de HBO5-opleiding, die ook een specifieke psychiatrische opleiding aan biedt, bestaan. Dit toont aan dat er een grote noodzaak is om een vergaande denkoefening te houden in ons land over de toekomst van het verpleegkundig onderwijs.”
Zorgplan communiceren
Dat psychiatrische patiënten zich niet begrepen voelen, komt ook omdat ze niet voldoende sociale vaardigheden bezitten of ze hun gezondheidsnoden moeilijk kunnen uitleggen. Zo worden ze vaak terug naar de psychiatrische afdeling doorverwezen. De studie pleit er dan ook voor om de patiënt de regie over zijn/haar gezondheid te geven. Betrek de patiënt en zijn familieleden of mantelzorgers in een behandelings- en zorgplan. Door die heldere communicatie en informatie zal de patiënt zich beter voelen en verbetert ook de therapietrouw.
Om die communicatie te verbeteren kan een lijst met tests en tools opgesteld worden. Daarin staan standaard klinische onderzoeken die moeten uitgevoerd worden bij opname, tijdens het verblijf en bij ontslag. “Bij zo’n zorgplan is er nood aan iemand die de zorg coördineert. Een gespecialiseerd verpleegkundige kan deze rol op zich nemen”, vult Maarten Desimpel aan. “Zo komen de psychologische en somatische behoeften van de patiënt samen met zijn sociaal functioneren en patient empowerment.”
Tot slot doet Simon een oproep voor een hogere normering binnen de GGZ, waarvoor ook de KCE-studie een lans breekt. “Al is dit geen oplossing wanneer er een tekort is aan verpleegkundigen. Door dit tekort komen veel klassieke verpleegkundige taken zoals medicatiecontrole, administratie, enzovoort, bij de verpleegkundige te liggen, waardoor er te weinig ruimte is om de noodzakelijke therapeutische band met de patiënt op te bouwen. Je moet de tijd kunnen nemen om naar een patiënt te luisteren en zijn of haar klachten te begrijpen. We moeten dan ook durven kijken naar andere modellen van gestructureerde zorgteams of equipes onder leiding van een verpleegkundige waar taakdelegatie mogelijk is. Hierdoor zullen psychiatrische verpleegkundigen zich vervolgens meer kunnen focussen op hun kerntaak om de probleemstelling uit het KCE-rapport te remediëren: het opbouwen van een therapeutische band met patiënten, waarbij voldoende, kennis-gebaseerde aandacht kan zijn voor het somatische.”
[1] Jespers V, Christiaens W, Kohn L, Savoye I, Patriek Mistiaen P. Somatische zorg in een psychiatrische setting – Synthese. Health Services Research (HSR). Brussel: Federaal Kenniscentrum voor de Gezondheidszorg (KCE). 2021. KCE Reports volAs.
“Ouderen hebben nog verrassend veel in hun mars”
Een 97-jarige man die zijn schilderstalent ontdekt of een kranige tachtiger die opnieuw aan het sporten gaat. Ouder worden betekent niet per se oud zijn. En ook wie beperkingen ondervindt door zijn leeftijd heeft nog een waardevolle plaats in de maatschappij. “Er is een problematische beeldvorming over ouderen. Hoe we hen, zeker ook als zorgverlener, benaderen en behandelen bepaalt mee hun mentale weerbaarheid. Dat maakt een wereld van verschil, zeker als je weet dat er een groot hiaat is op vlak van geestelijke gezondheidszorg voor ouderen”, zegt ouderenpsychologe Charlotte Brys.
(G)ouder worden. Met dat project kaartte psychologe-gerontologe Charlotte Brys vorig jaar de moeilijke positie van ouderen in de samenleving aan. Niet vanuit de wetenschappelijke tijdschriften en theoretische boeken, wel met beide voeten in de praktijk. Charlotte polst naar hoe 65-plussers zelf hun positie ervaren en welke rollen ze al dan niet toebedeeld krijgen in onze samenleving. Daarnaast wil ze (levens)wijsheid niet verloren laten gaan en tracht ze ook de beeldvorming rond ouderen positiever te maken. “Citaten zoals ‘Het is niet omdat ik niet altijd kan volgen, dat ik dom ben. Ik zie en hoor niet meer goed, maar ben wel nog bij mijn volle verstand.’ leggen de vinger op de wonde”, legt Charlotte uit. “Hoe we ouderen aanspreken en behandelen heeft een grote impact op hun mentale toestand. Verpleegkundigen zijn vaak een vaste waarde in de zorgomgeving van ouderen. Zij kunnen dus een ook belangrijke rol spelen in de geestelijke gezondheid van deze groeiende bevolkingsgroep.”
Ouderenzorg is maatwerk
“Laten we meteen een duidelijk statement maken: ‘de oudere’ bestaat niet.” Na tien jaar ervaring in de ouderenzorg in al zijn facetten weet Charlotte Brys precies waarover ze spreekt. Ondertussen is ze gespecialiseerd in de geestelijke gezondheid van 65-plussers. “Dit is een erg heterogene groep, variërend in factoren als lichamelijke en psychologische toestand, maar ook onder meer het sociaal netwerk. Logischerwijs is de ideale omgang met de oudere evengoed uiteenlopend. Ongeacht de zorgvraag moeten we ouderen prikkelen om nog te groeien als persoon. We focussen niet op beperkingen, wel op wat wel nog kan. En dat is vaak nog heel wat.”
Ouder worden brengt uiteraard wel uitdagingen met zich mee. Met de hogere leeftijd komt vaak een groter aantal ingrijpende verlieservaringen. Of het nu eigen lichamelijke beperkingen zijn of mensen die wegvallen uit het netwerk van de oudere. Het maakt dat deze generatie vaak met veel emoties te kampen krijgt. Gevoelens die een passende omkadering vergen. En net daar knelt het schoentje. “Weinig collega-psychologen zijn gespecialiseerd in ouderen en ouderenzorg. Iemand van 60 jaar werd bijvoorbeeld onlangs nog als ‘oud’ bestempeld. Bij het horen van zo een uitspraken val ik van mijn stoel. Mijn oudste cliënt is 93 jaar en zelfs haar beschouw ik niet als ‘oud’. De bril van waaruit je als psychologe naar je cliënt kijkt bepaalt veel binnen het therapeutisch proces. Daarnaast zijn problematieken die bij ouderen leven vaak onvoldoende gekend. Hierdoor kan de basis voor een goede, gerichte GGZ ontbreken. En dat is een pijnpunt waar we als zorgverleners aandacht voor moeten hebben. De mentale weerbaarheid is een belangrijke rem op het ‘achteruitgaan’ van deze cliënten.” Charlotte ziet een rol weggelegd voor verpleegkundigen en bij uitbreiding voor de hele maatschappij. Een positieve insteek die ouderen laat focussen op wat ze wel nog kunnen. Blijven prikkelen om verder te groeien als persoon, ongeacht de actuele zorgvraag.
Dat biedt meteen ook tegengewicht voor de ‘levensmoeheid’ bij heel wat ouderen. Niet enkel medische factoren liggen aan de basis hiervan. Psychische, sociale en zingevingsproblematieken spelen eveneens een grote rol. Meldt een oudere dat hij of zij levensmoe is, dan is een holistisch zorgkader nodig. “Bijvoorbeeld de aanwezige pijn verlichten, goede professionele zorg of mantelzorg inschakelen, depressie behandelen of op een positievere manier naar de zaken leren kijken”, licht Charlotte toe. “Het zoeken naar oplossingen vergt een multidisciplinaire aanpak. Is er geen behandeling meer nodig of wordt die geweigerd, dan moet je als zorgverlener nagaan of er een verzoek tot levensbeëindiging speelt. In veel gevallen is dat niet zo en kan een aangepaste zorgplanning, die rekening houdt met alle aanwezige risicofactoren, de oudere terug zin in het leven geven.”

Barrières wegnemen
De ouderen van vandaag zijn veelal opgegroeid in een andere context dan de jonge generaties. Terwijl tal van initiatieven de jeugd aanzetten om mentale problemen en GGZ bespreekbaar te maken, is er bij hen nog veel schroom om de stap te zetten naar psychologische hulp. “Al is dat maar een deel van het probleem”, weet Charlotte. “Voor 65-plussers is GGZ ook nog bijlange niet zo goed uitgebouwd. Bepaalde vormen van crisishulp werkt zelfs met een leeftijdsgrens van 65. Dat leidt uiteraard tot schrijnende taferelen. Daar liggen nog heel wat opportuniteiten. Al kunnen verpleegkundigen, zeker in de thuissituatie, al een belangrijk luisterend oor bieden. Soms kan één babbel wonderen doen. Zeker als onpartijdig persoon met beroepsgeheim. Gevoelens durven benoemen en de alarmsignalen tijdig herkennen, zo kunnen we allemaal het verschil maken.”
Gelukkig is er de voorbije jaren wel steeds meer samenwerking in het veld om de GGZ voor 65-plussers beter uit te bouwen. Maatschappelijk werkers van mutualiteiten, ziekenhuizen, mantelzorgers, huisartsen, thuisverpleegkundigen en zo meer signaleren problemen en helpen zoeken naar de passende zorgkundige match. Hetzij in de vorm van professionele hulpverlening, hetzij bij een van de lokale initiatieven die her en der opgestart worden (zie kaderstuk). “We hebben het vaak over nood aan meer verpleegkundige handen. En dat klopt ook. Alleen laten we een groot potentieel aan vrijwilligers liggen, die sociale aspecten van de zorgnoden kunnen overnemen. Dat heeft veel te maken met het weinig bekend zijn van deze initiatieven. De zorggidsen en de sociale kaarten van steden en gemeenten moeten hier nog meer werk van maken. Zodat onder meer verpleegkundigen de weg naar deze mooie projecten vinden voor hun patiënten. We worden collectief ouder, maar we worden gemiddeld genomen ook beter en vitaler ouder. Door leeftijdsgenoten in te schakelen als buddy of helpende hand, krijgen zij meteen een nieuwe rol in de maatschappij. Zelfs in het kader van palliatieve zorg zijn er zeer waardevolle lokale netwerken, die de nodige ondersteuning bieden. Voor elke oudere is er een passende omkadering te vinden, in de reguliere zorg en verrassend vaak bij vrijwilligers. Een win-win, voor alle partijen. En een ideale manier om van ‘ouder worden’ te evolueren naar ‘gouder worden’.”
Palliatieve zorg: waar eenzaamheid op de loer ligt
Mensen overlijden zoals ze geleefd hebben. Iemand met veel contacten zal zich ook tijdens zijn laatste levensfase goed omringen met familie en vrienden. Een persoon die anders vaak alleen is, zal ook dan wat meer de privacy opzoeken en misschien geconfronteerd worden met eenzaamheid. Verpleegkundigen doen wat ze kunnen, maar staan soms machteloos. Gelukkig kunnen ze een beroep doen op een palliatief supportteam.
Een palliatief supportteam begeleidt patiënten in het hele ziekenhuis. Ze geven advies over palliatieve zorg en vroegtijdige zorgplanning. Daarnaast staan ze patiënten en hun omgeving bij tijdens de overgang naar de palliatieve zorgeenheid. “Centraal daarbij staat altijd de behoefte van de patiënt zelf”, zegt Marleen Van Overloop, coördinator van het palliatief supportteam van het Jessa Ziekenhuis in Hasselt. “Bij comfortzorg moet je altijd zorg bieden op maat van de patiënt en zijn omgeving. Medicatie op punt stellen, pijn verminderen, rust bevorderen, enzovoort: wat wil de patiënt tijdens die laatste levensfase? Als verpleegkundigen willen we vaak heel veel doen en onze patiënten zo goed mogelijk helpen. Soms denken we dat we er niet slagen, terwijl onze aanwezigheid en de gesprekken – zoals een patiënt het onlangs verwoordde – wonderen doen.”
“Een bemoedigend woordje van een verpleegkundige kan een wereld van verschil maken.”
Warm omringd
Katrijn Van Gils is pastoraal medewerker in het Heilig Hart Ziekenhuis Leuven, deel van een multidisciplinair team dat als doel heeft de patiënt en zijn naasten te ondersteunen samen met verpleegkundigen, artsen, psychologen, enzovoort. “We zien regelmatig dat patiënten zich beter voelen wanneer ze met liefde, aandacht en rust worden omringd, maar toch merken we ook veel eenzaamheid op”, zegt Katrijn. “Het gaat dan vooral om mensen die geen partner meer hebben en die al beperkt contact hadden met hun familie en vrienden voor hun opname. We doen er, ook in covidtijden, wel alles aan om bezoek toe te laten en om oog te hebben voor de familie van de patiënt. Want ook zij kunnen eenzaamheid ervaren omdat bijvoorbeeld het medische aspect alle aandacht opslorpt.”
Ook in het Jessa Ziekenhuis in Hasselt is bezoek in een palliatieve setting toegelaten, weliswaar beperkter door de pandemie. “Onze patiënten worden goed omringd door hun familie”, zegt Marleen. “Is dit niet mogelijk, bijvoorbeeld door COVID-19 of omdat de familie ver weg woont, dan zetten we in op videocalls. Daarnaast beschikken we op de palliatieve dienst ook over een groot team van vrijwilligers die, naar gelang de vraag van de patiënt, rustig naast het bed gaan zitten, een babbeltje slaan of eens meegaan naar de leefruimte.”
Wil een patiënt een diepgaand gesprek, maar praat die liever niet met een psycholoog, dan staat de pastoraal medewerker centraal. “Maar eenvoudigweg dichtbij de patiënt zijn en in gesprek gaan met hen en hun omgeving is voor ieder lid van het zorgteam belangrijk. En dat neemt iedereen ook ter harte”, benadrukt Katrijn. “Zelfs een klein bemoedigend woordje van een verpleegkundige of arts kan voor een patiënt een wereld van verschil maken.”











