Driedubbele controle garandeert veilige MRI-scan
In tegenstelling tot een RX-toestel of CT-scanner maakt een MRI-scanner geen gebruik van röntgenstralen, maar werkt met nucleaire magnetische resonantie (NMR) waardoor het niet voor elke zorgvrager een geschikte keuze is. Aan de hand van een uitgebreide vragenlijst garandeert de zorgverlener een veilig verloop van het onderzoek. Of beslist om de procedure niet uit te voeren.
Voor elk MRI-onderzoek (Magnetic Resonance Imaging) dient de voorschrijvende arts een aanvraag in en overloopt met de zorgvrager een aantal cruciale veiligheidsvragen. Daarboven krijgen zorgvragers een uitgebreide lijst met bijkomende vragen die ze ingevuld meebrengen naar het onderzoek zelf. “Er zijn vier belangrijke criteria die bepalen of de procedure al dan niet kan doorgaan en of er bepaalde specifieke condities nodig zijn”, vertelt MR-fysicus Ronald Peeters van het UZ Leuven. Hij staat in voor de veiligheid van de zorgvrager en voor de kwaliteit van de klinische beeldvorming. “Als een zorgvrager een actief implantaat (o.a. een pacemaker, een cochleair implantaat, een neurostimulator, …) of een vreemd metaal in zijn lichaam heeft, dan kan het MRI-onderzoek niet zomaar ingepland worden.”
Niet-lichaamseigen materialen
Omdat MRI elektromagnetische straling gebruikt, kan apparatuur zoals een pacemaker of een neurostimulator opwarmen tijdens de scan en brandwonden veroorzaken, stukgaan of ongewilde stimulatie geven. Heeft een zorgvrager een vreemd metaal in zijn lichaam, zoals een stuk beitel in het been of ijzerschilfers in het oog, dan kan het toestel dit aantrekken en riskeert het metaal te verschuiven in het lichaam. “Deze vragen moeten tijdens het plannen van het onderzoek (één à twee maanden op voorhand) beantwoord zijn. Is het antwoord op één ervan ‘ja’, dan wordt het onderzoek eventueel herpland. Bijvoorbeeld bij een pacemaker is cardiologie ook aanwezig tijdens de scan”, gaat Ronald verder.
Is een pacemaker MRI-conditioneel dan kan de MRI-scan doorgaan, mits het implantaat in MRI-modus gezet wordt en de zorgvrager tijdens het verloop gemonitord wordt. Na het onderzoek wordt de pacemaker opnieuw gecontroleerd en correct ingesteld. Voor bepaalde neurostimulatoren is deze MRI-modus ook beschikbaar. “Een vreemd metaal is een ander verhaal. Om te weten waar het zit en hoe groot het is, is een RX-scan nodig”, zegt Stefan Ghysels, MR-technoloog bij het UZ Leuven, die dagelijks studies op MRI ondersteunt. “Het is ook belangrijk om te weten welk type materiaal het is en hoe lang het al in het lichaam zit. Afhankelijk van het antwoord op die vragen kan een MRI-scan al dan niet doorgaan. De radioloog beslist dan wat wel mogelijk is, zoals bijvoorbeeld een CT-scan.”
Naast de vier belangrijkste vragen vult de zorgvrager nog een twintigtal andere in. Of de zorgvrager zwanger is, recent een operatie onderging, de nieren goed functioneren en of hij of zij allergisch is aan de contrastvloeistof, bijvoorbeeld. Ronald: “De zorgvrager wordt drie keer bevraagd. Een eerste keer door de voorschrijvende arts. Een tweede keer via een brief met de uitgebreide vragenlijst die hun afspraakbrief begeleidt en een derde keer overlopen de MR-technologen op de dienst de lijst nog eens vóór het onderzoek. Bij twijfel vindt de scan niet plaats.”
Comfortabele omgeving
De vragenlijst is niet het enige element dat een veilig en vlot verloop van de MRI-scan bepaalt. Stefan: “De nieuwe generatie MRI-toestellen zijn uitgerust met sfeerverlichting die een rustgevend effect hebben. Ook de onderzoeksruimte is niet meer steriel wit, maar zo gezellig mogelijk gemaakt. Aan de achterkant van het MRI-toestel staat een tv-scherm. Daarop projecteren we beelden of spelen we een dvd af die de zorgvrager eventueel zelf meebrengt. Dat laatste gebeurt meestal bij kinderen.” Een MRI-scan duurt relatief lang en het toestel maakt veel lawaai. Hoe beter de zorgvrager hierop voorbereid is, hoe gunstiger het verloop. “We wijzen elke zorgvrager erop dat die op een bel kan drukken, mocht die angstig worden. Tijdens het onderzoek communiceren we ook met hen als dat nodig blijkt. En we blijven steeds bij de zorgvrager tot die volledig in het MRI-toestel ligt. Onze contacten zijn kort, maar daarom niet onpersoonlijk.”
Om kwalitatieve beelden te hebben moet de zorgvrager een aantal minuten stil blijven liggen. “Vergelijk het nemen van een MR-beeld met het nemen van een foto bij valavond of nacht. De sluitertijd van de camera is veel langer. Beweegt een object, dan resulteert dit in een onscherpe foto. Bij een MRI-scan is het net hetzelfde”, legt Ronald uit. “Het is dus belangrijk dat de zorgvrager zich comfortabel voelt om een goede medewerking te krijgen en goede beelden te kunnen opnemen. De nieuwere generatie MRI-scanners zijn korter en breder dan die van tien jaar geleden. Daardoor hebben we gelukkig minder gevallen van claustrofobie. Hoe comfortabel of angstig een zorgvrager is, hangt uiteindelijk sterk af van wat de persoon al meemaakte en of die al vertrouwd is met MRI. Zowel bij volwassenen als kinderen. Het is onze taak hen zo veel mogelijk gerust te stellen.”
MRI bij kinderen
Voor kinderen bestaat een verschillende aanpak afhankelijk van de fysieke en mentale leeftijd.
- Kinderen jonger dan vijf jaar
Voor deze leeftijd wordt de zorgvrager meestal onder verdoving gebracht, omdat een jong kind moeilijk begrijpt dat het lang stil moet liggen.
- Kinderen tussen vijf en twaalf jaar
Aan deze leeftijd is de voorbereiding cruciaal. De kinderen krijgen uitleg over de procedure, met duidelijke instructies van de zorgverlener. Een van de ouders mag – mits het invullen van de vragenlijst – in de onderzoeksruimte aanwezig blijven. In het UZ Leuven wordt het COSMO-protocol[1] toegepast. Dit neemt de kinderen mee in een ruimteverhaal, waarbij ze een gevallen ster moeten terugbrengen en hiervoor in een raket kruipen. Het speelt in op hun fantasiewereld en heeft een groot succes.
- Kinderen ouder dan twaalf jaar
Deze kinderen worden voorbereid zoals een volwassene.
[1] kinderziekenhuis.uzleuven.be/node/92
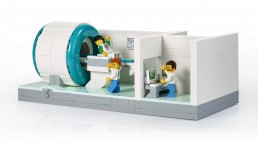
Spelenderwijs MRI-scanner ontdekken
Een MRI-scanner is een imposante machine die veel lawaai maakt. Een scan ondergaan creëert vaak een stressvolle ervaring. Om kinderen hierop beter voor te bereiden ontwikkelde LEGO een speelgoedset die de procedure volledig in beeld brengt. De set nodigt artsen en zorgverleners uit in dialoog te gaan met de kinderen, al dan niet via rollenspel. Door kinderen spelenderwijs uit te leggen wat de complexe MRI-scanner inhoudt, werken ze beter samen. Ze voelen zich meer ontspannen en hebben meer zelfvertrouwen en veerkracht, waardoor stress en angst vermindert. Zo is het mogelijk het gebruik van anesthesie te verminderen. Het spel triggert de natuurlijke nieuwsgierigheid van kinderen en stelt hen in staat een nieuwe, moeilijke ervaring uit te proberen.
Al bijna 100 ziekenhuizen over de hele wereld gebruikten de MRI-set. Door het overweldigend succes besliste de LEGO Foundation dit project verder uit te breiden en 600 LEGO MRI-scanners te schenken aan ziekenhuizen wereldwijd. Bij de MRI-set zijn vier trainingsvideo’s beschikbaar om het medisch personeel te ondersteunen.
Onmisbare schakel in het behandelings- en genezingsproces
Medische beeldvorming is een onmisbare schakel in het behandelen van zorgvragers. Op basis van het beeldmateriaal stellen artsen diagnoses, sporen ze ziektes op en bepalen ze een gerichte behandeling. Ook voor medische ingrepen – al dan niet acuut – is medische beeldvorming een essentieel onderdeel van de procedure. De inhoud van de job is voor vele zorgverleners onvoldoende gekend, alsook de uitdagingen en variatie die het met zich meebrengt. “Het is zoveel meer dan op een knopje duwen”, zegt Geert Eysermans, lid van de werkgroep medische beeldvorming van het NVKVV.
Verpleegkundige Geert Eysermans is al meer dan dertig jaar actief op de dienst medische beeldvorming (MBV). Hij startte zijn loopbaan bij wat toen nog het AZ Sint-Jozef was. Na 21 jaar als hoofdverpleegkundige schakelde hij begin 2021 terug naar een vier vijfde job als verpleegkundige MBV en werkt een dag per week op de dienst kwaliteit en veiligheid in het AZ Turnhout. In zijn lange carrière maakte hij een heuse evolutie mee op vlak van medische beeldvorming. “Eind jaren 80 raakte het gebruik van CT-scans meer ingeburgerd want tal van ziekenhuizen kregen een erkenning voor deze toestellen”, vertelt Geert. “In het AZ Sint-Jozef zochten ze toen mensen om hiermee aan de slag te gaan. Ik was onmiddellijk geïnteresseerd, vooral omdat het technische aspect van de job me enorm aansprak. En tot vandaag blijf ik erdoor geboeid.”
Veelzijdige en veeleisende job
Veel behandelingen starten en eindigen met medische beeldvorming. Om een diagnose te stellen, de juiste aanpak te bepalen en het verloop op te volgen. Medische beeldvorming laat toe ziektes vroegtijdig op te sporen, zoals bij mammografiescreening. Het is ook een cruciaal onderdeel van de procedures op het operatiekwartier of de spoeddienst. Dat maakt de job als zorgverlener medische beeldvorming zowel uitermate boeiend als veeleisend. “Je komt op de dienst medische beeldvorming met verschillende pathologieën in contact. Van een gebroken pols tot een kankerdiagnose. Bovendien zie je dagelijks een verscheidenheid aan zorgvragers, zowel jong als oud. De ene moment maak je een röntgenbeeld van een pasgeborene en de volgende afspraak is met een zorgvrager op geriatrie”, legt verpleegkundige Geert Eysermans uit. “Al is het wel zo dat ook wij ons meer en meer specialiseren. Zeker in de grotere ziekenhuizen. Toch blijft de variatie steeds groot, ook als je bijvoorbeeld enkel MRI-scans of enkel RX-onderzoek uitvoert.”
De functie als zorgverlener medische beeldvorming draagt een grote verantwoordelijkheid met zich mee. “Net omdat de medische beelden essentieel zijn voor de artsen moeten ze correct en duidelijk zijn. Daarnaast houdt bepaalde medische beeldvorming een risico in door de röntgenstraling. Je wil dus altijd zorgvuldig omspringen met het aantal beelden dat nodig is en zo de stralingsdosis waaraan je een zorgvrager blootstelt, zo laag mogelijk houden.” De combinatie van beide factoren vertaalt zich onder andere in het bepalen van de juiste positie en het garanderen dat een zorgvrager niet beweegt. Wanneer contrastvloeistof gebruikt wordt, moet je bovendien nagaan of de zorgvrager niet allergisch is en of de nieren goed functioneren. “Als zorgverlener ben je verantwoordelijk voor de kwaliteit van de beelden, zonder het belang van de zorgvrager uit het oog te verliezen. De uitkomst van je werk bepaalt namelijk of de radioloog een goed verslag kan opmaken. Ook het optimaliseren van de beelden via post-processing, zoals voor een CT-scan, is onze taak.”
Snel en accuraat handelen
De dienst medische beeldvorming draait 24 uren op 24, 7 dagen op 7. Niet alleen de geplande afspraken bepalen hoe je dag verloopt, ook vanuit de spoedafdeling en het operatiekwartier komen verschillende opdrachten binnen. Vaak met een dringend karakter. “Iemand met een levensbedreigend polytrauma heeft onmiddellijk een scan nodig en dus moet alles snel gaan. Dat brengt heel wat extra druk met zich mee, naast de normale verantwoordelijkheden van de job. Voor sommige zorgverleners is dat te zwaar. Ik heb al meegemaakt dat mensen daarom een andere dienst kiezen”, zegt Geert.
Een ander niet te onderschatten aspect van de job is dat je als zorgverlener dagelijks in contact komt met röntgenstralen, of radioactieve stoffen als je op nucleaire geneeskunde werkt. Om te hoge blootstelling te vermijden, moet je een reeks veiligheidsvoorschriften naleven, zoals het dragen van beschermende kledij en een dosismeter en voldoende afstand houden. “Gelukkig krijgen we jaarlijks bijscholing en is iedereen alert op de handelingen van collega’s. Bovendien worden we maandelijks opgevolgd door de arbeidsgeneesheer. En door de continue technologische ontwikkelingen is steeds minder stralingsdosis nodig om een kwalitatief beeld te maken.”
Opleiding op de werkvloer
De opleiding verpleegkunde legt in mindere mate de focus op medische technische diensten. “Hierdoor kennen studenten onze dienst te weinig en weten ze niet altijd waaraan ze zich mogen verwachten. Om de kwaliteit van de beelden te beoordelen maar ook te weten wat met de zorgvrager moet gebeuren achteraf, heb je een uitgebreide anatomiekennis nodig. Wanneer een huisarts iemand doorverwijst voor beelden van de pols en die is gebroken, dan stuur je die zorgvrager niet terug naar huis. Of je neemt beelden van een bloeding en dat blijkt een massieve bloeding te zijn, dan moet je de radioloog direct op de hoogte brengen. Deze zaken leer je tijdens de job. En natuurlijk draagt een goede stage ook bij tot het al dan niet kiezen voor onze dienst”, gaat Geert verder. “Het leuke aan de job is dat je gaandeweg leert wat een normaal en een abnormaal beeld is. Zo weet je bij een bepaald ziektebeeld wat je al mag doen als volgende stap. Al blijft de uiteindelijke interpretatie van de beelden altijd de verantwoordelijkheid van de arts.”
De volgende grote sprong voorwaarts in medische beeldvorming is de komst van artificiële intelligentie. “De nieuwste softwarepakketten wijzen vandaag al aan waar afwijkingen te zien zijn. Een menselijke analyse blijft steeds nodig, maar door de technologie krijg je een completer beeld en verkleint de kans op fouten.”
Zorgzame belangrijk onderdeel
Door die continue technologische evoluties is de doorstroming van zorgvragers op de dienst medische beeldvorming enorm toegenomen. Artsen krijgen snel resultaat en een zorgvrager heeft ook zelf toegang tot de beelden, waardoor hij deze ook kan delen met een huisarts of kinesitherapeut. Geert: “Toch is onze dienst meer dan alleen het technische aspect. Je mag als zorgverlener het zorgzame karakter nooit uit het oog verliezen. Een zorgvrager heeft vaak een korte ervaring met ons. Maak daar een goede van. Ik heb doorheen de jaren al gemerkt dat een zorgvrager sneller aan mij een vraag durft te stellen dan aan zijn behandelende arts. Ontwijk dat dan niet. Stel mensen gerust en leg voor het onderzoek duidelijk uit wat de procedure inhoudt. Vertel wat er tijdens en na het onderzoek zal gebeuren, in begrijpelijke taal. Leg ook uit wat jij als zorgverlener kan en mag doen en wat bij de arts ligt. Zo wordt het voor iedereen een stuk aangenamer.”
Uitgebreide verantwoordelijkheid
Als zorgverlener op de dienst medische beeldvorming, draag je een grote verantwoordelijkheid.
- Het begint met het juist interpreteren van de aanvraag. Op basis hiervan beslis jij, eventueel in overleg met de radioloog, wat op welke manier in beeld moet komen en hoeveel beelden nodig zijn.
- Voor bepaalde onderzoeken, zoals een CT- of MRI-scan, stel je vooraf een aantal vragen aan de zorgvrager, en gebruik je een injectieprotocol om de contrastvloeistof toe te dienen.
- Aan de hand van de juiste standaard positioneringstechnieken garandeer je dat de opnames correct verlopen.
- Voor een CT- of MRI-scanner stel je de nodige parameters in en gebruik je het juiste scanprotocol.
- Je voert een kwaliteitsbeoordeling uit van de beelden. Staat alles er goed op en heeft de zorgvrager niet bewogen?
- Tijdens de kwaliteitscontrole zie je mogelijks afwijkende beelden, een acute bloeding of een bepaald ziektebeeld waarvan je weet dat extra beeldmateriaal of onmiddellijke zorg nodig is. Jij beslist op dat moment of de radioloog al dan niet geraadpleegd wordt.
- Tot slot bepaal jij wanneer de zorgvrager weg mag en waar hij naartoe mag, naar huis, terug naar de afdeling, of is een opname vereist.
Specifieke opleiding ‘Technoloog medische beeldvorming’
Aan de Odisee Hogeschool in Brussel kan je een specifieke opleiding ‘Technoloog medische beeldvorming’ volgen. Zorgverleners met deze opleiding voeren op de werkvloer dezelfde taken uit als verpleegkundigen, en krijgen dezelfde verloning. Voor beide functies – technoloog medische beeldvorming/verpleegkundige medische beeldvorming – bestaat een IFIC-classificatie (code 3471). In verschillende ziekenhuizen zijn collega’s met deze bacheloropleiding aan de slag.