Vooruitblik naar de Klimaatconferentie van Dubai: zorg en klimaat in het middelpunt
Van 30 november tot en met 12 december 2023 worden meer dan 70.000 deelnemers verwacht op de Klimaatconferentie in Dubai. Deze 28ste Klimaattop wordt georganiseerd door de Verenigde Naties en gaat over de uitdagingen waar de wereld voorstaat door de klimaatverandering. Al enkele jaren staat ook gezondheidszorg hoog op de agenda. Charlotte Scheerens, postdoctoraal researcher in de gezondheidswetenschappen aan de UGent, is er opnieuw bij en licht er samen met haar collega’s haar onderzoek verder toe naar de psychosociale impact van de overstromingen in de Vesder-vallei. We blikken samen met haar even vooruit.
Tijdens de Klimaatconferentie worden jaarlijks belangrijke afspraken gemaakt tussen landen wereldwijd. Ook ons land is een trouwe aanwezige en stuurt vertegenwoordigers en experts in de domeinen die tijdens de top aan bod komen. Voor het thema klimaat en gezondheidszorg was Charlotte Scheerens in 2022 al aanwezig, samen met een delegatie van de UGent. Hun onderzoek kadert binnen het Climate Resilience Initiative van de Verenigde Naties Universiteiten (UNU-CRIS, UNU-MERIT en UNU-EHS). Daarin worden de toenemende risico’s van klimaatverandering onderzocht, zoals de extreme weersomstandigheden. De vele overstromingen van 2021 in Europa vormen daarbij het uitgangspunt: wat zijn de risico’s en gevolgen, hoe kunnen we samenwerken, wat zijn de ervaringen in het Westen en hoe pakken minder ontwikkelde landen zulke natuurrampen aan?
Vooruitblik naar 3 december
“Vanuit de UGent in samenwerking met UNU-CRIS onderzoeken we specifiek de impact van de overstromingen in de Vesder-vallei op de psychosociale gezondheid van mensen”, legt Charlotte uit. “Daarbij hielden we ook rekening met de aanwezige beleidsstructuren en spoedrespons die na de ramp op gang kwam, zoals het psychosociaal interventieplan PSIP.” Dat wordt naast het medisch interventieplan, het plan voor risicomanifestaties en het sanitaire interventieplan uitgerold bij noodsituaties en activeert de psychosociale hulpverlening zowel in de acute fase, als in de nafase. Alle slachtoffers worden hierin betrokken, ongeacht of ze gewond of niet-gewond zijn. Ook hulpverleners kunnen hier een beroep op doen. “Het PSIP omvat basishulp zoals veiligheid, medische zorg, voedsel, medicatie en onderdak, maar even goed informatie over wat gebeurd is, over hoe het met dierbaren gaat en over mogelijke stressreacties”, zegt Charlotte. “Ook emotionele en sociale steun en praktische hulp maken er deel van uit. Net zoals zorg bij gezondheidsklachten, van preventie tot diagnose en behandeling.”
Het onderzoek van Charlotte en haar collega’s werd voorgesteld op de Klimaattop 2022 in Egypte. De Wereldgezondheidsorganisatie had er toen voor het eerst een volledig gezondheidspaviljoen ingericht. “De aanwezige internationale sprekers plaatsten de mentale gevolgen van klimatologische events toen al hoog op de agenda. Het was vorig jaar hot topic en dat is het in 2023 opnieuw”, vertelt Charlotte. Sterker nog: de voorzitter van de conferentie wil gezondheid centraal plaatsen in de klimaatdiscussies en investeringen realiseren voor rechtvaardige, klimaatbestendige gezondheidssystemen. Zo zal tijdens de Klimaattop een ‘health day’ georganiseerd worden op 3 december, waarop de uitdagingen voor de gezondheidssector uitvoerig besproken worden. De Verenigde Naties stelden voor het eerst een ‘advisor climate change and health’ aan binnen het bestuurscomité. Die eer is weggelegd voor de Belg Arthur Wyns, als UAE Climate Change Special Envoy. Ook de onderzoekers van de UGent en UNU-CRIS zullen opnieuw aanwezig zijn met updates over het onderzoek.
Mentale impact
We kunnen ons allemaal de beelden van de overstromingen in de Vesder-vallei nog voor de geest halen. Centra die onder water liepen, huizen waar het waterniveau tot twee verdiepingen hoog stond, mensen die moesten vluchten, auto’s, spullen en infrastructuur die werden weggespoeld, … De mentale gevolgen van zo’n ramp mogen dan ook niet onderschat worden. “Zo merken we dat wanneer mensen op tijd geëvacueerd werden, ze minder traumatische ervaringen overhouden aan de ramp”, legt Charlotte uit. “Preventie is dus belangrijk. Want in de nasleep van de overstromingen zagen we dat heel wat mensen kampten met angst en slaapproblemen. Daarnaast moet je rekening houden met het feit dat mensen die dicht bij de waterlopen woonden vaak al in een moeilijkere financiële en maatschappelijke situatie verkeerden. We spreken bij hen van een dubbele last. Het accumuleren van problemen verhoogt het risico op chronische stress. We zien ook administratieve burn-out, door het vele geregel met verzekeringen, noodfondsen, aannemers, … Tot slot is er de moedeloosheid, want de heropbouw verloopt traag. Veel mensen zijn dus al verhuisd uit het getroffen gebied. Zij hebben hun thuis moeten achterlaten.”
De mentale gevolgen van de overstromingen zijn dus talrijk en zeer complex. “Het psychosociaal interventieplan voorziet wel in basisnoden, maar hier zaten mensen soms 48 uur lang opgesloten in hun huis. Het gaat om zeer moeilijke situaties, waar veel meer psychosociale ondersteuning voor nodig was”, duidt Charlotte. “We kijken waar verbeteringen mogelijk zijn, zowel in het activeren van het algemene noodplan, als in de uitrol van zorg.”
Zorg als vervuiler
Wanneer we dieper ingaan op klimaatbestendige gezondheidszorgsystemen is er binnen Europa het Just Transition-initiatief, waar ook België deel van uitmaakt. “Just Transition is een instrument om een inclusieve overgang naar een klimaatneutrale economie mogelijk te maken. Niemand mag achtergelaten worden. Regio’s en mensen die gevoeliger zijn voor klimaatproblemen, zoals de personen in de Vesder-vallei, mogen we niet kwetsen in het behalen van onze klimaatdoelstellingen. De eerstelijnszorg vormt daar de sleutel. We weten dat zorg in ziekenhuizen belastender is voor het klimaat dan de eerstelijnszorg die een minder intensief zorggebruik vraagt. Zij bieden niet alleen een laagdrempelige toegang tot zorg, maar de thuisverpleegkundige heeft ook het grootste overzicht op de dagelijkse leefsituatie. Is het vaak te warm bij de patiënt? Rijden er veel vrachtwagens waardoor astma-aanvallen getriggerd worden? Zij zien verbanden die je in het ziekenhuis niet kan onderzoeken.”
Als deel van het Erasmus+ project E-Planet wordt aan de UGent een educatieve tool rond Planetary Health uitgewerkt als een videospel voor geneeskundestudenten en leerkrachten. Enerzijds schept het een idee over ziektebeelden die klimaatverandering met zich meebrengt. Anderzijds wordt aandacht besteed aan een duurzaam beleid. Want wie aan zorg en klimaat denkt, legt ook het verband met de vervuiling die gezondheidszorg onvermijdelijk met zich meebrengt “De Wereld Gezondheidsorganisatie zijn bezig met allerlei richtlijnen, zoals een poederverstuiver bij een COPD-aanval in plaats van de meer vervuilende verstuivers op basis van aerosols en gassen”, zegt Charlotte nog. “In Vlaanderen hebben we ook de Green Deal Duurzame Zorg waarin de zorg- en welzijnssectoren de fysieke, mentale en sociale gevolgen van de klimaatverandering en vervuiling tegen willen gaan. Universiteiten, ngo’s, bedrijven, zorginstellingen, … zitten er allemaal vrijwillig samen om mee te werken aan de doelstellingen en actiepunten. In totaal zijn we ongeveer 200 organisaties. Met deze bottom-up manier van werken willen we anderen inspireren. Zo brengen we bijvoorbeeld de therapietuinen in kaart en werken we richtlijnen en mogelijkheden uit voor wie dit ook wil realiseren. Er beweegt zeer veel op regionaal en op mondiaal vlak. Dat is nodig, want het is tijd voor actie. Hier in Vlaanderen met de Green Deal en wereldwijd door de Klimaattop, die de internationale solidariteit rond deze problematiek toont en duidelijke doelen definieert.”
Foto: Sanne De Muelenaere
Verpleegkundigen voorbereiden op klimaatimpact
Context
Klimaatverandering veroorzaakt verschillende gezondheidsproblemen waaronder vectoroverdraagbare ziekten, cardiovasculaire aandoeningen, nieraandoeningen, neurologische aandoeningen en mentale gezondheidsrisico’s. De gezondheidssector heeft zelf een hoge uitstoot van emissiegassen en produceert een aanzienlijke hoeveelheid afval.
Methode
IVAREM organiseerde in samenwerking met Thomas More Lier twee klimaatworkshops in maart 2023: een gastles over klimaat en gezondheid en een duurzaamheidsdebat. De gastles voor derdejaarsstudenten verpleegkunde benadrukte de relatie tussen klimaatverandering en gezondheid, met aandacht voor bewustwording en betrokkenheid van verpleegkundigen. De interactieve lessen omvatten vier hoofdstukken: broeikasgassen, impact op gezondheid, wereldwijde duurzaamheidsdoelen (SDG’s) en interventies voor verpleegkundigen.
Resultaten
Hoewel de meerderheid van de 35 aanwezige studenten in de les de impact van klimaatverandering op gezondheid erkende, vond niemand van hen dat verpleegkundigen voldoende voorbereid werden op deze gevolgen. Onderstaande aanbevelingen zijn gebaseerd op de vier thema’s van de Green Deal Duurzame Zorg Vlaanderen 2023.
- Gezondheidsrisico’s:
- Ziekenhuizen: personeel opleiden over klimaatgerelateerde gezondheidsrisico’s, infrastructuur aanpassen, gezonde voeding bevorderen, ramp- en epidemietraining
- Verpleegkundigen: omgevingsrisico’s herkennen, gezondheidsadvies geven zoals bij hittegolven
- Opleiding: klimaatonderwijs integreren, duurzame praktijklessen voor studentverpleegkundigen, bewustwording van gezondheidsrisico’s waaronder nieuwe fenomenen zoals solastalgie en eco-angst
- Verkleinen van de afvalberg/transitie naar een circulaire industrie:
- Ziekenhuizen: afvalprotocollen, personeelseducatie, gebruik van duurzame materialen
- Verpleegkundigen: zuinig omgaan met materiaal, scheiden van afval, meedenken over innovatie en duurzaamheid
- Opleiding: duurzame zorgtraining aanbieden
- Duurzame mobiliteit en energie- en waterverbruik:
- Ziekenhuizen: duurzame energie en verlichting implementeren, duurzame mobiliteit bevorderen
- Verpleegkundigen: energiezuinig gedrag vertonen, waterbesparende maatregelen
- Opleiding: bewustzijn creëren over energie- en waterverbruik
- Vergroening van de campussen en infrastructuur:
- Ziekenhuizen: groene daken, tuinen en planten voor biodiversiteit, hittebeheersingssystemen
- Verpleegkundigen: voorstellen opties rond vergroening
- Opleiding: curriculum aanbieden rond klimaatverandering en duurzame opties
Conclusie
Klimaatverandering heeft directe gevolgen voor de gezondheid en de zorgsector. Verpleegkundigen en studenten zijn onvoldoende voorbereid op deze gevolgen en missen de nodige kennis. Hogescholen en ziekenhuizen spelen een belangrijke rol bij het sensibiliseren van het belang van duurzaamheid en klimaatverandering bij verpleegkundigen. Het is noodzakelijk om het curriculum uit te breiden en te actualiseren om verpleegkundigen voor te bereiden op de gezondheidsgevolgen van klimaatverandering.
Lore Verstreken
In 2023 behaalde Lore Verstreken haar bachelordiploma Verpleegkunde. Als onderwerp voor haar eindwerk koos ze voor klimaatverandering en duurzaamheid. Dit thema is zeer actueel, maar het zorgpersoneel wordt niet adequaat voorbereid op de gevolgen van klimaatverandering. Vanaf september 2023 volgt Lore het schakeljaar voor de Master of Science: Management en Beleid in de Gezondheidszorg. Haar doel is om in de toekomst bij te dragen aan het verduurzamen van de zorgsector.
Thuisverpleegkundigen kunnen voortaan registreren in Vaccinnet
Sinds de wet van 28 februari 2016 is het voorbereiden en toedienen van een vaccin een B2-handeling voor verpleegkundigen. Pas zeven jaar later hebben thuisverpleegkundigen toegang tot Vaccinnet om er de toegediende vaccins te registeren. Via dit platform kunnen vaccins enerzijds besteld en verdeeld worden en anderzijds op een veilige manier geregistreerd worden. Ivan Bauwmans geeft tekst en uitleg bij deze belangrijke ontwikkeling.
Toen het voorbereiden en toedienen van vaccins wettelijk verankerd werd voor verpleegkundigen, was er vooral nood aan duidelijkheid over wat wel en niet mocht gebeuren door een verpleegkundige. “Die hadden bijna een bestelwagen nodig om tot bij hun patiënten te geraken”, zegt Ivan Bauwmans. “Huisartsen wilden toen dat verpleegkundigen heel wat overbodig materiaal meenamen om anafylaxie te vermijden. Door zelf op zoek te gaan naar relevante evidencebased informatie zagen we dat dit risico bij vaccinaties heel klein is. In plaats van verpleegkundigen op pad te sturen met een overvloed aan materialen, vonden we het nuttiger om te voorzien in een kwalitatieve opleiding.” Zelf is Ivan spoedverpleegkundige, lid van de werkgroep Kritieke Diensten en zetelt hij voor NETWERK VERPLEEGKUNDE in de raad van beheer van onder meer de Vaccinatiekoepel, Rampenmanagement en in de Belgische reanimatieraad. Samen met de JAG (Juridische Adviesgroep NETWERK VERPLEEGKUNDE) leverde hij pionierswerk in opleidingen rond vaccineren voor verpleegkundigen. “Nadat verpleegkundigen eenmalig een basisopleiding afronden en jaarlijks een BLS-opleiding volgen en zich bijscholen over de alarmsignalen van anafylaxie, dan mag er gevaccineerd worden.”
Die opleidingen hoeven niet te gebeuren in een beëdigd opleidingscentrum. Toch is de opleiding die NETWERK VERPLEEGKUNDE toen in het leven riep, uniek in zijn soort. “We zagen dat delen van de cursus hier en daar hernomen werden. Tijdens covid en de vaccinatiecentra werd het zelfs de leidraad om te vaccineren”, vertelt Ivan. “Zo hebben we duizenden verpleegkundigen opgeleid.”
Meer transparantie
Alle toegediende vaccinaties moeten zo correct mogelijk geregistreerd worden in Vaccinnet. Dat vindt de Vlaamse overheid belangrijk voor zowel de bevolking als voor het opvolgen van het vaccinatiebeleid. Tot voor kort was dit enkel mogelijk door artsen, huisartsen in opleiding, assistent-specialisten of door administratieve medewerkers in groepspraktijken onder delegatie van de arts. “In sommige gevallen, zoals op de medische dienst van bedrijven, kon de arts een verpleegkundige aan zijn account laten toevoegen om de vaccinaties te registreren, maar meestal moest de verpleegkundige rapporteren aan de arts wie welk vaccin gekregen had”, zegt Ivan. “Dat is niet efficiënt werken.”
Sinds 19 september 2023 is een handleiding beschikbaar voor thuisverpleegkundigen en zelfstandige vroedkundigen om zich te registreren op Vaccinnet. Die registratie is sinds 21 september ook effectief mogelijk. Dat verloopt via twee pistes. Zo heb je de individuele, zelfstandige thuisverpleegkundige of vroedkundige die naar Vaccinnet surft en de stappen voor een aanvraag doorloopt. Enkele uren later is die aanvraag goed- of afgekeurd en kan je inloggen en registreren. Daarnaast zijn er de groepspraktijken van thuisverpleegkundigen. Zij vragen met de gegevens van de praktijk bij de hand toegang via laatjevaccineren.be. Vervolgens ontvangen ze een toegangslink voor Vaccinnet waar de verantwoordelijke de verpleegkundigen, die in de praktijk werken, kan registeren. “Dit is een belangrijke stap voor de thuiszorg. Niet alleen omdat we met z’n allen langer thuis willen wonen en verzorgd worden, maar ook om de administratieve last bij huisartsen weg te nemen en efficiënter te werken. Of je als verpleegkundige het vaccin registreert in het verpleegdossier of in Vaccinnet, dat lijkt me hetzelfde. Waarschijnlijk zal binnenkort zelfs een koppeling tussen de softwarepakketten mogelijk zijn. Zo zal vaccineren transparanter verlopen.”

Ethisch kompas voor keuzes in zorg en ondersteuning
Schaarste en beperkingen
Binnen de zorg is er vandaag een onevenwicht tussen de zorgvraag en het zorgaanbod. Hierdoor ervaren zorginstellingen en hun zorgverleners continu een tekort: aan tijd, aan mensen, aan plaatsen, aan middelen, … Die maatschappelijke context van schaarste en beperkingen bepaalt in grote mate hoe zorg wordt ervaren. Niet alleen bij leidinggevenden en zorgmedewerkers leidt dit tot stress, ook zorgvragers en hun naasten ondervinden hier impact van. We botsen met zijn allen op de grenzen van de zorg en ondersteuning.
Niet elke zorg- en ondersteuningsvraag is haalbaar of betaalbaar. Daarom moeten keuzes gemaakt worden, wat betekent dat het een ten koste gaat van het ander. Doordacht kiezen en de juiste prioriteiten stellen zijn een belangrijk onderdeel van ethisch leiderschap, wat aan bod komt in het ethisch advies 23. Het nieuwe advies 24 reikt een referentiekader aan om dat keuzeproces op een ethisch verantwoorde manier te doorlopen en uit te voeren.
Concrete handvaten
Het ethisch kompas biedt een kader met ethische waarden, principes, argumentatielijnen en denkrichtingen en ook de verschillende procesmatige voorwaarden voor ethische besluitvorming. De werkwijze omvat vier stappen: (1) spontane reflectie, (2) systematische selectie, (3) integratie, en (4) gefundeerde bespreking en gezamenlijke besluitvorming.
Het kompas is voornamelijk ontwikkeld voor personen met een leidinggevende of bestuurlijke functie, of voor mensen met een specifieke verantwoordelijkheid voor ethische vragen. Door handige werkdocumenten, een presentatie en een tutorial pas je als leidinggevende dit kompas concreet toe in specifieke situaties. Daarnaast biedt het kompas een houvast voor zorgmedewerkers die ethisch verantwoorde keuzes moeten maken binnen de zorgrelatie met patiënten en hun naasten.
Wil je hier zelf mee aan de slag gaan? Je vindt alle info op zorgneticuro.be/ethisch-leiderschap-de-zorg.
Tips voor ethisch gedragen besluitvorming
- Neem de tijd voor reflectie, afweging en overleg.
- Volg de vier stappen van de voorgestelde werkwijze van dit kompas.
- Ga niet te vlug praktisch en oplossingsgericht denken.
- Blijf essentieel en rudimentair denken.
- Denk gerust in stukjes, creatief en breed.
- Blijf proactief zoeken naar energiecreërende antwoorden en mogelijkheden.
- Communiceer veel, duidelijk, eerlijk en transparant.
- Informeer op een heldere manier.
- Kies expliciet voor een ondersteunend beleid.
- Toets de ethische keuzes af met de mens- en zorgvisie van je organisatie.
- Behoud bij elk scenario steeds de aandacht voor de meest kwetsbaren.
Bron: Denier, Yvonne. Goede zorg onder druk? Ethisch kompas voor keuzes bij schaarste en beperkingen in zorg en ondersteuning. Ethisch advies 24.
De veneuze punctie door de praktijkassistent: een update
Context
Uit een studie van de schaarse gepubliceerde literatuur rond de veneuze punctie blijkt dat wanneer er enkel bloedafnames gebeuren bij liggende patiënten er quasi geen risico is op complicaties bij patiënten in de huisartspraktijk. Een recente publicatie in de Journal of Clinical Medicine[1] gaat dieper in op die vraag.
Zo ging de studie na met enkele eenvoudige vragen en bij welke patiënten een veneuze toegangsweg bij een eerste poging gerealiseerd kan worden. Het ging hierbij om het plaatsen van een infuus, wat veel complexer is dan enkel bloed afnemen.
Doelstelling
De resultaten van het onderzoek zijn relevant voor de vraagstelling of de praktijkassistent een veneuze punctie kan uitvoeren. Daarbij wordt rekening gehouden dat praktijkassistenten nooit een infuus zullen plaatsen, maar enkel een bloedafname moeten doen. Dat is een groot verschil: bij het bloed prikken gebruikt men dunnere naalden, eventueel een vleugelnaaldje. Er zijn ook veel meer mogelijke prikplaatsen.
Een mislukte veneuze prik is vervelend voor de patiënt, maar houdt geen gevaar in. Wel moet de bloedafname steeds gebeuren bij een liggende patiënt, zodat een eventuele vasovagale syncope geen letsels met zich meebrengt.
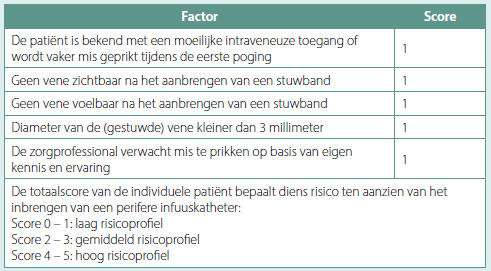
Samenvatting van de resultaten
De auteurs van de studie ontwikkelden een set van vijf eenvoudige vragen, die aan de patiënt worden gesteld voor de bloedafname op basis van de A-DIVA schaal (Adult Difficult Intra Venous Access Scale). Die staat aanvullend mee in voor een vlotte prik. Elk ja-antwoord levert één punt op, een neen-antwoord nul punten.
Op basis van een multicenter onderzoek bij 3.689 patiënten in ziekenhuizen waarbij 90 procent van de prikken door verpleegkundigen werden gedaan en de overige 10 procent door artsen, kwam men tot de vaststelling dat bij de laagrisicogroep (A-DIVA score 0 of 1), bij 96 procent van de patiënten het prikken bij de eerste poging lukte. In deze laag risicogroep bevonden zich 2.619 patiënten of 73 procent van de onderzochte groep. Bij de groep met een gemiddeld risicoprofiel (A-DIVA score 2 of 3), lukte het bij 63 procent van de patiënten bij de eerste poging.
We moeten hierbij benadrukken, dat de resultaten voor een eenvoudige bloedafname wellicht nog veel beter zullen zijn omdat in deze cijfers ook het plaatsen van een infuus is opgenomen, wat een meer ingewikkelde interventie is. Bovendien geldt in de regel dat de veneuze punctie bij patiënten in de huisartspraktijk vlotter verloopt dan bij patiënten in het ziekenhuis omdat patiënten bij de huisarts vaak minder zwaar ziek zijn.
Bij wijze van voorzichtige extrapolatie van de gegevens uit deze studie naar de situatie van de praktijkassistent in de eerste lijn, kan men stellen dat de A-DIVA-schaal een nuttig instrument kan zijn om in te schatten of een veneuze bloedafname vlot zal verlopen.
Conclusie
Meer dan drie vierde van de patiënten zal bij een veneuze bloedafname bij de huisarts een A-DIVA-score van 0 of 1 hebben. Deze patiënten kunnen probleemloos door de praktijkassistent worden geprikt, met 96 procent kans op succes bij de eerste prik. Ook bij een score 2 kan na overleg met de huisarts de praktijkassistent de bloedafname doen. Vanaf een score 3 lijkt het aangewezen de bloedafname aan de huisarts toe te vertrouwen.
De A-DIVA-schaal kan op die manier helpen bij de organisatie van de taakverdeling in de huisartspraktijk. De hier voorgestelde aanpak berust op extrapolatie van gegevens uit de ziekenhuissetting, onderzoek ter zake in de huisartspraktijk wordt gepland.
[1] FHJ van Loon, LWE van Hooff, HD de Boer, et al. The modified A-DIVA Scale as a predictive tool for prospective identification of adult patients at Risk of a difficult intravenous access: a multicenter validation study. J .Clin. Med. 2019,8,144;doi:10.3390/jcm8020144
Hoe zit het RIZIV precies in elkaar?
We kennen het RIZIV of het Rijksinstituut voor ziekte- en invaliditeitsverzekering allemaal, maar weten we ook hoe deze instantie precies functioneert? We leggen je graag uit hoe de structuur van diensten en organen eruitziet.
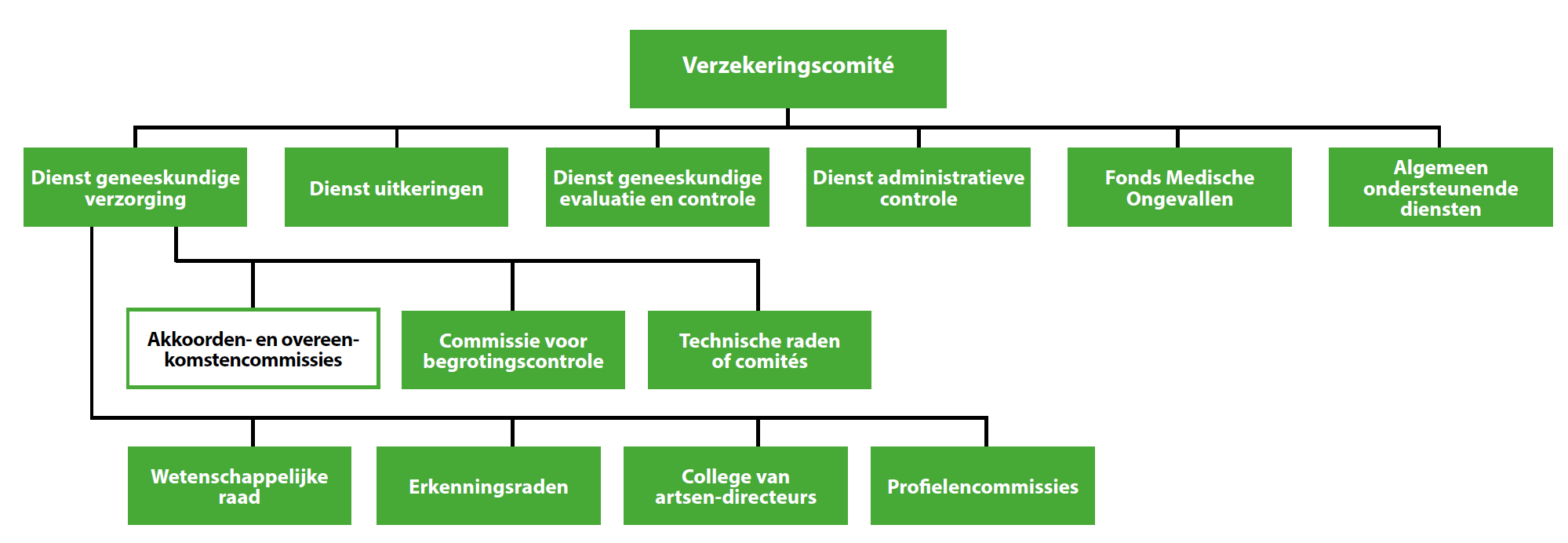
Het RIZIV telt zes diensten, waarvan vijf operationele diensten en één algemeen ondersteunende dienst. Elke dienst heeft een eigen administratieve structuur. Het gaat dan om de Dienst voor geneeskundige verzorging, Dienst voor uitkeringen, Dienst voor Geneeskundige evaluatie en controle (DGEC), Dienst voor administratieve controle en het Fonds voor Medische Ongevallen (FMO).
Daarnaast heeft het RIZIV ook verschillende beheers- en/of technische organen. Die helpen de diensten bij het beheer van de verzekering voor geneeskundige verzorging en uitkeringen en de toepassing van de reglementering op de medische ongevallen. Het algemeen beheerscomité is het overkoepelend orgaan van het RIZIV voor alle bevoegdheden.
Voor thuisverpleegkundigen
Het belangrijkste orgaan voor thuisverpleegkundigen is dat van de Dienst Geneeskundige Verzorging. Daar vind je overeenkomstencommissies per beroepsgroep en is ruimte voor overleg tussen onder meer verpleegkundigen en de verzekeringsinstellingen. In die commissie is plaats voor acht vertegenwoordigers van de mutualiteiten en acht vertegenwoordigers uit de thuisverpleegkunde. Er zijn voor beide groepen ook acht plaatsvervangers aangeduid.
Kan je als thuisverpleegkundige dan zomaar aansluiten bij deze commissie? Neen, deze acht mandaten zijn duidelijk onderverdeeld. De eerste vier zijn voorbehouden aan vertegenwoordigers van de diensten voor thuisverpleging. Het gaat vaak om verpleegkundigen waarvan er twee aangeduid worden door de Vlaamse Federatie van Diensten voor Thuisverpleging en twee door de Waalse tegenhanger Confédération des centres de coordination de soins et services à domicile. Daarnaast gaan er nog twee zetels naar de Vlaamse Federatie van Diensten voor Thuisverpleging (VFDT). Eén daarvan is voor het Wit-Gele Kruis, één voor i-mens. In Wallonië gaat het om één zetel voor de Fédération d’Aide & Soins à Domicile (FASD) en één voor de Fédération des Centres de Services à Domicile (FCSD).
Vertegenwoordiging door beroepsorganisaties
De overige vier mandaten zijn voor beroepsorganisaties en organisaties van zelfstandige verpleegkundigen. Zelfstandige thuisverpleegkundigen worden om de vier jaar als het ware verkozen door een telling via de beroepsorganisaties. Zo worden vier werkende en vier plaatsvervangende leden aangeduid. Taal speelt hier geen rol.
Twee zetels gaan naar Expertise Verpleegkundigen Infirmiers Thuis à domicile, ook gekend als e-Vita. NETWERK VERPLEEGKUNDE, VBZV, CTP, ZorgConnect, VP+ en Korian Homecare maken deel uit van dit kartel. Een mandaat gaat naar een lid van het KZTV – Kartel – zelfstandige thuisverpleging, met onder meer i-mens, Care-Support, Onze Zorg en Mederi. Een laatste mandaat gaat naar Onze Thuisverpleging. Er is nog een vierde erkend kartel, namelijk Consortium des infirmières & infirmiers indépendants francophones et germanophones, maar zij hebben niet genoeg effectieve leden voor een zetel in de overeenkomstencommissie.
Toegang tot evidencebased verpleegkunde
Op welke manier onderbouw je als verpleegkundige jouw handelen op een wetenschappelijke manier, rekening houdend met jouw eigen expertise en met de voorkeuren van de patiënt? Evidencebased verpleegkunde start met de toegang tot wetenschappelijke informatie.
Waar vind je evidencebased informatie?
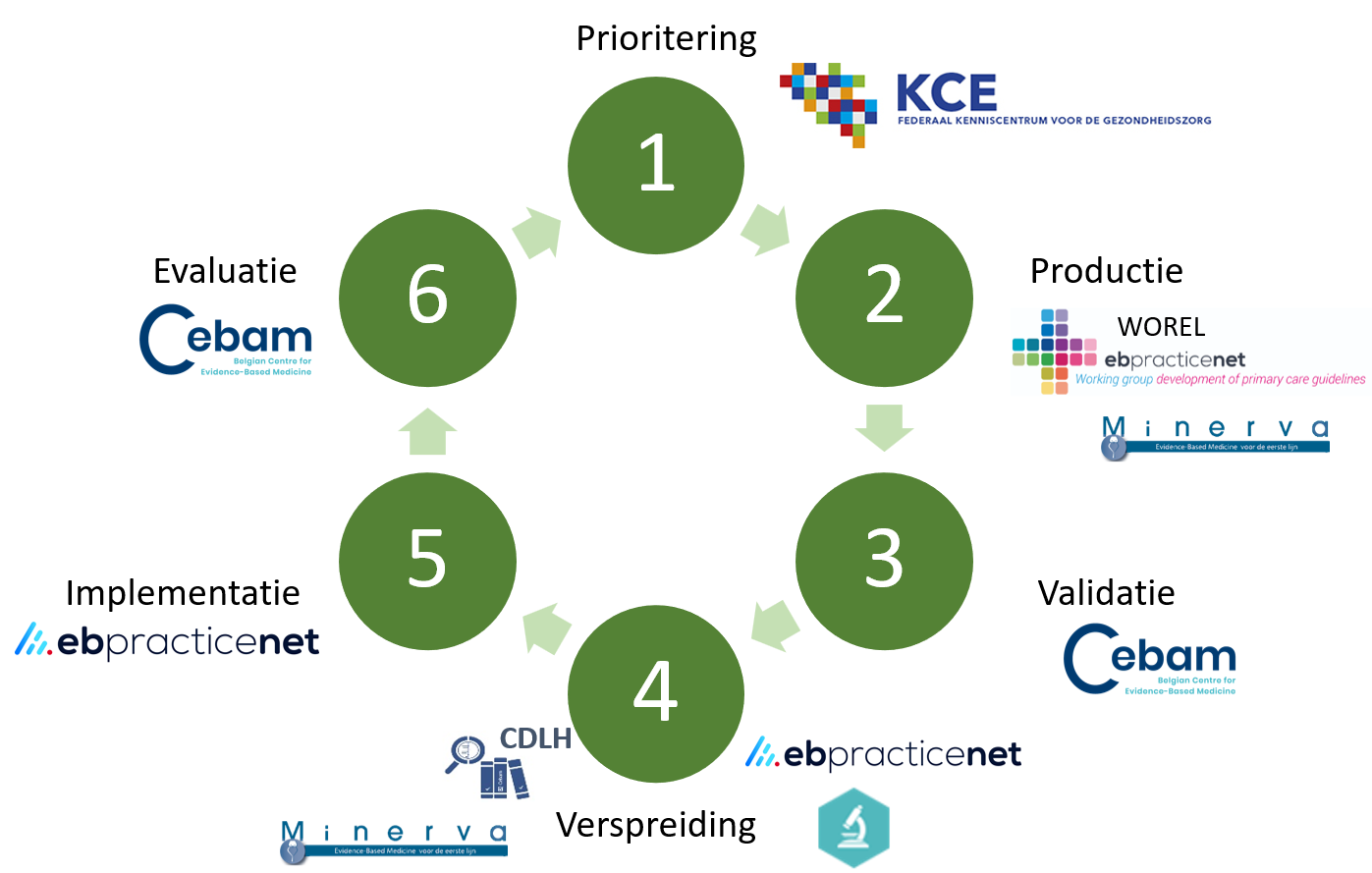
De ruime bibliotheek
De Cebam Digital Library for Health (CDLH) is vergelijkbaar met een grote universiteitsbibliotheek, maar dan gericht op zorgverleners in de praktijk. Deze digitale bibliotheek omvat verschillende types aan databanken zoals point-of-care bronnen (DynaMed, ebpracticenet, Nursing Reference Center Plus), (inter)nationale richtlijnen, systematic reviews (Cochrane, JBI), kritische artikelbesprekingen zoals Minerva, de grote medische tijdschriften, maar ook databanken zoals Nursing@Ovid, Cinahl & Pre-Cinalh, geneesmiddeleninformatie, … CDLH is gratis voor leden van NETWERK VERPLEEGKUNDE.
Ebpracticenet als point-of-care bron
Ebpnet.be is het gratis referentieplatform, gefinancierd vanuit het RIZIV om aan het bed te gebruiken. Het centraliseert alle (inter)nationale richtlijnen en evidencebased informatie:
- gevalideerd door Cebam (het Centrum voor Evidence-Based Medicine)
- in een kort en bondig formaat
- in het Nederlands/Frans
- aangepast naar de Belgische zorgcontext
- gericht op elf eerstelijnszorgberoepen, waaronder verpleegkundigen
Kwaliteit garanderen
Binnen België is Evikey het ondersteunende netwerk dat expertisecentra, EBP-actoren en gezondheidsactoren samenbrengt. Binnen dit netwerk is het Federaal Kenniscentrum KCE verantwoordelijk om de prioriteiten vast te leggen. De Werkgroep Richtlijnontwikkeling Eerste lijn (WOREL) en Minerva staan in voor de productie. Het Cebam doet de kwaliteitscontrole van evidencebased informatie, alsook de evaluatie binnen het netwerk. Ebpracticenet heeft de implementatie-opdracht om evidence beter te toe te passen in de praktijk.
Betrouwbare informatie voor de patiënt
Ook aan de patiënt wordt gedacht. Deze vindt patiëntenrichtlijnen, gefactcheckte gezondheidsinformatie uit de actualiteit, podcasts en veel meer via Gezondheid & Wetenschap of via de app Zoek Gezond.
Meer weten? Schrijf je in voor het webinar op 14 november 2023 van 12 tot 13:30 uur via de website van NETWERK VERPLEEGKUNDE. Ook Cebam biedt verdiepende opleidingen aan. Die kalender raadpleeg je op cebam.be.
CHATGPT: Wat moeten we er als verpleegkundige mee?
Simon Malfait, departement verpleging UZ Gent; Vakgroep Maatschappelijke Gezondheidskunde, Universiteit Gent
Sinds de populariteit van ChatGPT stijgt in de maatschappij, wint het programma ook aan aandacht binnen de gezondheidszorg. Volgens het programma zelf biedt de chatbot beter aangepaste patiënteninformatie, betere verspreiding van informatie, continue beschikbaarheid, optimalere planning en organisatie, beter medicatiebeheer en symptoominschatting voor verpleegkundigen[i]. Momenteel wordt het vooral door studenten gebruikt om snel een paper in elkaar te steken. Maar hoe verstandig is dit allemaal?
Artificiële intelligentie (AI)
ChatGPT is een chatbot die zijn informatie haalt via verschillende algoritmes die grote hoeveelheden informatie verwerken. Deze informatie is door mensen gecreëerd. Met andere woorden, ChatGPT geeft ons snel, en mooier verwoord, wat we er zelf (historisch) hebben ingestoken. Onze grootste inzichten, maar ook onze domste fouten[ii]. Niet alles wat ChatGPT produceert is dus ook betrouwbaar.
Bias
Meer nog, niet enkel onze directe fouten neemt het systeem op, maar ook vooroordelen, stereotypen en verouderde ‘waarheden’. Net zoals Wikipedia[iii], zijn gender en ras niet gelijk verdeeld onder de schrijvers van bronnen waaruit geput wordt. Hierdoor krijgen we vaak stereotiepe beelden voorgeschoteld door AI, zoals een verpleegkundige die vrouwelijk en wit is, en nog steeds een kapje en een rok draagt[iv].
De uitdaging(en)
We moeten ons van deze twee grote beperkingen bewust zijn, zonder het concept van AI overboord te smijten. Want zelfs de grootste tegenstander ziet de voordelen van zo’n chatbot, om bijvoorbeeld en onder andere de administratieve last van verpleegkundigen te verlichten, zeker in. Hoe dan ook is de geest uit de fles en moeten we er mee leren omgaan. De twee beperkingen bieden tegelijk opportuniteiten en uitdagingen voor verpleegkundigen en het verpleegkundig onderwijs[v].
Kritisch en klinisch redeneren
Gezien ChatGPT teksten snel kan produceren, hebben we meer tijd om onze studenten verpleegkunde een kritische blik aan te leren. Geen eindeloos gezucht en gezweet meer om teksten te produceren die pas nadien kritisch onderzocht worden. We kunnen hierdoor sneller starten met meer focus op klinisch redeneren, wat het onderwijs en de transitie naar het werkveld alleen maar kan bevorderen.
Zorggelijkheid
Ook, omdat we ons nu bewust zijn van bias en ongelijkheid in de gezondheidszorg, kunnen we de algoritmes zo bijsturen dat al onze patiënten gelijkwaardige zorg ontvangen. Immers, (on)bewust zorgongelijkheid bestaat. Dit kunnen we doen door kritisch naar ons eigen werk en redeneringen te kijken en bijsturing te produceren. Telkens we dit doen, zal de tekstmassa bijgestuurd worden.
Conclusie
AI, en in het bijzonder ChatGPT, zijn een nieuwe ontwikkeling die we moeten omarmen. Op termijn zullen de voordelen voor onze beroepsgroep namelijk groot zijn, gezien we gedrukt gaan onder een hoge administratieve last Maar omdat het systeem fouten vertoont waarvan wij de oorzaak zijn, is het ook aan ons om dit door kritisch en klinisch te redeneren bij te sturen. Als we voldoende input blijven geven, zal AI ons werk verlichten ten goede van ons beroep en de patiënten waarvoor we zorgen.
[i] (ChatGPT, persoonlijke communicatie, 19 augustus, 2023)
[ii] Williams, D.P. (2023). Bias Optimizers, American Scientist, volume 111, 204-207.
[iii] Koerner, J. (2020). 21 Wikipedia Has a Bias Problem. :: Wikipedia@ 20.
[iv] Walker R, Dillard-Wright J, Iradukunda F (2023). Algorithmic bias in artificial intelligence is a problem-And the root issue is power. Nursing Outlook, 12, 71(5), Epub ahead of print.
[v] Allen, C., & Woodnutt, S. (2023). Guest editorial: Can ChatGPT pass a nursing exam? International Journal of Nursing Studies, 104522.
Agressie tegen zorgverleners en hulpdiensten
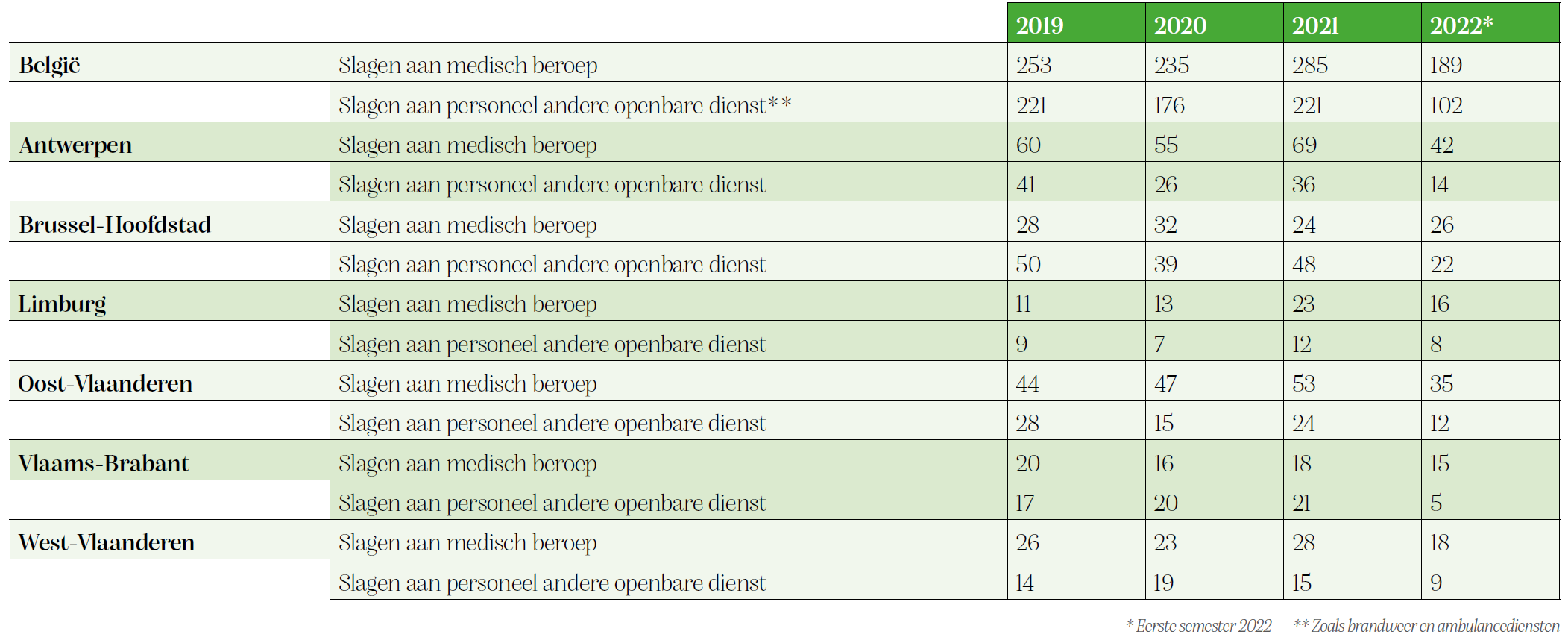
De Algemene Nationale Gegevensbank (ANG) is een politiedatabank waarin feiten geregistreerd worden op basis van pv’s. Dit laat toe tellingen uit te voeren en statistieken op te stellen, onder meer over het geweld op zorgverleners: een feit dat vandaag nog te vaak onderbelicht blijft. Nochtans ervaren heel wat hulpdiensten en mensen in de zorg fysieke of verbale agressie met werkverlet of (ernstige) schade tot gevolg.
Uit cijfers die vrijgegeven zijn door minister van Binnenlandse Zaken Annelies Verlinden als antwoord op de parlementaire vraag van volksvertegenwoordiger Yngvild Ingels blijkt dat geweld tegen hulpdiensten de afgelopen jaren toegenomen is. Van 189 meldingen van ‘slagen aan een medisch beroep’ in Brussel en Vlaanderen in 2019 naar 215 incidenten in 2021. Voor het eerste semester van 2022 werden 152 voorvallen opgetekend. Het gaat dan om door politiediensten geregistreerde feiten in de ANG.
Ondanks deze hoge cijfers merken we op de werkvloer een nog te lage meldingsbereidheid van agressie of geweld tegen de verschillende hulpdiensten. Er is een betere en meer consequente aanpak nodig die melden en erover praten stimuleert. Dit zowel intern bij de eigen werkgever, als extern om klacht in te dienen bij de politie. Alleen zo kunnen de juiste procedures opgestart worden en kan dit maatschappelijk aangepakt worden.
Alivia krijgt vorm: zo werkt de nieuwe digitale zorg- en ondersteuningstool
Het Departement Zorg werkt sinds april aan de nieuwe digitale zorg- en ondersteuningstool Alivia. Het is een online platform waarmee Vlaams minister van Welzijn, Volksgezondheid en Gezin Hilde Crevits een belangrijke stap wil zetten richting geïntegreerde zorg. De tool zal er zijn voor iedereen met een zorg- en ondersteuningsnood, mantelzorgers, zorgverleners en welzijnswerkers. De pilootprojecten starten in 2024 in Antwerpen en West-Vlaanderen. Daarna wordt Alivia over heel Vlaanderen uitgerold.
Alivia is er voor alle actoren in de zorg- en welzijnssector, en verbetert de samenwerking tussen de verschillende zorgverleners, welzijnswerkers, mantelzorgers en zorgvragers. Alle communicatie, afspraken en coördinatie kunnen vlotter en veiliger verlopen via het platform. Zo wil Vlaanderen nog meer toewerken naar geïntegreerde zorg en de continuïteit van zorg voor mensen met complexe of langdurige zorgvragen beter ondersteunen. “Alivia is meer dan een manier om gegevens uit te wisselen. Bij Alivia gaat het erom dat personen met een zorg- en ondersteuningsnood samen met hun mantelzorgers, zorgverleners en welzijnsondersteuners een gezamenlijk zorgplan kunnen opstellen”, zegt Vlaams minister Hilde Crevits. “Belangrijk daarbij is dat zo’n zorgplan vertrekt vanuit de doelstellingen en wensen die de zorgbehoevende persoon zelf aangeeft. Alivia is dus een samenwerkingsinstrument voor de persoon met een zorg- en ondersteuningsnood, de mantelzorgers en de professionele zorgaanbieders. In een multidisciplinair zorgplan stellen ze zorg- en ondersteuningsdoelen op en wijzen taken toe die gedeeld worden met het volledige zorgteam. Zo weten zorgteamleden wie waarmee bezig is, wordt er transparanter gecommuniceerd en worden taken niet dubbel opgenomen. Deze vorm van interdisciplinaire samenwerking wordt vandaag nog door geen enkel digitaal instrument zoals het patiëntendossier, zorgdossier, bewonersdossier, Vitalink, BelRAI, portalen van ziekenhuizen, thuiszorgorganisaties, … mogelijk gemaakt.”
Niet alleen voor chronische zorgvragers
Het platform zal beschikbaar zijn in een webversie en als app. Zo is Alivia altijd makkelijk raadpleegbaar. Voor zorgverleners en -aanbieders om een zorgplan op te stellen, taken te verdelen en informatie uit te wisselen. Voor zorgvragers om een beter overzicht te krijgen van hun totale zorg- en ondersteuningsplan. Bovendien heeft de zorgvrager ook toegang tot alle informatie en een luidere stem in de zorgkeuzes die gemaakt moeten worden. Zo stimuleert Alivia ook patient empowerment.
“Iedere burger kan Alivia gebruiken om een zorgplan te maken, maar dat is geen verplichting”, licht minister Crevits toe. “We denken dat het in de eerste plaats een meerwaarde is voor mensen die in langdurige en complexe zorgsituaties zitten. Complex in de zin dat ze door verschillende formele en informele zorgaanbieders geholpen worden. Denk bijvoorbeeld aan iemand die thuisverpleegkundigen en paramedici over de vloer krijgt, regelmatig naar het ziekenhuis moet voor een behandeling en bijvoorbeeld ook nog psychologische hulp krijgt of frequent de hulp van een mantelzorger nodig heeft. Elk van die zorgaanbieders heeft een deeltje van de zorgpuzzel in handen, in Alivia leggen ze die puzzelstukken bij elkaar. Hoe meer puzzelstukken, hoe nuttiger het wordt om Alivia in te zetten. De burger zal zelf zorgteamleden kunnen toevoegen en ook opnieuw verwijderen in de tool. De burger bepaalt dus wie zijn zorgplan ziet. Ook verdere afscherming van gegevens wordt bekeken op het niveau van de burger. Kortom, de burger kan via Alivia bepalen welke zorgaanbieder mee aan boord stapt om zorg op maat aan te bieden.”
Is Alivia er dan enkel voor chronische patiënten? Of begrijpen we dit verkeerd? “Personen in een chronische zorgsituatie komen inderdaad eerder als doelgroep naar boven bij Alivia. Bij hen zijn er namelijk vaak situaties waarbij de organisatie van zorg complex is, met verschillende aanbieders van zorg wiens dienstverlening op elkaar moet aansluiten en die elk vanuit hun eigen discipline en specialiteit naar de zorgvrager kijken. Een zorgplan in Alivia laat die afstemming vlotter verlopen en geeft de zorgvrager een beter overzicht over al deze specialisaties heen. De wensen van de zorgbehoevende persoon zijn steeds de leidraad. Het gaat er dus niet over of een persoon chronisch ziek is of niet, maar of het opstellen van een zorgplan een meerwaarde biedt voor die persoon en zijn/haar zorgteam. Hoe meer personen een rol spelen in dat zorgteam, hoe waarschijnlijker dat zo’n zorgplan een meerwaarde is. Dat kan bijvoorbeeld het geval zijn bij mensen met meerdere aandoeningen die verschillende zorgaanbieders zien, mensen in kwetsbare situaties, alleen of in gezinsverband, personen met een handicap, ouderen met ouderdomskwalen en thuisondersteuning, mensen met palliatieve zorgnoden, mensen met langdurige mentale problemen, al dan niet gecombineerd met fysieke gezondheidsklachten, …”
Koppelingen en antwoorden
Alivia is een tool voor zowel de persoon met een zorg- en ondersteuningsnood, als de informele en professionele zorgaanbieders. Het hele zorgteam werkt samen aan een zorgplan met zorg- en ondersteuningsdoelen. Zo zal de zorg het meest optimaal worden afgestemd en opgevolgd. “BelRAI heeft als inschalingsinstrument voor zorgnoden en -situaties een ander vertrekpunt en doel, maar levert inzichten en resultaten op die uiteraard zeer waardevol zijn voor een zorgplan. De ambitie van Alivia is dan ook om optimaal de probleemgebieden of inzichten die met BelRAI in kaart worden gebracht, op te nemen in het zorgplan in Alivia en zo af te stemmen met het volledige zorgteam”, zegt Crevits. “In de eerste versie van Alivia zal het mogelijk zijn om inschalingen voor de specifieke persoon meteen te raadplegen en zo te gebruiken in het zorgplan. Denk aan het formuleren van een zorgdoel dat antwoord geeft op de vaststellingen uit BelRAI.”
Een van de moeilijkheden in de huidige multidisciplinaire zorg is afstemming rond medicatie. Hiervoor bestaat het Vitalink-medicatieschema – maar dat lijkt nog niet altijd te werken of up-to-date te zijn. “Het medicatieschema kan weergegeven worden in Alivia, maar is geen vervanging van de huidige softwarepakketten. Alivia is een zorgplanningstool waar zorg en welzijn samen in terechtkomen, dit gaat veel breder dan louter de medicatie van een bepaalde persoon. Alivia gebruikt de toegangsmechanismen van het eHealth-platform. Dus elke zorgaanbieder kan met toestemming van de patiënt de gegevens in Alivia raadplegen. Burgers kunnen elke zorgaanbieder lid maken het zorgteam. In die zin werkt Alivia ook over de gemeenschapsgrenzen heen. Er worden geen restricties opgelegd. Informatie zoals een zorgplan, zorgtaken, … kan dan doorstromen naar gelijkaardige platformen in de andere regio’s, wanneer de Vlaamse burger effectief zou verhuizen en er in de betreffende regio een overheidsplatform is voor geïntegreerde zorg. Dit laatste is nog niet het geval, maar we volgen dit in goede samenwerking met de andere regio’s op.”
Voor elke zorgaanbieder
Verpleegkundigen in ziekenhuizen en in thuissettings zullen het platform kunnen gebruiken en deel uitmaken van het zorgteam van een persoon. Crevits: “We gaan uit van persoonsgerichte zorg met de burger centraal. Door verpleegkundigen toegang te geven kunnen ze vlot informatie met andere zorgteamleden uitwisselen, hebben ze helder de doelen van de burger ter beschikking, hebben ze zelf ook overzicht wie wat doet in het zorgplan en wie voor wat gecontacteerd kan worden. Ze kunnen dus meer kwaliteitsvolle en efficiënte zorg afleveren aan de burger. Om de eerste concepten van Alivia snel op rails te krijgen, is gewerkt met veel actoren uit de eerste lijn. Het projectteam probeert iedereen over de verschillende sectoren heen zo goed mogelijk te informeren over het ontwikkelingsproces. Naarmate de ontwikkeling verder doorgaat, worden meer en meer belanghebbenden bij deze cocreatie betrokken.” Doordat een burger zelf zijn zorgteam kan samenstellen, kan een zorgteamlid zowel uit de thuiszorg, ziekenhuis of een woonzorgcentrum komen. Dit zal niet op organisatieniveau zijn, maar concrete taken en doelen kunnen wel vlot gedeeld worden op het niveau van het individu.
Verdere stappen
Concrete informatie rond financiering voor zorgverleners die Alivia gebruiken, is er momenteel nog niet. Het project zit in een testfase en tegen eind 2023 zal, na de noodzakelijke testperiode, een eerste versie van Alivia starten met vijf concrete modules: levensdoelen, zorg- en ondersteuningsdoelen, zorgtaken, zorgteam en communicatie. Dit is de basis die nodig is om het digitaal zorg- en ondersteuningsplan op te maken. “Deze eerste versie zal in het voorjaar 2024 klaar voor gebruik zijn. Dan starten twee pilootprojecten, waarvan één in Antwerpen en één in West-Vlaanderen. Voor elke regio is 185.000 euro budget vrijgemaakt en goedgekeurd. Alivia wordt er uitgetest in de praktijk met twintig patiënten en hun zorgteam. De piloot duurt ongeveer zes maanden. Alle functionaliteiten worden uitvoerig in de praktijk getest: de wensen en verlangens van de patiënt helder formuleren, zorg- en ondersteuningsdoelen opstellen, zorgtaken verdelen onder de leden van het zorgteam, berichten uitwisselen, de technische werking en de gebruiksvriendelijkheid van Alivia evalueren, de impact van Alivia op de geleverde zorg en de samenwerking, … De resultaten van die twee pilootprojecten bepalen wanneer en hoe de verdere uitrol volgt.”
Alle recente informatie over Alivia is raadpleegbaar via alivia.be. Schrijf je in op de nieuwsbrief voor recente updates.
Jouw praktische vragen beantwoord
Alivia wordt ontwikkeld in nauw contact met zorgvragers en -verleners uit de verschillende beroepsgroepen en sectororganisaties uit de eerste lijn. Ook patiëntvertegenwoordigers, mantelzorgers, het VAPH en werkgeversorganisaties zitten mee aan tafel. Via de Werkgroep ICT4care van NETWERK VERPLEEGKUNDE legden we Bert Taelman, projectleider van Alivia enkele praktische vragen voor.
Wordt er ingezet op het realiseren van het only-onceprincipe? Met andere woorden hoe worden data maximaal hergebruikt zonder ze opnieuw te moeten invoeren?
“Dit principe wordt steeds bewaakt en geïmplementeerd waar mogelijk. Aangezien in Alivia nieuwe data worden gegeneerd in de vorm van een zorgplan door het zorgteam, zal een minimaal dubbele ingave mogelijks gebeuren, maar we streven hier naar een optimalisatie.”
Is er een link tussen Alivia en BelRAI? Hoe verloopt die integratie?
“In de basisversie Alivia zal het met één klik op de BelRAI-knop mogelijk zijn om inschalingen voor de specifieke persoon te raadplegen en gebruiken voor het opstellen van een zorgplan. Nadien wordt bekeken hoe gestructureerde data uit BelRAI als suggestie kunnen dienen voor zorgdoelen en -taken rechtstreeks in Alivia.”
Is een integratie voorzien voor pakketten in de thuisverpleging, apotheek, huisartsen, ziekenhuizen, … Of zal er een software-update moeten gebeuren?
“Via de webapplicatie en bijhorende mobiele applicatie zal Alivia onmiddellijk te gebruiken zijn. Software-integraties worden momenteel in beeld gebracht en staan zeker verder op de agenda.”
Zijn er al stappen gezet om bestaande elektronische dossiers te laten communiceren met Alivia?
“Momenteel is dit nog te vroeg, maar in de toekomst is dit absoluut onze ambitie.”
Kunnen alle disciplines, dus niet enkel mensen met een RIZIV-nummer, zich registreren in dit dossier, of blijft deze multidisciplinaire samenwerking tot een beperkt aantal beroepsgroepen beperkt?
“Met Alivia mikken we op een toegang voor alle disciplines in zorg en welzijn, en voor mantelzorgers. Hieraan wordt hard gewerkt momenteel.”
Hoe verlopen de proefprojecten?
“Alivia zit volop in de technische ontwikkelingsfase. Begin 2024 starten de pilootprojecten . Het gaat telkens om zorgverleners die personen in een palliatieve zorgsituatie en personen met een chronische zorg- en ondersteuningsnood in een thuissituatie ondersteunen. In elke regio is een Alivia-coach aangesteld die de proefprojecten coördineert.”
Start de samenstelling van het zorgteam van nul of kunnen eventuele therapeutische relaties al getoond en geselecteerd worden?
“In de pilootfase start dit van nul, achteraf bekijken we waar eventuele vereenvoudigingen mogelijk zijn.”
Hoe wordt bepaald wie de coördinatie van zorg op zich neemt?
“De zorgcoördinator is standaard de persoon met een zorg- of ondersteuningsnood, maar kan dit doorgeven aan iedereen binnen het zorgteam. De patiënt zal alle zorg- en ondersteuningsdoelen blijven zien, maar hoeft deze niet goed te keuren. Iedereen in het zorgteam ziet alles in het zorgplan en iedereen kan aan iedereen een taak toewijzen. Dat kan aan individuen, enkele personen of het volledige zorgteam zijn. Daar zit momenteel geen restrictie op. Je zal taken ook kunnen archiveren, maar niet verwijderen.”
Wat als de mantelzorger een eigen zorgplan en eigen zorg- en ondersteuningsnoden heeft?
“Hij of zij zal zich via eHealth moeten aanmelden als burger of als mantelzorger. Zo blijft het onderscheid duidelijk.”
Hoe ga je om met het toevoegen van mantelzorgers of niet-professionele zorgverleners? Moet die persoon eerst zijn akkoord geven vooraleer hij/zij zichtbaar wordt voor de andere zorgverleners?
“Wanneer een lid aan het zorgteam wordt toegevoegd, zal dit meteen zichtbaar zijn. Een aanvraag tot toegang zal door het zorgteam bevestigd moeten worden. In de pilootfase hoeft dat nog niet, maar we nemen de optie wel al mee.”









