Internationalisering: de basis voor futureproof verpleegkundigen
Internationalisering: de basis voor futureproof verpleegkundigen
Tijdens de opleiding verpleegkunde krijgen studenten de kans om een buitenlandse ervaring op te doen. Van Alaska tot Zambia: de mogelijkheden om verpleegkunde in een ander land mee te maken zijn talrijk. En die leveren heel wat nuttige kennis en inzichten op. Tony Claeys, onderzoeker expertisecentrum zorginnovatie en coördinator VIVES LiveLab, zet zich in voor internationalisering en interprofessionalisering. Hij legt uit waarom dit zo belangrijk is.
Of je nu als student, zorgprofessional of docent naar het buitenland trekt: de ervaring die je opdoet en de inzichten die je meeneemt naar huis zijn bijzonder waardevol. “Je leert je eigen leefwereld beter kaderen op basis van competenties en inzichten die in een basisopleiding minder aan bod komen”, legt Tony uit. “De wereld is kleiner geworden. We ontmoeten elkaar digitaal en fysiek eenvoudiger en ook de migratie kunnen we niet ontkennen. Dat brengt een mix van culturen met zich mee. Door te kiezen voor een internationale ervaring leer je door verschillende brillen te kijken en groei je dichter naar elkaar toe, als mens en als zorgverlener. Als verpleegkundige is dat een zeer belangrijke vaardigheid. Je moet leren begrijpen waarom men in andere culturen soms op een andere manier naar de wereld kijkt.”
De kern van verpleegkunde
Belangrijker dan de inzichten aanleren, is ze ervaren in een authentieke context. Dat zet je aan om andere competenties te ontwikkelen. “Je wordt in het buitenland geconfronteerd met jezelf en met je eigen gewoontes. Maar de competenties die we hier aanleren lopen in andere landen niet gelijk. Hier mogen we als verpleegkundige niet hechten, maar in Afrika is het zeer normaal dat verpleegkundigen dit doen. We hebben de neiging om alles in hokjes te duwen. In het buitenland haalt de realiteit je snel in en ondervind je dat klinisch redeneren en coördineren onontbeerlijk zijn”, licht Tony toe. “Je wordt uitgedaagd om op zoek te gaan naar kennis, maar botst al snel tegen allerlei grenzen. Dat brengt je terug naar de kern.”
Een internationale ervaring draagt ook bij tot interdisciplinary learning. Daarbij leer je andere zorgberoepen kennen en ontdek je hoe je elkaar kan aanvullen of versterken. Dat kan je perfect meebrengen naar de Belgische werkvloer. “Als student toon je zo ook wat je waard bent. Dat voedt je zelfvertrouwen. Je leert er van elkaar en dat vind ik belangrijk, want de uitdagingen in de zorg lopen overal gelijk. Door die kruisbestuiving op verschillende niveaus pakken we de problemen samen aan.”
Weg van vooroordelen
Tony noemt een internationale ervaring een aanrader voor elke student en iedere zorgprofessional of docent. “Het stimuleert creativiteit en out of the box denken. Je steriliteitsprincipes blijven overeind, maar hoe ga je daar in een buitenlandse context mee om? Je zoekt die grenzen op en verlegt ze.” Of dat nu in Nederland of Oeganda is. De manier van organiseren is er anders dan in België, maar ook de wetgeving loopt niet gelijk. “Je leert die verschillen begrijpen, ook cultureel. Zo neem je afstand van vooroordelen, creëer je social awareness en voed je je sociale en communicatie skills. Dat draagt bij tot je persoonlijke en je professionele groei.”
Tot slot wil Tony nog kwijt dat buitenlandse stages niet altijd om competenties en technische handelingen draaien. “Je leert er dagelijkse vaardigheden die je als verpleegkundige wapenen tegen de uitdagingen op de werkvloer: stressbestendigheid, veerkracht, communiceren, omgaan met tegenslagen, … Dat kunnen we je op de schoolbanken niet bijbrengen, maar het zijn wel skills die je professioneel futureproof maken.”
“De roze loper naar kwalitatieve zorg zou vanaf de diagnose meteen uitgerold moeten worden”
Borstkankerzorg in België
“Patiënten met borstkanker hebben 30 procent hoger risico om te sterven als ze naar een niet-erkende borstkliniek gaan”, “Borstkanker: meer risico op sterfte in centra zonder erkenning”, “Overlevingskansen bij borstkanker verschillen sterk per ziekenhuis”. Het zijn enkele titels die in maart van dit jaar in de Vlaamse kranten opdoken na een KCE-rapport. Dat onderzocht of er een verschil was tussen borstkankerzorg in centra met en zonder erkenning voor borstkanker. Hoofdonderzoekster Roos Leroy neemt ons mee door de resultaten van het rapport.
Eén op de zeven vrouwen in België krijgt de diagnose borstkanker. Dat komt neer op zo’n 27 vrouwen per dag. Daarvan is 57,4 procent behandeld in een erkende borstkliniek. Die erkenning hangt af van enkele factoren, zoals het aantal nieuwe diagnoses op jaarbasis. Voor coördinerende borstklinieken zijn dat er 125 per jaar, voor satellietborstkliniek zijn dat er 60. Het KCE onderzocht 50.000 dossiers van borstkankerpatiënten die in de periode 2014-2018 behandeld werden en kon daaruit afleiden dat één op vijf vrouwen in een centrum zonder erkenning behandeld worden. Is die erkenning dan alles? “Ook daar zien we dat 20 van de 52 erkende coördinerende borstklinieken die 125 diagnoses per jaar niet haalt. Drie erkende coördinerende borstklinieken haalden zelfs zestig nieuwe diagnoses niet”, zegt Roos Leroy. “Borstkanker is al bij al een doorgaans goed te behandelen kanker, maar het vraagt zeer veel expertise en gespecialiseerde zorg.”
Nood aan transparantie
De nood aan een helder en objectief rapport is dus duidelijk. “Het heeft drie jaar geduurd om van het onderzoeksvoorstel tot het uiteindelijke resultaat te komen. Normaal is dat anderhalf jaar. Het heeft heel wat voeten in de aarde gehad omdat er veel belangen en stakeholders bij betrokken zijn”, licht Roos toe. “Kom op tegen Kanker diende het voorstel in, omdat ze feedback kregen van patiënten met borstkanker dat het voor hen niet duidelijk was welk ziekenhuis nu officieel erkend was en welk niet. Ze wilden ook weten of de overlevingskansen en de zorgprocessen vergelijkbaar verlopen. De resultaten die we ontvingen van het Kankerregister werden voorgelegd aan een team van klinische experts. Zij selecteerden de zorgprocessen en bespraken de relevantie ervan voor de Belgische context. Dat is een dialoog van expertise die waardevolle inzichten oplevert, maar die ook toelaat om de data juist te interpreteren en in de correcte context te plaatsen. En uiteraard kost dat tijd.”
Kwestie van volumes
Borstkanker is al bij al een goed te behandelen kanker. Vijf jaar na diagnose van borstkanker is de relatieve vijfjaarsoverleving is 93 procent. Dit is een schatting van het percentage patiënten dat vijf jaar na de diagnose van borstkanker nog in leven is, indien borstkanker de enige mogelijke doodsoorzaak zou zijn. Vrouwen die behandeld worden in een centrum met een laag volume hebben een hogere kans om te overlijden dan vrouwen die in een ziekenhuis met een hoog volume behandeld worden. Hogere volumenormen bieden betere overlevingskansen en een betere zorgkwaliteit voor een aantal zorgprocessen. Tien jaar geleden al bracht het KCE een rapport op ziekenhuisniveau in plaats van campusniveau uit met gelijkaardige resultaten. In ziekenhuizen die nul tot honderd patiënten per jaar behandelden, was de overlevingskans lager. In ziekenhuizen waar meer dan honderd patiënten per jaar behandeld werden, stegen de overlevingscijfers. “Onze klinische experts waren het erover eens: je hebt een bepaald aantal patiënten nodig om de behandeling van bepaalde kankers in je vingers te hebben. Je kan niet alle tumoren kennen. Specialisatie en overleg zijn nodig. Ik vergelijk het wel eens met een piloot die ook over een bepaald aantal vlieguren moet beschikken, anders is het risico te groot om de lucht in te gaan”, zegt Roos.
De resultaten in dit nieuwe rapport zijn confronterend, maar niet verrassend voor wie dagelijks met borstkankerzorg bezig is. Zoals voor Christel Fontaine, oncologe in het UZ Brussel en gespecialiseerd in borst-, hoofd- en halstumoren. “We zien in de literatuur gelijkaardige cijfers voor andere solide tumoren”, licht de arts toe. “Desalniettemin zijn de cijfers wel dramatisch. Daarom is het goed dat er richtlijnen zijn voor de behandeling van borstkanker die het heelkundige aspect centraliseren. Dat garandeert de zorgkwaliteit. Een verbod hoeft niet. Door toe te werken naar een gekwalificeerd zorgprogramma zal behandeling van borstkanker door een niet-erkend centrum hoe dan ook verdwijnen.”
Erkenningscriteria voor borstkankercentra
In 2007 legde een KB de erkenningscriteria voor ziekenhuiscampussen vast om te voldoen aan de term borstkliniek. Dit zijn ziekenhuiscampussen waar er een activiteitenvolume van 150 nieuwe diagnoses per jaar is. In 2013 werden de coördinerende borstklinieken in het leven geroepen: hun minimaal activiteitenvolume werd verlaagd van 150 naar 125 diagnoses. Ook de satellietborstklinieken werden toen in het leven geroepen. Zij moeten minimaal 60 nieuwe gevallen per jaar behandelen. Een bijkomend KB van 19 april heeft het minimale jaarlijkse volume per chirurg verder verlaagd van 50 naar 30 borstoperaties per jaar. Daarnaast zijn er nog andere criteria om erkend te worden als coördinerende en satelliet borstkliniek, zoals de samenstelling van een multidisciplinair medisch en paramedisch team. Dat houdt in dat een psycholoog, borstverpleegkundige en fysiotherapeut bij de behandeling en nazorg betrokken moeten zijn. De medische en verpleegkundige coördinatie telt ook als criterium, net zoals het multidisciplinair oncologisch consult, de registratie van de receptorstatus en de chirurgische infrastructuur van de campus. Let op, de erkenning gebeurt per campus en niet per ziekenhuis. Ziekenhuizen zijn vandaag gegroepeerd in netwerken. Een ziekenhuisnetwerk kan dus een campus hebben die als coördinerende borstkliniek optreedt, en een of meerdere campussen als satellietcentrum of zonder erkenning voor borstkanker.
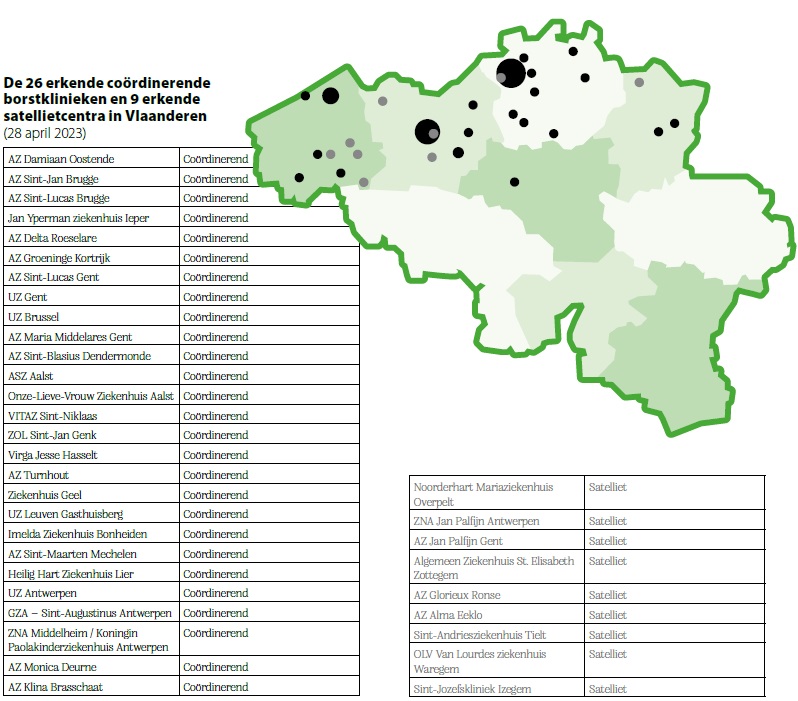
De 26 erkende coördinerende borstklinieken en 9 erkende satellietcentra in Vlaanderen (28 april 2023)
Better safe than sorry?
Borstkanker is in de Europese Unie de meest voorkomende vorm van kanker, toch is een daling in het sterftecijfer merkbaar. Een verklaring hiervoor zijn de betere opsporing en screening, en de vooruitgang in behandeling en opvolging van borstkanker. Reden te meer dus om te kijken naar de verschillen tussen centra met en zonder erkenning voor de behandeling van borstkanker. Word je als patiënt behandeld in een ziekenhuis zonder erkenning, dan heb je een 30 procent hoger risico op overlijden in de vijf jaar na je diagnose dan in een centrum met erkenning als coördinerende borstkliniek. In ziekenhuizen die zeer weinig – minder dan zestig nieuwe patiënten per jaar – borstkankerpatiënten behandelen stijgt dat percentage naar 44 procent. “De klemtoon van onze aanbevelingen zijn hier bijzonder duidelijk: zorg ervoor dat het opstellen van het behandelplan en de chirurgie enkel nog gebeurt in de coördinerende borstklinieken. Borstkanker vraagt gespecialiseerde zorg. Zij hebben deze ervaring en expertise in huis, en hebben toegang tot klinische studies die extra mogelijkheden bieden voor patiënten”, zegt Roos. “Het is een kwestie van een gezond evenwicht te vinden tussen kwaliteit van zorg en nabijheid van zorg. Chemotherapie en andere systemische behandelingen kunnen bijvoorbeeld perfect in een centrum dichter bij huis gebeuren, maar uiteraard onder supervisie van de coördinerende borstkliniek waarmee dat centrum een samenwerkingsverband heeft. Op die manier krijgen alle patiënten ook bijvoorbeeld toegang tot Gene Expression Profiling. Dat zijn extra onderzoeken waarbij op patiëntniveau gekeken wordt of chemotherapie een toegevoegde waarde biedt voor de behandeling. Als uit die test blijkt dat de nadelen groter zijn dan de voordelen, dan wordt die chemo niet opgestart. In onze studie zagen we zagen dat niet-erkende centra vaker behandelden met chemotherapie. En toch waren de overlevingskansen er lager. Door de chirurgie te concentreren in de coördinerende borstklinieken hopen we, samen met de experten die met ons meewerkten, onder andere dat er enkel nog wordt overgegaan naar tot een okseluitruiming wanneer dat echt nodig is. Want een okseluitruiming kan tot heel wat nadelige effecten lijden, zoals lymfeoedeem, chronische pijn, verminderde kracht, een ‘slapend’ of ‘prikkelend’ gevoel in de huid van de okselholte, en dat vaak levenslang.”
Nabijheid vs. kwaliteit
Het advies van het KCE is duidelijk: de coördinerende borstkliniek moet het multidisciplinair oncologisch consult (MOC) uitvoeren en een individueel behandeltraject opstellen. Ook de chirurgie moet daar gebeuren. De behandeling zelf kan vervolgens in een satellietkliniek of in een ziekenhuis zonder erkenning gebeuren. Steeds onder supervisie van de coördinerende borstkliniek. Zo werken zorginstellingen gericht samen aan de nabijheid van zorg, het comfort en aan de zorgkwaliteit voor de patiënt. Maar als patiënt heb je op het moment van je diagnose wel andere zaken aan je hoofd dan het zoeken naar een al dan niet erkend zorgcentrum. “Dat is wellicht ook een van de redenen waarom niet-erkende centra nog borstkanker behandelen. Omdat patiënten zich vertrouwd voelen met hun arts of gynaecoloog”, vertelt Roos. “Daarom is de transparantie die we met dit rapport naar voor willen schuiven zo cruciaal. Het nieuws dat je kanker hebt is een mokerslag. Er spelen misschien taalverschillen, je hebt misschien geen toegang tot het internet, … De overheid heeft de plicht om enkel optimale zorg te laten aanbieden, zodat je op het moment van een kankerdiagnose helemaal geen lijsten hoeft te raadplegen. Dat is ook de verantwoordelijkheid van iedere zorgverlener om patiënten op het moment van de diagnose van borstkanker enkel door te sturen naar officieel erkende coördinerende borstklinieken. Huisartsen, radiologen, gynaecologen, … Ze zouden de roze loper naar kwalitatieve zorg moeten uitrollen op het moment van de diagnose.”
MOC’en
Omdat ook het comfort van de patiënt een belangrijke rol speelt in de behandeling benadrukt Christel Fontaine het belang van de satellietcentra. “Die nabijheid van zorg is ook belangrijk. Daarnaast kunnen we als zorgverlener, zowel in coördinerende centra als in satellietcentra onze duit in het zakje doen door actief te luisteren naar onze patiënt. We moeten de patiënt zien als een partner in de zorg die we stap per stap meenemen in het zorgtraject. Dat moet ook meer en meer, want de patiënt heeft toegang tot zijn dossier. Dat heeft wel een keerzijde, want sommige personen raken overspannen door de hoeveelheid aan informatie. Door ervaring leer je inschatten hoe je je informatie kan doseren en hoe je je woorden wikt en weegt in bepaalde situaties.”
Daarbij wijst dokter Fontaine ook op het belang van de verpleegkundigen: “Zij dragen de borstkliniek en zijn de motor van onze afdeling. Ze regelen alles, zijn empathisch en up-to-date. Dat moet ook, want ze zijn de eerste filter voor alle vragen van de patiënt. Dat houdt meteen in dat je je eigen grenzen goed moet kennen en weten wanneer je hulp moet inschakelen. Het is zeer hard werken.” Die appreciatie voor borstverpleegkundigen bevestigt ook Roos Leroy. “Elk gesprek met experts toonde het belang van hun rol in de behandeling aan. Je vindt dat terug in onze aanbevelingen. Wij bevelen aan dat elke coördinerende borstkliniek ten minste 1 FTE borstverpleegkundige heeft. Omdat er rekening gehouden moet worden met het aantal patiënten dat een centrum behandelt, bevelen we verder aan dat er per bijkomende groep van 150 patiënten die in de coördinerende borstkliniek wordt gediagnosticeerd en/of behandeld er een extra FTE borstverpleegkundige wordt voorzien.” Vandaag komt het aantal voltijdse equivalenten niet altijd overeen met het aantal patiënten simpelweg omdat het niet wettelijk is vastgelegd.
Multidisciplinair werken, daar hoort ook nazorg hoort daarbij. “Je moet de patiënt een vangnet bieden richting revalidatie”, zegt dokter Christel Fontaine. “Na je diagnose duurt het twee jaar tot je je gewone leven opnieuw oppikt. De patiënt helpen betekent dus evengoed doorverwijzen naar de huisarts, psycholoog, oncorevalidatie, oncocoach, … Bij ons is de oncocoach een verpleegkundige die deel uitmaakt van het oncologisch team. Het is belangrijk dat je als patiënt niet met vragen blijft zitten en dat je daarvoor terecht kan bij zorgpartners in het ziekenhuis en in de buurt.”
Minister Vandenbroucke zette enkele adviezen uit het rapport intussen om in concrete acties. Via de financiering wil de minister er voor zorgen dat de MOC en borstchirurgie voor borstkanker enkel nog in coördinerende borstklinieken kan gebeuren. Zo hoopt de minister dat patiënten automatisch zullen kiezen voor een centrum met een erkenning. “Op dit moment kan borstkanker in elk ziekenhuis behandeld worden en dat is ook perfect legaal”, zegt Roos nog. “De eerste stappen zijn nu gezet om dit te wijzigen. Traag maar gestaag komen we er. We willen samen vooruit, dat bleek uit elk gesprek met de experts. Ondanks hun drukke agenda’s namen zij dit rapport ter harte. Dat geloof in een betere, sterkere aanpak willen we nu verder uitdragen, bij jong en oud.”
Omgaan met psychose vanuit radicale hoop en sympathie
Ongeveer drie procent van de bevolking heeft ooit ondersteuning nodig voor psychotische symptomen. Dat wil zeggen dat iedereen wel iemand kent met een psychotische problematiek. In 33 vragen loodst het boek ‘Psychose begrijpen in 33 vragen’ je door alles wat je wil weten als plots iemand in je familie of vriendenkring een psychose meemaakt, je er zelf mee te maken krijgt of je professioneel voor een psychosegevoelige zorgvrager zorgt.
Stijn Vanheule, hoogleraar klinische psychologie en psychoanalyse (Universiteit Gent) en Jim Van Os, hoogleraar psychiatrische epidemiologie (UMC Utrecht) brachten hun expertise samen in het boek ‘Psychose begrijpen in 33 vragen’. Beiden zijn ze bestuurder van PsychoseNet. Vanwaar de nood om een boek te maken? “Als mensen googelen over psychose, krijgen ze vaak fragmentarische en tegenstrijdige informatie”, vertelt Stijn. “Dit boek is een referentiewerk dat alles samenbrengt wat voor patiënten, naasten of zorgverleners belangrijk kan zijn. We vertrekken vanuit de wetenschappelijke literatuur en maken de info bevattelijk. Denk aan theorieën over het brein, het herstelproces na een psychose, hoe antipsychotica werken, … Er doen nog heel wat misverstanden de ronde.”
Psychosespectrum
Dat een psychose een vonnis voor het leven is, leeft sterk bij veel mensen. Stijn beschikt in ieder geval over hoopgevender cijfermateriaal. “Een kwart van de mensen die ooit een klinische psychose doormaakt, zal volledig herstellen. Daarnaast is er een grote middengroep die afwisselend periodes doormaakt met en zonder psychoses. Bij dertig procent blijft het chronisch, ondanks therapeutische inspanningen. In het verleden heeft de psychiatrie zich wat verkeken op die kleinere, extreme groep. Dat geeft een vertekend beeld en leidt tot een vorm van hopeloosheid. Om het herstel te bevorderen, is het net belangrijk om te weten dat er een reële kans bestaat op een toekomst zonder symptomen. De meerderheid van de mensen herstelt goed. Soms niet volledig, maar een goede kwaliteit van leven is zeker mogelijk.”
Wat veroorzaakt een psychose?
Het boek doorbreekt het idee dat aparte ziektebeelden bestaan voor psychose. “In de wetenschappelijke literatuur zien we meer evidentie om te spreken van een psychosespectrum”, zegt Stijn. “Biologisch onderzoek toont aan dat subvormen van psychose geen verschillende biologische oorzaken hebben. We gaan sowieso te veel uit van biologisch determinisme. Maar 7 tot 8 procent van wat in onze genen zit, verklaart het ontstaan en verloop van psychoses. Contextuele en psychosociale determinanten zijn veel belangrijker. Veel mensen met een psychotische problematiek maakten op jonge leeftijd een trauma mee, behoren tot een minderheidsgroep of groeiden op in een grootstedelijke context in veel anonimiteit. Ook cannabis of andere drugs kunnen de ontwikkeling van een psychotische ervaring triggeren. Dat begrijpen we vandaag al een stuk beter dan in het verleden. Los daarvan is het grotendeels puur toeval of je ooit een psychotische ervaring meemaakt.”
Essentiële tip uit het boek
Het boek biedt een breed perspectief op de verschillende aspecten van psychoses en reikt heel wat praktische handvaten aan. “Hoe babbel je met iemand in een psychose, wat doe je beter wel en niet? Als ik één tip mag geven: neem een houding aan van radicale hoop en sympathie. Je volledig inleven in iemand met een psychose is onmogelijk, maar je kan vanuit compassie wel een sympathiserende houding aannemen. En hou hoop. Het zicht op een goed herstel is essentieel voor patiënten, naasten en zorgverleners.”

Hoe uitstelgedrag je gezondheid beïnvloedt
Wie uitstelgedrag of procrastinatie vertoont, stelt belangrijke, inspannende of vervelende taken en activiteiten uit en vervangt die door minder belangrijke taken. Zo zou één op vijf mensen[1] last hebben van chronisch uitstelgedrag. Het is niet alleen weinig efficiënt, maar ook niet heel goed voor onze gezondheid, zo blijkt uit enkele Franse en Zweedse studies.
Iedereen stelt wel eens een taak uit naar de volgende dag. Bij procrastineren schuif je zaken systematisch op de lange baan. Zo zouden impulsieve personen of mensen die gevoelig zijn voor beloning het vaakst uitstellen. Eigenlijk weet de persoon die uitstelt dat het gedrag niet handig is. Net daar schuilt het gezondheidsgevaar. Want procrastinatie brengt schuldgevoelens en een gevoel van ontevredenheid. Of het al dan niet over een onderliggende psychische stoornis gaat, is geen eenduidig antwoord op te geven. Wel zou er een verband bestaan met gedragsstoornissen zoals problemen met tijdsmanagement, concentratieproblemen, onvoldoende motivatie, stress, faalangst, perfectionisme, overbelasting, …
Kosten-batenanalyse
Tijdens een YouGov-studie werden in 2019 in Frankrijk 1.002 mensen bevraagd over uitstelgedrag. Zo blijkt dat meer dan de helft van de mensen er regelmatig mee kampt. Vooral bij jongeren zou dit meer aanwezig zijn dan bij ouderen, met respectievelijk 79 tegenover 44 procent. In 2022 verscheen nieuw onderzoek[2], onder meer uitgevoerd door de Sorbonne, waarin bij 51 personen nagegaan werd of er een zone in de hersenen meespeelt bij procrastinatie. Tijdens gedragstesten werd hun hersenactiviteit gemeten door een MRI. De cortex cingularis anterior in onze hersenen beïnvloedt de beslissing om iets al dan niet uit te stellen, zoals een kosten-batenanalyse van inspanningen en beloningen.
Tips om uitstelgedrag tegen te gaan
Net zoals bij heel wat zaken, is het bewust worden van je uitstelgedrag de basis. Het is een gewoonte die je kan ombuigen met enkele concrete handvaten. Gaat uitstelgedrag toch dieper, dan is professionele hulp nodig.
- Stel je to-dolijst op met duidelijke prioriteiten en hou je daar aan.
- Deel grote taken op in kleinere delen. Zo krijg je een beter zicht op de hoge stapel werk die voor je ligt.
- Weeg steeds goed af wat wel en niet belangrijk is vooraleer je uitstelt. Op die manier pak je je prioriteiten aan.
- Licht anderen in over je planning. Dat creëert een sociale druk en controle waardoor je gemotiveerder bent de taken af te werken.
- Probeer afleidingen zoals je smartphone en sociale media te vermijden, maar pauzeer wel op tijd.
- Beloon jezelf als de taak afgerond is. Dan start je met een voldaan gevoel aan de volgende opdracht.
- Werk met de vijfminutenregel: spreek met jezelf af om toch vijf minuten aan die ene lastige taak te werken. Je zal snel zien dat eens je bezig bent, je motivatie om verder te doen zal groeien.
Vaak bij studenten
Procrastinatie beïnvloedt hart- en vaatziektes, ongezonde levensgewoontes en algemene geestelijke en fysieke gezondheidsproblemen. Zo ging een recente studie[3], gepubliceerd in januari 2023, op zoek naar het verband tussen onze gezondheid en uitstelgedrag. Die werd uitgevoerd tussen augustus 2019 en december 2021 bij 3.525 studenten van acht Zweedse universiteiten. Zij werden negen maanden opgevolgd en vulden drie enquêtes in. Daarin gaven ze op een schaal van 1 (zeer zelden tot nooit) tot 5 (zeer vaak of altijd) aan hoe vaak ze uitstelgedrag vertoonden. Die resultaten werden samengeteld en tijdens een follow-up werden zes door de studenten aangegeven gevolgen geëvalueerd. Zo blijkt dat procrastinatie gepaard gaat met symptomen van depressie, angst en stress, pijn in de nek, rug, armen en benen, slecht slapen, weinig lichaamsbeweging, eenzaamheid, en gevolgen voor de algemene gezondheid.
Uitstelgedrag heeft vooral een grote impact op de geestelijke gezondheid van iemand. Zowel positief als negatief. Zo legt Joel Anderson, docent moraalpsychologie aan de Universiteit Utrecht, uit in EOS Magazine[4]: “Je belandt in een neerwaartse spiraal. Zo krijg je een opeenhoping van negatieve emoties. Uitstellen en iets anders doen, krikt je gemoedstoestand op. Short term mood repair, noemt dat. Tussen overbelasting en stressziektes zoals burn-out zit vaak procrastinatie. Net daarom kan je uitstelgedrag ook positief benaderen. Uitstellers zijn geen luie mensen, het is vaak een manier om met alle verplichtingen om te gaan. We moeten dit, we moeten dat, we moeten zoveel. Wanneer je voorrang geeft of bewust kiest voor zaken die je graag en goed doet, dan bevordert dat je gemoedstoestand.”
[1] Verscheidene studies uit Japan, Saoedi-Arabië, Peru, Duitsland en Groot-Brittannië.
[2] Raphaël Le Bouc & Mathias Pessiglione. A neuro-computational account of procrastination behavior. Nature Communications (2022)13:5639 https://doi.org/10.1038/s41467-022-33119-w
[3] Fred Johansson et al.: Associations Between Procrastination and Subsequent Health Outcomes Among University Students in Sweden. JAMA Network Open. 2023;6(1):e2249346. doi:10.1001/jamanetworkopen.2022.49346
[4] https://www.eoswetenschap.eu/psyche-brein/waarom-we-zo-graag-uitstellen
Verpleegkundige innovatie in woonzorgcentra reduceert het aantal opnames in ziekenhuizen
Bastiaan Van Grootven, Nursing Science, Department Public Health, University of Basel; Department of Public Health and Primary Care, KU Leuven
Zorg voor ouderen in woonzorgcentra is complex. Deze kwetsbare personen hebben naast ondersteuning in hun dagelijkse activiteiten ook psychosociale zorgnoden. De zorgcontext kenmerkt zich daarnaast ook door schaarste in middelen en personen. Door deze combinatie lopen kwetsbare ouderen een verhoogd risico op een ziekenhuisopname door een val, infectie, of delirium. Een bijkomende investering in de kennis en competenties van verpleegkundigen werkzaam in woonzorgcentra zou het aantal complicaties kunnen verminderen, en dus ook de ziekenhuisopnames.
Context
In Zwitserland werd het INTERCARE-model uitgewerkt om verpleegkundigen te ondersteunen om kwaliteit van zorg te verbeteren binnen de woonzorgcentra. Het INTERCARE-programma ondersteunde verpleegkundigen in het uitvoeren van een multidimensioneel assessment bij een bewoner, het implementeren van protocollen en vroegtijdige zorgplanning, het gebruik van data ter ondersteuning van kwaliteitsverbetering en het optimaliseren van de samenwekring met de huisarts. Om dit te verwezenlijken werd een verpleegkundige (deels) vrijgesteld om te focussen op deze rol.
Doelstelling
De INTERCARE-studie evalueerde of het aantal ziekenhuisopnames kon worden gereduceerd bij bewoners in een woonzorgcentrum door een investering in de kennis en competenties van verpleegkundigen op basis van het INTERCARE-model.
Samenvatting van de resultaten van de studie
Het INTERCARE-model werd geëvalueerd in elf woonzorgcentra door middel van een experimenteel studiedesign. Data van 942 bewoners werd gedurende drie jaar verzameld. De gemiddelde leeftijd van de bewoners was 85 jaar. In het totaal werden 224 bewoners opgenomen in het ziekenhuis. De voornaamste redenen voor een opname waren een val (een derde van alle opnames), gastro-intestinale klachten, een infectie, en een cardiovasculair probleem). Door het INTERCARE-model werd het risico op een ziekenhuisopname met de helft gereduceerd.
Conclusie
Een bijkomende investering in de kennis en competenties van verpleegkundigen na hun opleiding resulteerde in een sterke reductie van de kans op een ziekenhuisopname bij bewoners in woonzorgcentra.
Gevolgen voor de praktijk
Internationale studies stelden al vast dat het aantal ziekenhuisopnames gereduceerd kan worden door een bijkomende investering in het aanstellen van een verpleegkundig specialist. Het INTERCARE-model toont aan dat een gelijkaardige verbetering mogelijk is door te investeren in de bestaande bestaffing. Een belangrijke voorwaarde hiervoor is dat een verpleegkundige deeltijds vrijgesteld kan worden om deze rol op te nemen. Door te investeren in verpleegkundige competenties kan op een structurele manier worden gewerkt aan kwaliteit de kwaliteit van zorg binnen een woonzorgcentrum.
Bron: Zúñiga F, Guerbaai RA, et al. Positive effect of the INTERCARE nurse-led model on reducing nursing home transfers: A nonrandomized stepped-wedge design. Journal of the American Geriatrics Society 2022. 70(5):1546-1557.
Zorgkundigen van de toekomst: focus op zorg en niet op huishoudelijke en logistieke taken
Net zoals bij verpleegkundigen kent de evolutie van de in- en uitstroom van zorgkundigen ook niet bepaald een positief verloop. Om de instroom te behouden en versterken en tegelijk de uitstroom tegen te gaan, heeft BEFEZO, de beroepsorganisatie voor zorgkundigen, een voorstel klaar. Dat ligt bij Vlaams minister Hilde Crevits op tafel. Voorzitter van BEFEZO, Paul Cappelier, geeft alvast toelichting bij de nood aan een hervormde aantrekkelijke opleiding binnen het secundair onderwijs, afgestemd op de noden van het werkveld.
“We willen geen nieuwe opleiding”, stelt Paul Cappelier meteen duidelijk. “Wel dat de aanpassingen die gebeuren binnen de onderwijshervorming van het secundair onderwijs herbekeken worden in functie van de huidige en toekomstige noden op de werkvloer. Verpleegkundigen erkennen zorgkundigen als professionele zorgpartners die hun taken ondersteunen, maar het onderwijs bereidt de mensen er niet goed op voor.” Zo worden de leerinhouden logistiek en huishoudkunde in de tweede graad uitgebreid onderwezen en herhaald in de derde graad. In de nieuwe onderwijshervorming wordt hier nog meer aandacht aanbesteed, ook in de secundair-na-secundair-opleiding (Se-N-Se) herhaalt men opnieuw deze competenties om de titel van zorgkundige te bekomen. Hierdoor komt het pakket zorg en de dagelijkse taken die zorgkundigen in het werkveld moeten stellen niet voldoende aan bod. “Leerplannen leggen binnen de onderwijshervorming vooral de nadruk op huishoudelijke en logistieke taken. De competenties en psychosociale aspecten die zorgkundigen nodig hebben om voor zorgvragers te zorgen komen minder aan bod”, zegt Paul. “De sector heeft nood aan professionele zorgverleners. Zorgkundigen gaan aan de slag in de ouderenzorg, welzijnssector, geestelijke gezondheidszorg, revalidatiecentra en ziekenhuizen, daar hebben ze hun huishoudelijke en logistieke vaardigheden niet nodig. Al is het positief dat binnen de sector wordt nagedacht om andere profielen voor deze taken in te zetten.”
Doorstroomrichtingen
Bij de hervorming van het secundair onderwijs zijn twee nieuwe richtingen gecreëerd. De ene is assistentie in wonen, zorg en welzijn, de andere basiszorg en ondersteuning. Zij studeren af als finaliteit huishoudhulp zorg, logistiek assistent in de zorg of medewerker kamerdienst. Na hun opleiding kunnen ze verder studeren tot de beroepskwalificatie van verzorgende/zorgkundige. “De twee nieuwe richtingen zijn met andere woorden een belangrijke bron voor de instroom van zorgkundigen”, legt Paul Cappelier uit. “Al komen de zorgaspecten hier zeer beperkt aan bod of werden ze zelfs geschrapt. De vaardigheden van zowel verzorgende als zorgkundige moeten ze aanleren in het Se-N-Se-jaar. Het resultaat: nog minder tijd in het zevende jaar om te focussen op zorgkundige taken.”
BEFEZO merkt een gelijkaardig scenario op in het technisch secundair onderwijs, waar de richting gezondheidszorg vaak een opstapje is naar een bacheloropleiding in de zorg- en welzijnssector, maar ook naar de HBO5-opleiding tot verpleegkundige. De finaliteit na de opleiding gezondheidszorg is zorgkundige en dus moeten ze die competenties aanleren. “Ze leggen een stage af als zorgkundigen, maar binnen de ziekenhuizen is er geen ruimte voor die stagetrajecten. Deze studenten komen dus allemaal in de ouderenzorg terecht, waar ook enorme personeelstekorten heersen en dat heeft negatieve gevolgen op de beeldvorming van de zorgberoepen”, stelt Paul. “Zorgkundigen kunnen opgeleid worden tot mentor (zie kader, nvdr.), maar op werkvloer leeft weinig animo om werkkrachten vrij te maken om die cursus te volken. Nochtans is het belangrijk dat studenten goed opgevangen en begeleid worden.”
Naast deze opleidingen is er ook in het volwassen onderwijs een traject tot zorgkundige. Daar knelt hetzelfde schoentje: te veel huishoudkunde en logistiek, te weinig zorg. “Door de opleidingsduur in te korten en te focussen op zorgkundige competenties en minimale leerinhouden die bereikt moeten worden als zorgkundige, studeren mensen sneller af en zijn ze sneller inzetbaar”, zegt Paul. “In de Commissie Welzijn hebben we gepleit voor die kortere opleidingen, op basis van leerinhouden, evidencebased handelen en de principes van warme zorg. Door de termijn te halveren of via duaal leren en werkplekleren te gaan kunnen we de 1.450 uren herleiden tot 400 uren theorie en praktijk en 300 uren begeleide stage. Zorginstellingen zouden ook zelf de kans moeten krijgen om deze opleidingen te organiseren, in plaats van te investeren in werknemers die nu lang op de schoolbanken zitten voor lessen huishoudkunde en logistiek die ze in de praktijk niet zullen nodig hebben.”
Prioriteiten op de werkvloer
Zorgkundigen zullen verpleegkundigen kunnen ondersteunen vanuit vier belangrijke taken: zorg, gedelegeerde handelingen, preventie en psychosociale ondersteuning. “Waar je vroeger na drie jaar de dubbele kwalificatie zorgkundige en verzorgende in de thuiszorg en kraamzorg verwierf, gebeurt dat nu na één jaar”, zegt Paul. “We zijn oprecht bezorgd, want zorgkundigen zijn niet langer voldoende voorbereid op de uitdagingen die op de werkvloer leven. En dat in een zorglandschap dat steeds complexer wordt en waarin zorgverleners steeds meer autonoom moeten functioneren door het tekort aan verpleegkundigen.”
Daarom lijkt het zowel voor BEFEZO als voor NETWERK VERPLEEGKUNDE belangrijk om duidelijke prioriteiten te stellen binnen de opleidingen. Een eerste belangrijke pijler is om de leerinhouden af te stemmen op de situatie in het werkveld. Door de basisopleiding te ondersteunen en versterken met actuele leerinhouden en evidencebased richtlijnen bereid je zorgkundigen goed voor. In de opleiding moet vervolgens ook aandacht besteed worden aan het aanleren van soft skills. “Zorgkundigen voeren 23 gedelegeerde verpleegkundige handelingen uit, via het onderwijs moeten die kwalitatief aangeleerd worden zodat ze veilig worden uitgevoerd. Daarnaast staan zorgkundigen ook klaar voor de zorgvrager wanneer die zich eenzaam voelt, te maken krijgt met verdriet, angstig is, … Tijdens COVID-19 is gebleken hoe belangrijk die soft skills zijn en zorgkundigen worden er dagelijks mee geconfronteerd.”

Mentoropleiding voor zorgkundigen
De adviesgroep zorgkundige werkte een kader uit waaraan een mentoropleiding voor zorgkundigen moet voldoen. Voorop staat de duidelijke link met het werkveld. Een mentor is iemand die zelf in het werkveld staat en een gelijkaardige functie uitoefent als de stagiair die hij of zij begeleidt. In een zorginstelling of de thuisverpleging is dat een zorg- of verpleegkundige. In de gezinszorg een verzorgende of zorgkundige. De taak van een mentor is in zekere zin ook een teamgebeuren, iets waar de hele organisatie achter staat. Als mentor leer je zelf competenties aan op de werkvloer (duaal leren en werkplekleren) en krijg je tijdens een opleiding praktisch toepasbare kaders mee vanuit concrete casussen en situaties. Zo worden theorie en praktijk aan elkaar gekoppeld.
Tijdens zo’n mentoropleiding leert de zorgkundige wat een opleidingsplan is en hoe het gebruikt wordt. Zo schat je in hoe je een competentie kan evalueren en maak je logische leerlijnen op. Het helpt je ook om het leertraject van de stagiair af te stemmen op de noden van de werkvloer en van de school. In de opleiding leer je bovendien ook duidelijke instructies geven en het leerproces stimuleren door coachende vragen en demonstraties van de taken. Ook doeltreffend communiceren maakt deel uit van het pakket, verbaal en non-verbaal, maar ook actief luisteren en effectieve feedback geven. Tot slot ben je na zo’n opleiding in staat om vorderingen op te volgen en te evalueren in functie van de eindleerdoelen.
Welzijn op het werk
BEFEZO organiseerde een bevraging bij 1.047 zorgkundigen. Daarvan geeft tachtig procent aan dat ze niet voorbereid zijn op de uitdagingen in het werkveld en dat er meer aandacht moet gaan naar de kerntaken die zorgkundigen dagelijks uitvoeren. “Ik schrok wel even van dat getal”, geeft Paul toe. “Het verklaart wel de grote uitstroom en helpt ons om aan oplossingen te werken. Veel zorgkundigen zitten aan de grenzen van hun kunnen en omdat ze tijdens de opleiding niet goed voorbereid worden is de stap naar de werkvloer vaak een cultuurshock. Ze voelen zich niet veilig en dat weegt mentaal door. De lijst met handelingen voor zorgkundigen hoeven dus ook niet uitgebreid te worden. We zijn zeer tevreden met wat we vandaag mogen en kunnen doen. En met de erkenning van zorgkundigen als professionele zorgpartner binnen de gestructureerde equipe. De taken van zorgkundigen worden dan ook meer ingevuld in functie van zorg, gedelegeerde handelingen, preventie en psychosociale ondersteuning. Dat zijn onze kerntaken en een goede basis om op verder te bouwen.”
Naast zorgkundigen bevroeg BEFEZO ook 235 leerkrachten verzorging. Daarvan vindt zestig procent dat ze onvoldoende uren ter beschikking hebben om theorie en praktijk aan te leren volgens het pakket kerntaken van zorgkundigen. Eenzelfde percentage gaf aan dat leerlingen onvoldoende oefenmomenten krijgen tijdens hun stage. In de thuiszorg gaat het zelfs om 78 procent.
Uitdagingen
Tegen eind 2023 zal BEFEZO dan ook hard werken om, net zoals in de verpleegkunde, de instroom te verhogen en de uitstroom tegen te gaan. “De psychologische en fysieke belasting van het werk van zorgkundigen is zeer zwaar. Zo werd vastgesteld dat zorgkundigen tweemaal zo kwetsbaar zijn voor chronische rugproblemen dan verpleegkundigen. Met educatie en het doeltreffend investeren en inzetten van hulpmiddelen kunnen we dat voorkomen. Ook psychosociale ondersteuning moet zorgkundigen meer bereiken. Tijdens COVID-19 was er aandacht voor, maar dat was niet op maat van zorgkundigen. De zorgkundigen spelen ook een cruciale rol in de bejegening van hun zorgvragers. Zorgkundigen moeten opgeleid worden om ook deze soft-skills aan te leren. COVID heeft ons schrijnend geleerd hoe belangrijk dit is. Tot slot moet de zorgkundige ook erkend worden in hun preventieve rol. Heel wat fysieke ongemakken kunnen vermeden worden als onze zorgkundigen de kans krijgen om ook deze rol op te nemen. Daarin speelt het onderwijs een belangrijke rol om meer evidencebased kennis, tijd en aandacht te geven aan handelingen rond infectiepreventie, decubituspreventie, het voorkomen van vochtletsels, ondervoeding, valpreventie, … Als we willen toewerken naar warme zorg, geef ons dan de kans en de erkenning in het onderwijs. On the job is er niet voldoende tijd om alles te leren. We hebben steeds gepleit voor een grondige inhoudelijke hervorming van de opleiding tot zorgkundige. Waar vooral onderbouwde professionele zorg en bejegening van bewoners, cliënten en patiënten centraal staat. De focus moet dus liggen op de kerntaken die zorgkundigen dagelijks stellen om veilig, kwalitatief en evidencebased te handelen, afgestemd op de reële noden vanuit het werkveld. Deze onderwijshervorming gaat de andere richting uit.”
Centraal patiëntendossier bevordert samenwerking tussen ziekenhuizen, huisartsen en verpleegkundigen
Om patiënten optimaal te ondersteunen is het cruciaal dat je als zorgverlener altijd en overal over de juiste informatie beschikt. Daarom ontwikkelde nexuzhealth twee softwarepakketten – nexuzhealth consult en nexuzhealth pro – die uitgaan van een centraal patiëntendossier om de samenwerking tussen ziekenhuizen en de eerste lijn te bevorderen.
Vanuit hun visie op een gezonde mens in een gezonde samenleving wil nexuzhealth zorgverstrekkers en zorginstellingen optimaal ondersteunen via technologie. Ze doen dit door in te zetten op een centraal patiëntendossier. “Dat dossier combineert informatie van ziekenhuizen, huisartsen en thuisverpleging”, vertelt Lore De Raeve, director primary care van nexuzhealth. Dit resulteert in een completer beeld van de patiëntgegevens en biedt unieke mogelijkheden voor multidisciplinaire samenwerking.
Twee softwarepakketten
Voor de eerste lijn heeft nexuzhealth twee softwarepakketten ter beschikking: nexuzhealth consult en nexuzhealth pro. Via de webapplicatie nexuzhealth consult krijg je als externe zorgverlener inzage in het ziekenhuisdossier van je patiënt. Denk hierbij aan verslagen, medische beeldvorming, laboresultaten of ontslagmedicatie. Ook kan je zien wanneer de patiënt is opgenomen in of ontslagen uit het ziekenhuis en welke toekomstige afspraken gepland zijn. Nexuzhealth consult is gratis toegankelijk voor onder andere huisartsen en verpleegkundigen, en biedt toegang tot patiëntendossiers van 38 ziekenhuizen en zorginstellingen, die gebruik maken van de nexuzhealth-ziekenhuissoftware.
Daarnaast is er nexuzhealth pro, de betalende software voor het elektronisch beheer van patiëntendossiers. Nexuzhealth pro werkt ook met één centraal patiëntendossier waardoor het voor thuisverpleegkundigen makkelijker wordt om een-op-een samen te werken met de huisarts. Zo zijn bijvoorbeeld diagnoses gesteld door de huisarts of aanpassingen in het medicatieschema meteen zichtbaar voor de thuisverpleegkundige. Ook laboresultaten of wondzorgverslagen kunnen automatisch uitgewisseld worden.
Nexuzhealth faciliteert ook communicatie met zorgverleners die niet met hun software werken. “Het is geen gesloten systeem”, legt Lore uit. “We wisselen ook informatie uit via allerlei eHealth-toepassingen, zoals de hubs, Vitalink of de eHealthBox.”
Toegang tot patiëntendossier
Een gedeeld patiëntendossier betekent niet dat iedereen zomaar aan alle gegevens kan. Lore: “Alles gebeurt met strenge toegangscontroles en met respect voor de privacy van de zorgverlener en de patiënt. Enkel zorgverleners met een aantoonbare therapeutische relatie met de patiënt kunnen in het dossier. In nexuzhealth consult zal een thuisverpleegkundige door het lezen van de eID-kaart van de patiënt toegang krijgen tot het dossier. Als alternatief kan je ook het rijksregisternummer ingeven. In dat geval ontvangt de patiënt een mail om de toegang te bevestigen.”
Goede dienstverlening
Wil je starten met nexuzhealth consult, dan vraag je een gratis account aan via nexuzhealth.com/consult. “Om de betalende software nexuzhealth pro te gebruiken zijn er twee mogelijkheden. Ofwel werk je voor een grote thuisverplegingsorganisatie die klant is bij ons. Ofwel ben je aangesloten bij een van onze verdelers, zoals CT Paramedics”, zegt Lore. “De keuze om te werken met verdelers is eenvoudig: wij focussen ons op softwareontwikkeling. De verdelers ondersteunen de verpleegkundigen op allerlei vlakken: ze installeren de software, bieden technische ondersteuning aan en blijven beschikbaar via een helpdesk na de oplevering. Soms bieden ze ook bijkomende diensten aan zoals opleidingen of praktijkondersteuning.”
Time is (t)issue: communicatie tussen ziekenhuis en ambulancier kan beter
Het eerste uur na een ongeval wordt het ‘gouden uur’ genoemd. Wanneer hulpdiensten binnen dat uur goed handelen, is de kans op overleving het grootst. Helaas gaat men niet altijd spaarzaam om met die kostbare tijd. Ziekenwagens komen vaak onaangekondigd aan bij het ziekenhuis, dat niet voorbereid is op de komst van de patiënt. Ambulanciers hebben dan meestal geen tijd om alle patiëntengegevens door te geven. Om de communicatie tussen ambulances en het ziekenhuis te verbeteren, werkte Hellen aan een applicatie.
Context
Binnen de acute setting van prehospitale zorgen is elke seconde van belang. Verkeerde of laattijdige beslissingen kunnen dan ook het verschil tussen leven en dood betekenen voor de patiënt. Alle communicatie moet bijdragen tot het tijdig en geïnformeerd nemen van deze beslissingen. In de praktijk blijkt dit niet het geval te zijn. Er is dus ruimte voor verbetering.
Methode
Naast een grondig literatuuronderzoek liep Hellen kijkstage bij ambulanciers om de conclusies uit de literatuur te bevestigen. De paper wil volgende vraag beantwoorden: hoe kan men interdisciplinaire communicatie, met het oog op triage, prenotificatie van het ziekenhuis en patiëntenoverdracht in het ziekenhuis, verduidelijken en ondersteunen binnen de prehospitale naar hospitale setting?
Resultaten
Tijdens het literatuuronderzoek constateerde Hellen dat in de eerste cruciale momenten heel wat tijd en informatie verloren gaat. Er zijn drie concrete knelpunten in de communicatie van ambulance naar ziekenhuis toe.
- Prenotificatie: het ziekenhuis weet op voorhand vaak niet dat een ambulance onderweg is.
- Het is moeilijk in te schatten welke extra hulp de ambulancier moet inschakelen om de patiënt te helpen. Dat wordt aangeleerd in de opleiding, maar in het veld maakt iedereen verschillende beslissingen op basis van eigen ervaring. Dat leidt tot over- en ondertriage.
- Door het laattijdig of puur mondeling doorbriefen van de patiëntgegevens gaat informatie verloren.
Conclusie
Prehospitale naar hospitale communicatie dient eenduidig en gestandaardiseerd te zijn. Er is nood aan een gemeenschappelijk denkmodel voor alle betrokken paramedici en een gemeenschappelijke taal bij het overdragen van patiënten en het briefen van collega’s. Hellen ontwikkelde een cloudbased tool die de communicatie met betrekking tot triage, prenotificatie en patiëntenoverdracht ondersteunt. Zo moeten ambulanciers de patiëntengegevens enkel in de app ingeven, die ze dan automatisch naar het ziekenhuis stuurt. Dat digitale ondersteuning helpt, blijkt uit de cijfers. Als ambulanciers gegevens uit hun hoofd doorgeven is slechts 33 % van de gegevens correct en volledig. Met digitale ondersteuningsmiddelen wordt dit liefst 99 %. Op basis van een evidencebased matrix kan de tool bovendien ondersteuning bieden in het maken van beslissingen, zoals het al dan niet bijstand vragen van de mug.
Zet je graag jouw bachelor- of masterproef hier in de kijker? Laat het ons weten via journalist@netwerkverpleegkunde.be.
Hellen Tielemans studeerde in 2022 af als bachelor in de Verpleegkunde aan de Thomas More Hogeschool. Ze maakte haar eindwerk over crisiscommunicatie tussen ambulances en ziekenhuizen. Hellen wou meer doen dan de problemen enkel in kaart brengen. Ze ontwikkelde een app waarmee ambulanciers sneller en beter kunnen communiceren met het ziekenhuis. Daarmee sleepte ze de Vlaamse Scriptieprijs, goed voor 2.500 euro, in de wacht. Met steun van Start It @KBC richtte ze haar eigen bedrijf op om haar applicatie op de markt te brengen. Op dit bevindt het prototype zich in de eerste testfase.

Fotograaf: Thierry Geenen
Vlaamse opleidingen verpleegkundige onder de loep
Goede punten voor de bacheloropleidingen, minder positief nieuws voor HBO5
Sinds 2020 telt de bacheloropleiding verpleegkunde vier jaar in plaats van drie. Dat is geen nieuws. Wat wel belangrijk is, is een evaluatie door de Nederlands-Vlaamse Accreditatieorganisatie (NVAO Vlaanderen)[1] van deze vernieuwde opleiding met aandacht voor de kwaliteit van het onderwijs en de naleving van Europese richtlijn 2005/36/EG. Daarnaast gaan we ook dieper in op het macrorapport[2] van de Vlaamse Overheid over de beoordeling van de Vlaamse HBO5-opleidingen. Toch worden er niet overal goede punten uitgedeeld. Vooral de HBO5-opleidingen hebben werk aan de winkel.
In 2015 kregen alle veertien bacheloropleidingen verpleegkunde in Vlaanderen een negatief accreditatiebesluit voor de Europese beroepstitel verantwoordelijk algemeen ziekenverpleger. De bacheloropleiding tot verpleegkundige voldeed namelijk niet aan de door de EU vooropgestelde 4.600 uren, waarvan de helft klinische praktijk en minstens een derde theoretische vorming. En dus ging het hoger onderwijs aan de slag met als uitkomst een programma van vier academiejaren, 240 studiepunten en een contractstage in het vierde jaar. Tijdens het academiejaar 2021-2022 vond een externe beoordeling plaats door het door NVAO erkende evaluatieorgaan VLUHR-KZ. Daarbij werd enerzijds gekeken naar de opvolging van de Europese richtlijn voor de verpleegkunde-opleidingen. Anderzijds kwam ook de kwaliteit van het onderwijs aan bod. Op beide domeinen scoren de Vlaamse bacheloropleidingen volgens NVAO goed. Zo spreekt het rapport over grondig onderbouwde opleidingsprofielen en programma’s die rekening houden met de actuele eisen van het internationale vakgebied en werkveld.
Sterktes van de bacheloropleiding
Het rapport maakt melding van de positieve elementen en van de werkpunten voor de bacheloropleidingen. De NVAO spreekt dan ook over een veerkracht van de bacheloropleidingen die uitstraalt in een kwaliteitsvol en vernieuwend curriculum waarin de EU-richtlijn succesvol vorm krijgt. Zo prijst het de Vlaamse opleidingen voor het introduceren van de leerwerkplaats als stageconcept en als “een broedplaats voor innovaties”. De opleidingen verpleegkunde maken namelijk zeer goed gebruik van skillslabs, immersive rooms, high fidelity patiënt simulatoren, VR, …. Dit stimuleert het klinisch redeneren in alle zorgdomeinen. De Vlaamse onderwijsinstellingen gaan hierin zelfs verder dan Europese richtlijn voorschrijft. Al waarschuwt de NVAO wel dat blijvend praktijkonderzoek naar de effecten van simulatieonderwijs nodig blijft.
Daarnaast vermeldt de NVAO ook de andere sterktes van de opleiding zoals het hybride leren, het ontwikkelen van onderzoeksvaardigheden, de sterke feedbackcultuur aan de hand van portfolio’s, de ruimte voor de individuele ontwikkeling van de verpleegkundige door keuzevakken, de contractstage en de bachelorproef. Ook de hoge kwaliteit van toetsing, de deskundige opleidingsteams, de grote samenwerking en betrokkenheid van het werkveld en de grote tevredenheid van dat werkveld over het behaalde niveau van de pas afgestudeerden krijgt een positieve evaluatie. En de werkpunten? Die situeren zich op het integreren van het interprofessioneel samenwerken in de opleiding en op nog meer inzetten op de positieve beeldvorming van het verpleegkundig beroep. Complexe verpleegkundige zorg speelt zich niet enkel af in een ziekenhuis, maar ook in de ouderenzorg, de GGZ en de eerste lijn. Daarnaast moet er blijvend aandacht zijn voor de werkdruk en haalbaarheid van de opleiding. In het bijzonder tijdens het vierde jaar, wanneer de studenten 800 uur stage doen.
Probleem brugtraject
Voor wie van HBO5 naar het bachelorniveau wil doorgroeien, bestaat er een brugtraject. Dit verkort traject van 150 studiepunten werd ook door NVAO onder de loep genomen in een aanvullend onderzoek. Het brugtraject maakt, volgens de Codes Hoger Onderwijs, integraal deel uit van de bacheloropleiding. Zowel de bachelor, als het brugtraject krijgen een positieve beoordeling. Maar het rapport waarschuwt wel voor een “discrepantie tussen wat de titel verpleegkunde HBO5 impliceert en de daadwerkelijke toepassing van de EU-richtlijn in de HBO5-opleiding verpleegkunde. Zolang er geen duidelijk beroepsprofiel HBO5 verpleegkunde bestaat met een duidelijke positionering op de zorgladder, en zolang er geen overeenkomstig gevalideerd domeinspecifiek leerresultatenkader is, dienen de bacheloropleidingen verpleegkunde voorzichtigheid aan de dag te leggen met betrekking tot de aangenomen competenties en kennis verworven door de instroom vanuit de HBO5-opleidingen verpleegkunde. Zij dienen in staat te zijn deze tekorten in het klinisch instroomniveau op te sporen en te remediëren.”
Evaluatie van HBO5
Naast het rapport van de NVAO is er ook een specifiek rapport waar de NVAO en de Vlaamse onderwijsinspectie de twintig HBO5-opleidingen verpleegkunde in Vlaanderen van dichtbij onderzoeken op kwaliteit en kwaliteitsontwikkeling volgens zeven kwaliteitsverwachtingen. Zestien van de twintig scholen kregen een gunstig advies. De vier overige een ongunstig advies door vastgestelde tekorten in bepaalde trajecten of vestigingen. Drie van die vier scholen vertegenwoordigen samen zo’n veertig procent van het totale aantal HBO5-verpleegkundigen. “De onderwijsinspectie maakt zich voor die scholen ernstige zorgen over de kwaliteit van de aangeboden opleiding.”
Zo blijkt dat één op twee HBO5-opleidingen verpleegkunde de doelstellingen van niveau 5 niet haalt. De scholen stemmen het curriculum wel af op de noodzakelijke competenties in het werkveld, bouwen de brede basiszorg goed uit. Vanuit de stageplaatsen zijn ze dan weer tevreden over de sterk praktijkgerichte benadering, de bedsidebegeleiding en het vaardigheidsniveau van de studenten. Al uiten ze wel hun bezorgdheid over de theoretische kennis. Daarnaast stelden de beoordelingsteams heel wat inbreuken vast, al dan niet op de erkenningsvoorwaarden. En daar start een zeer complex verhaal, dat niet aangemoedigd wordt door de verminderde instroom in de scholen.
Resultaten en aanbevelingen
De onderwijsinspectie formuleert enkele concrete aanbevelingen om de HBO5-opleidingen kwalitatief te versterken. Eerst en vooral is er de nood aan een duidelijk profiel en een bijhorend gevalideerd doelenkader voor HBO5. De bezorgdheid over de toekomst van de HBO5-verpleegkundige en het opvolgen van de Europese richtlijnen brengen de haalbaarheid van de opleiding in het gedrang en maakt dat scholen zich geremd voelen om hun curricula bij te sturen. “Duidelijkheid over zowel het beroeps- als opleidingsprofiel conform het beheersingsniveau 5 van het Europees Kwalificatiekader en de toekomst van de HBO5-opleiding Verpleegkunde is nodig. Eens het beroepsprofiel op federaal niveau is vastgelegd, is het doorhakken van knopen over het profiel van de opleiding en het al dan niet voldoen aan de Europese richtlijn noodzakelijk op korte termijn”, staat in het rapport.
Daarin wordt in een tweede aanbeveling ook benadrukt dat het goed uitgebouwde klinisch onderwijs behouden moet blijven. HBO5 is een praktijkgerichte opleiding, ook al geeft de Europese richtlijn aan dat minstens de helft van de opleidingstijd moet bestaan uit klinisch onderwijs. De onderwijsinspectie dringt aan op een evenwichtig programma.
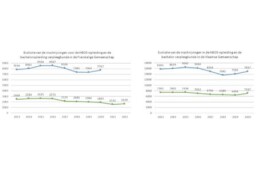
Over de taalgrens
In de Franstalige Gemeenschap is sinds 2016 de bacheloropleiding met een jaar en sinds 2017 de HBO5-opleiding met zes maanden verlengd. Dat leidde tot een daling van de inschrijvingen voor beide opleidingen (zie grafiek). Tussen 2016 en 2022 daalden de inschrijvingen voor HBO5 met zo’n 36 procent, voor de bachelor daalde tussen 2016 en 2020 met 10 procent. Dit scenario is in Vlaanderen absoluut de vermijden.
Bronnen cijfers: Chiffres baccalauréat de l’ARES et chiffres HBO5 de la FWB – 2021 en ikgaervoor 2020.
[1] Nederlands-Vlaamse Accreditatieorganisatie, Overzichtsrapportage bachelor in de verpleegkunde: kwaliteit door veerkracht en vernieuwing (15 februari 2023), https://www.nvao.net/nl/publicaties/overzichtsrapportage-vlaanderen-bachelor-in-de-verpleegkunde
[2] Macrorapport beoordelingen hbo5-opleidingen verpleegkunde (januari 2023), http://www.onderwijsinspectie.be/nl/andere-opdrachten/controles/beoordelingen-hbo5-opleiding-verpleegkunde
Als verpleegkundige op missie met B-FAST
Gunter Thijs, spoedverpleegkundige in Eindhoven, en Bart Rens, hoofdverantwoordelijke van de spoeddienst in AZ Sint-Maarten en voorzitter van de werkgroep Kritieke Diensten van NETWERK VERPLEEGKUNDE, werden met een militair vliegtuig samen met zo’n 80 andere hulpverleners en 20 logistieke medewerkers, overgebracht naar het Turkse Kirikhan om er de slachtoffers van de aardbevingen te helpen. We spraken met Gunter en Bart over deze missie.
Turkije en Syrië werden op 6 februari getroffen door hevige aardbevingen, met zware vernielingen, meer dan 50.000 doden en zeer veel slachtoffers als gevolg. De internationale hulp kwam al snel op gang. Ook vanuit ons land wordt ondersteuning geboden. Enkele dagen later trok een delegatie van het B-FAST-team naar Turkije om er een veldhospitaal op te richten met een spoeddienst, een OK, een moeder-kindafdeling, … Er is plaats om dagelijks meer dan honderd patiënten te behandelen en een twintigtal patiënten kan er de nacht doorbrengen in observatie. Na het logistieke team trok ook een medische delegatie van B-FAST naar het rampgebied. Bart Rens is een van hen en was meteen aan zijn proefstuk toe. “Ik ben al van kinds af zeer sociaal geëngageerd”, zegt hij een dag voor het vertrek naar Turkije. “Ik droomde van een internationale ervaring die mijn passie om mensen te helpen en me humanitair in te zetten combineert. Turkije is mijn eerste missie met B-FAST, want ik heb de opleiding nog maar pas afgerond.”
Gunter Thijs maakt al langer deel uit van B-FAST. Zijn eerste missie was in 2013. Kort na zijn opleiding ging hij naar de Filipijnen om hulp te bieden na de tyfoon Haiyan. Hij volgde nog extra opleidingen bij B-FAST en ging vervolgens nog mee naar Chili, Myanmar en Pakistan. Als team medic was hij ditmaal eerst betrokken bij het logistieke team dat naar Turkije vertrok. “Bij de opbouw van het veldhospitaal zorgde ik voor de gezondheid van het team en hielp ik mee om de spoedeisende hulp, het OK en recovery van het veldhospitaal zo snel en goed mogelijk op te bouwen. Nu ben ik hier actief als verpleegkundige”, vertelt Gunter.
Buiten de comfortzone
Wie zich voor B-FAST engageert volgt een opleiding waar je wegwijs wordt gemaakt in culturele verschillen die kunnen optreden, vaccinaties die nodig zijn, hygiënemaatregelen die je in een rampgebied kan nemen, … Maar ook andere praktische aspecten komen aan bod. “Zo moet je bijvoorbeeld al een opvangplan voor je huisdieren voorzien en vertellen ze je wat je het best in een vertrekkensklare rugzak stopt”, zegt Bart. “Soms moet je namelijk van het ene op het andere moment kunnen vertrekken.”
Al verschillen die benodigdheden van missie tot missie. Zo kreeg Bart voor Turkije de raad om extra warme materialen in zijn koffer te steken. “Het is er in deze periode niet zo warm. Er gaan ook steeds andere profielen mee naar het rampgebied. Nu is er vooral nood aan spoedverpleegkundigen en urgentieartsen.” Dat beaamt ook Gunter. “Wij slapen in warme tenten en degelijke slaapzakken. Voor de lokale bevolking is het moeilijker. We zitten in een berggebied. Overdag is het hier lekker warm, maar ’s nachts zakken de temperaturen vaak tot onder het vriespunt. De lokale mensen moeten zich warm proberen houden met kleine vuurtjes, waardoor ze in het ziekenhuis naast ons in de eerste dagen na de aardbeving heel wat patiënten met CO-intoxicatie behandelden. Op een bepaald moment hadden ze er ook te weinig zuurstof en moesten we bijspringen. Door de wisselende temperaturen behandelen wij heel wat kinderen en volwassenen met luchtwegproblemen.”
Drive om mensen te helpen
Na de B-FAST-opleiding beland je in een poule van zorgverleners die kunnen opgeroepen worden. Voor Turkije werd de vraag gesteld om veertien dagen ter plaatse te gaan. Daarna wordt de equipe afgelost door nieuwe mensen. “De termijn wordt zo begrensd omdat het werk fysiek en mentaal zwaar is. Je slaapt in tenten, werkt lange shiften en de omstandigheden zijn vaak confronterend. Je treedt er echt buiten je comfortzone”, vertelt Bart. “Wie meegaat met B-FAST moet kunnen omgaan met onduidelijkheden en wisselende situaties. Als spoedverpleegkundige ben je getraind in actie-reactie, een goede eigenschap voor zulke missies. B-FAST is een sterk concept met deskundige omkadering. Ik laat het vooral allemaal op me afkomen. Ook wat de taal betreft. Zorg is een universele taal en met het Engels trekken we ons wel uit de slag. Bovendien zijn er ook tolken voorzien door B-FAST die ervoor zorgen dat de patiënten op elk moment goed geïnformeerd zijn.”
Als B-FAST medewerker ga je vrijwillig mee op missie. Je kan hiervoor humanitair verlof nemen. Met de hr-dienst en de collega’s op de spoeddienst van AZ Sint-Maarten kon Bart meteen goede afspraken maken. “Op het werk kreeg ik zeer mooie reacties. Ik vind ook dat we mensen die dit soort internationale ervaring willen opdoen, de kans moeten geven”, zegt Bart. “Bij mijn terugkeer wil ik de samenhorigheid en mijn drive om mensen in nood te helpen doorgeven. Als ik ook maar één verpleegkundige kan overtuigen om de opleiding bij B-FAST te volgen en mee op missie te gaan, dan zal ik zeer tevreden zijn.” En de kritiek dat de hulp van België te laat komt? “Dat vind ik absoluut niet. Vroeger had B-FAST eerder de search-and-rescue-insteek, nu focussen we ons op een grondige voorbereiding en op hulp en ondersteuning op lange termijn.”
Van wondzorg tot fracturen
Het veldhospitaal van B-FAST bevindt zich in Kirikhan, een Turkse stad in de bergen. Het braakliggende en hellende stuk grond moest geëgaliseerd worden. Aan de ene kant van het terrein zijn ze bezig met de opbouw van een volledig containerdorp. Aan de andere kant staat een ziekenhuis van amper vijf jaar oud. Voor de aardbevingen werden er zo’n 1.800 patiënten per dag behandeld. Door de ramp zitten er barsten in het gebouw en is het dus niet langer operationeel. “Ze kampen ook met personeelsproblemen”, vertelt Gunter. “De lokale zorgverleners zijn enerzijds angstig om terug te keren naar het ziekenhuis, want de aarde beeft hier nog af en toe. Anderzijds zijn ze zelf of is hun familie slachtoffer van de ramp. Verpleegkundigen en artsen vliegen daarom in vanuit Ankara om te ondersteunen. Zij helpen ons bij de triage, het tolken en vertalen. Die samenwerking verloopt goed. Op vlak van eerste hulpverlening zijn er geen verschillen, ze zijn goed geschoold. Maar het type patiënten is anders. Turken gaan niet vaak naar de huisarts, wel naar spoed. De hele familie komt dan mee. Je ziet dat de zorgverleners dat meer gewend zijn om met die groep familieleden om te gaan.”
Gunter, Bart en de andere zorgverleners werken er in drie shiften. “De combinatie van goed rusten en voor elkaar en jezelf zorgen wapent je tegen deze missie”, zegt Gunter. “Er is ook een psycholoog mee, die altijd voor ons klaarstaat. Nu is er een goede aanloop van patiënten. In de eerste dagen dat het veldhospitaal open was, zagen we veel patiënten met een trauma van de eerste en tweede zware schok. Die wonde werd toen summier verzorgd. Soms is dat herstel goed verlopen, maar vaak is de wonde zwaar ontstoken, moeten de hechtingen eruit en de wonde gedebrideerd worden. Ook fracturen zijn niet altijd goed verzorgd geweest: een gips wanneer het om een kneuzing ging of een verband wanneer het om een breuk ging. Met RX- en echotoestellen controleren we dat en passen we de juiste behandelingen toe.” Hoelang de Belgen nog in Turkije zullen blijven? “Een andere ploeg lost ons af”, besluit Gunter. “De totale duur van de missie zal afhangen van welke nood er hier ter plaatse nog is.”

De opleidingen bij B-FAST
De aanmeldprocedure bij B-FAST verloopt via de website b-fast.be. De opleiding bestaat uit verschillende onderdelen, met een basisluik van een theoretische introductie (BIC – B-FAST Induction Course) en een praktijkopleiding (BAT – B-FAST Advanced Training), waarna verdere specifieke opleidingen op maat van de expertise van de vrijwilliger voorzien kunnen worden. De omkadering wordt voorzien door het Ministerie van Defensie met cursussen gegeven door de federale partnerdepartementen, de FOD Volksgezondheid, de FOD Buitenlandse Zaken en de FOD Binnenlandse Zaken. Vrijwilligers leren de werking van het B-FAST mechanisme kennen, krijgen aangeleerd hoe ze zo goed als mogelijk hun eigen veiligheid kunnen garanderen en doen praktijkervaring op in de werking van het basiskamp.