Uitbuiting? Ook in de zorg
Het tekort aan mensen in de zorg leidt tot creativiteit in de rekrutering van personeel. Tot in landen als India of de Filipijnen toe. Maar is arbeidsmigratie wel voor iedereen een goed idee? Er zijn signalen over economische uitbuiting. Ook Patsy Sörensen, oprichter van Payoke vzw die al haar hele leven strijd tegen mensenhandel, ving die al op. Ze werpt een blik op arbeidsmigratie, de risico’s ervan en de alarmbellen waarvoor we allemaal alert moeten zijn.
Er is een groot tekort aan handen aan het bed in onze zorginstellingen. Een tekort dat – ondanks positieve signalen uit de hogescholen – niet meteen zal afnemen. Net als in andere sectoren leidt dat ook in de zorg tot het aantrekken van geschoold personeel uit het buitenland. Na een opleiding in België of hun land van herkomst, gaan verpleegkundigen voor bepaalde tijd aan de slag in ziekenhuizen of woonzorgcentra. Met de juiste documenten, contracten en vergunningen kan dit. Arbeidsmigranten zijn afhankelijk van hun werkgever en willen het geld dat ze verdienen naar hun gezin in hun thuisland sturen. Dat maakt hen kwetsbaar voor misbruik en uitbuiting. Organisaties als Payoke strijden tegen mensenhandel en helpen arbeidsmigranten in moeilijkheden.
Centrum tegen mensenhandel
Patsy Sörensen richtte in 1987 Payoke op, een vzw die prostituees helpt die het slachtoffer werden van seksuele uitbuiting. Gaandeweg richtte de vereniging zich ook op een tweede pijler: slachtoffers van mensenhandel. Vandaag zijn ze vooral hier actief. Wanneer mensen bij hen worden aangemeld via de politie, het parket of ziekenhuizen, gaan ze met de procureur of het arbeidsauditoraat na of het om slachtoffers van mensenhandel gaat. Payoke luistert naar hen en begeleidt slachtoffers praktisch, psychologisch en juridisch. “Tot op vandaag hebben we nog geen concrete meldingen binnen gekregen van uitbuiting in zorginstellingen”, vertelt Patsy. “Maar ik vang wel signalen op en we zijn waakzaam. De zorg is eigenlijk een sector die af en toe melding maakt van slachtoffers van uitbuiting, doordat ze hen over de vloer krijgen. We komen nu in een gekke situatie waarin medewerkers zelf het slachtoffer kunnen worden. Uitbuiting of mensenhandel betekent dat je gebruik maakt van iemand zonder die persoon daar naar waarde voor te belonen en in mensonwaardige omstandigheden laat (over)leven. Als het om arbeidskrachten in de zorg gaat, kijken we naar economische uitbuiting. Eigenlijk moet een verpleegkundige uit het buitenland die in België aan de slag is dezelfde verloning krijgen als een Belgische werknemer.”
Alarmbellen
Verloning is een alarmbel die kan duiden op een problematische situatie. Andere zorgwekkende signalen zijn dat een werknemer niet goed gehuisvest is. Als de werkgever zijn personeel een woning aanbiedt, dan moet die aan de juiste standaarden voldoen qua hygiëne. “Woont een arbeidsmigrant op zijn werkplek, dan mag hij/zij niet meer uren kloppen dan een werknemer die ’s avonds naar huis gaat”, benadrukt Patsy. “Het is belangrijk dat ze hun huur- en arbeidscontract begrijpen. Daarom moet het ook opgesteld zijn in een taal die ze spreken, en moeten ze de informatie over hun werkgever ontvangen voor ze vertrekken uit hun land van herkomst. Naar welk land vertrekken ze? Waar gaan ze werken? Tegen welke vergoeding? Die informatie staat in hun contract en mag niet veranderen. Soms zie je situaties waar mensen verwachten in Spanje te gaan werken maar toch in België belanden. Zoiets is illegaal.”
De juiste papieren zijn cruciaal om uitbuiting tegen te gaan. Wanneer iemand niet over zijn eigen documenten beschikt, dan is dat een duidelijke rode vlag. Ook wanneer iemand ziek is en geen zorg zoekt, kan er sprake zijn van uitbuiting. “Wie naar België komt als arbeidsmigrant met de juiste papieren en vergunning, kan gebruik maken van de Belgische zorgvoorzieningen”, licht Patsy toe. “Naast de juiste documenten is het ook belangrijk dat een werknemer zijn of haar job met de beste middelen kan uitvoeren. Merk je dat er aan bepaalde van deze vereisten – huisvesting, toegang tot documenten, verloning, zorg – niet voldaan is, dan heb je mogelijk met een slachtoffer van uitbuiting te maken.”
Uitbuiting bestrijden
Vermoed je dat een van je collega’s of een patiënt het slachtoffer van mensenhandel is, dan help je hen door een melding te maken. Dat kan bij de vertrouwenspersoon binnen je eigen zorginstelling, bij de politie of bij een van de centra die strijden tegen mensenhandel. Dat zijn Payoke in Antwerpen, PAG-ASA in Brussel en Sürya in Luik. Je kan ook online steeds terecht op stopmensenhandel.be.
Met een melding help je een migrant om stappen te zetten tegen de uitbuiting waarvan hij of zij slachtoffer is. Maar wat kan er ondernomen worden om mensenhandel en uitbuiting tegen te gaan? Patsy: “Als België echt nood heeft aan buitenlandse zorgverlening, dan moet daar een duidelijk, wettelijk kader voor komen. Migranten moeten voldoende Nederlands kennen, goed gehuisvest worden en hun werk in alle veiligheid uitvoeren. Laat het niet over aan de individuele zorginstellingen, maar regel dit vanuit de politiek. Vandaag wordt enkel opgetreden als er een melding van uitbuiting is gemaakt. De overheid weet wie er als arbeidsmigrant aan de slag is, want zij moeten officieel uitgenodigd worden. Regelmatige controles door de sociale inspectie of de reglementen nageleefd worden door hun werkgevers kunnen hun omstandigheden zeker verbeteren.”
Brain drain in het herkomstland
Zorgpersoneel is essentieel in de hele wereld. Door verpleegkundigen uit het buitenland hier tewerk te stellen, kan er een tekort ontstaan in hun herkomstland. Arbeidsmigranten willen hier namelijk aan de slag om hun familie thuis financieel te ondersteunen. Hoe ethisch is het om opgeleid zorgpersoneel te rekruteren in het land waar ze aan de slag waren om onze tekorten aan te vullen? Patsy: “Dat is een politieke afweging. Wanneer verpleegkundigen in België aan de slag gaan, kunnen ze hun job hier verder leren en daarna die kennis toepassen in hun eigen land. Belangrijk is dat het om contracten van een korte periode van bijvoorbeeld vijf jaar gaat. Ze moeten hier natuurlijk lang genoeg zijn om de taal goed te begrijpen en zich verder te specialiseren. Dan is het een win-win. Worden ze het slachtoffer van uitbuiting, dan kunnen ze hun familie geen geld sturen en verfijnen ze zich niet verder in hun job: daar wint niemand bij.”
Meer weten over mensenhandel? In de brochure “Mensenhandel … wat te doen? Advies voor ziekenhuispersoneel” vind je voorbeelden en lees je hoe je slachtoffers kan helpen. Bestel de brochure op justitie.belgium.be/nl/publicaties/mensenhandel. Op project-amelie.eu kan je een online opleiding volgen over het bieden van hulp aan slachtoffers van mensenhandel binnen de gezondheidszorg.
Twintig jaar Federaal Kenniscentrum voor de Gezondheidszorg
Je ziet de rapporten en studies van het Federaal Kenniscentrum voor de Gezondheidszorg (KCE) vaak opduiken in dit magazine. Maar wat is het KCE precies? Hoe evolueerde het de voorbije twintig jaar? En wat is het belang van dit instituut? Voormalig algemeen directeur dr. Marijke Eyssen schetst de geschiedenis, de werking en de speerpunten voor de komende jaren.
In november vierde het KCE zijn twintigjarig bestaan. Het kenniscentrum werd opgestart in 2003, op initiatief van Frank Vandenbroucke, toen ook minister van Volksgezondheid. Op dat moment waren in veel Europese landen instituten actief die medische technologieën bestudeerden en de kosten-baten analyseerden. Ook België had daar nood aan. Verder had je de opkomst van evidencebased medicine, en bovendien was er ook een reflectie nodig over hoe je zorg moest organiseren, door budgetten die onder druk stonden en door de toenemende vergrijzing. “Minister Vandenbroucke zag dat de federale overheidsinstellingen over ontzettend veel data beschikten”, zegt Marijke Eyssen, sinds 2020 en tot 1 maart 2024 algemeen directeur ad interim van het KCE. “Deze informatie kon nuttig zijn voor het beleid wanneer die geanalyseerd zou worden. Het KCE kreeg de opdracht om zich daar op toe te leggen en ontwikkelde daarnaast ook andere wetenschappelijke methodologieën zoals literatuuronderzoek, internationale vergelijkingen en kwalitatief onderzoek bij stakeholders en zorgvragers. Zo gaan we vandaag nog altijd te werk om conclusies met beleidsaanbevelingen te formuleren rond verschillende onderwerpen in de gezondheidszorg.”
In die twintig jaar is het belang van de onderzoeken van het KCE meermaals gebleken. Dat werd duidelijk toen tien jaar geleden een impactanalyse uitgevoerd werd. “We constateerden dat vijftig procent van onze rapporten een directe impact had, dat komt overeen met minstens één aanbeveling die aangenomen werd. Daarnaast waren er heel wat adviezen met een indirecte impact. Niet onlogisch, want beleidsmakers baseren zich op verschillende bronnen voor ze een beslissing nemen.”
Evolutie in het team en in de taken
Vandaag werkt het KCE met een vijftigtal onderzoekers uit verschillende disciplines. Zo wordt de multidisciplinaire aanpak voor elke studie gegarandeerd. “Dat team is stevig uitgebreid, maar onze taken zijn dat ook”, vertelt Marijke Eyssen. “Naast de evaluatie van medische technologieën, bestuderen we ook de organisatie en financiering van gezondheidszorg en kwamen er in 2016 de KCE Trials bij. Daarin coördineren we pragmatische, niet-commerciële klinische studies. Deze gecontroleerde studies behandelen onderzoeksvragen die over het algemeen niet door de industrie worden onderzocht, ondanks hun groot maatschappelijk belang. Zo was er de studie naar de behandeling van acuut hartfalen bij patiënten die in het ziekenhuis moeten opgenomen worden wegens ernstige vochtopstapeling. In deze studie werd een goedkoop en gekend medicijn toegevoegd aan de standaardbehandeling, en dit leidde tot een significant snellere en betere ontwatering, zodat patiënten gemiddeld het ziekenhuis eerder konden verlaten. De industrie deed geen onderzoek meer naar dit medicijn omdat het al zo lang bestond, maar door deze trial kan de behandeling van acuut hartfalen nu efficiënter gebeuren.”
Het KCE is al sedert zijn oprichting actief in het domein van de klinische richtlijnen. Daarnaast is het Evikey-netwerk een belangrijke partner. Dat werd opgericht in 2019 na een studie door het KCE. Ze ondersteunen het evidencebased practice-netwerk om klinische richtlijnen voor de eerste lijn op te stellen en, heel belangrijk, ook te implementeren op basis van de meest recente wetenschappelijke ontwikkelingen. “Sinds 2020 houdt het KCE zich ook bezig met het recht om vergeten te worden. Wanneer je een woonlening aangaat, hoort daar een schuldsaldoverzekering bij. Die premie kan oplopen wanneer je getroffen wordt door ziekte. Ben je acht jaar kankervrij, dan mag de verzekering geen rekening meer houden met je ziekte voor de berekening van de premie. Er bestaat ook een lijst van kankers en chronische ziektes die onder bepaalde voorwaarden zelfs minder dan acht jaar in rekening mogen gebracht worden door de verzekeringsinstellingen. Het KCE evalueert deze lijst regelmatig om na te gaan of deze aangepast moet worden en of er nieuwe aandoeningen opgenomen kunnen worden op basis van de beschikbare wetenschappelijke evidentie. Voor lokale borstkankers in een vroeg stadium stelden we bijvoorbeeld voor om die periode tot één jaar te reduceren, en deze periode valt zelfs helemaal weg voor mensen met borstkanker in situ die beperkt is tot het weefsel waarin hij is ontstaan. De beleidsmakers hebben dit advies intussen opgenomen in de wetgeving. We formuleren soortgelijke voorstellen voor de verzekering arbeidsongeschiktheid.”
Impact door onderzoek
De studies die het KCE uitvoert komen niet zomaar uit de lucht gevallen. Zowel de klinische trials als het algemene jaarprogramma worden opgesteld op basis van projectvoorstellen. Het KCE evalueert alle projectvoorstellen grondig en legt ze vervolgens voor aan de raad van bestuur, die beslist of een onderzoek al dan niet wordt opgenomen. Daarnaast zijn er dringende vragen van de federale beleidsmakers of de administraties zoals het RIZIV. “Als kenniscentrum richten we ons onderzoek op alle facetten van de gezondheidszorg, zowel organisatie als financiering, kwaliteit van zorg en preventie”, vertelt Marijke Eyssen. “Alle zorgdomeinen komen aan bod in ons onderzoek. Verpleegkundigen vormen in ons land de grootste beroepsgroep van de zorgverleners.”
Over verpleegkunde zijn volgens Marijke Eyssen veel relevante onderzoeksvragen te stellen. Het KCE heeft dan ook al veel rapporten gepubliceerd in dit domein. Denk maar aan het rapport rond de verpleegkundige bestaffing[1] dat veel bijgedragen heeft aan de oprichting van het Zorgpersoneelfonds. Ook in een recent rapport over verpleegkundige bestaffing op intensieve zorg blijft het KCE pleiten voor een betere verhouding van het aantal patiënten per verpleegkundige. Bij een ander recent voorbeeld komt de studie naar verpleegkundige consultaties[2] voor complexe zorg naar voor. Het KCE beveelt aan om dit soort initiatieven ook in België verder te ontwikkelen, mits ze zorgvuldig worden omkaderd door afspraken met andere zorgberoepen op nationaal en lokaal niveau. Dit rapport is één van de bronnen waarop minister Vandenbroucke zich baseert in het nieuwe wetsontwerp voor het beroep van verpleegkunde.
Maar het KCE heeft uiteraard nog vele andere studies. “Uit die twintig jaar hebben we tal van voorbeelden, zoals onze position paper rond de organisatie en financiering van chronische zorg[3] of de studie naar concentratie van zorg voor complexe kankers[4] zoals slokdarm- en pancreaskanker. Dat leidde tot de oprichting van referentiecentra voor complexe pancreas- en slokdarmchirurgie, die zich hierin specialiseren om een zo hoog mogelijke kwaliteit van zorg te kunnen leveren. Of het recente rapport rond borstkankerzorg[5] in ons land, waar aangetoond werd dat vrouwen die behandeld worden in een niet-erkende borstkliniek een aanzienlijk hogere kans hebben om aan borstkanker te sterven dan vrouwen die zich wel laten behandelen in een erkende borstkliniek, die aan bepaalde volume- en kwaliteitscriteria moet voldoen. Minister Vandenbroucke paste na dit onderzoek onmiddellijk de regelgeving aan zodat de terugbetaling van een borstkankerbehandeling enkel kan in erkende borstklinieken of centra die met hen samenwerken. “Ook ons rapport rond de kwaliteitsindicatoren voor het opvolgen van de diabetesconventie voor kinderen werd snel opgepikt. We verzetten eveneens belangrijk werk met het rapport Performantie van het Belgische gezondheidssysteem[6], dat regelmatig een check-up van het Belgische gezondheidzorgsysteem doet als ondersteuning aan beleidsmakers en verantwoordelijken van het systeem bij het stellen van prioriteiten om het systeem performant te houden of zelfs te verbeteren. Dit rapport wordt in samenwerking met het RIZIV, Sciensano, en de FOD Volksgezondheid opgemaakt.”
Multidisciplinaire uitdagingen
Als onafhankelijke instelling wil het KCE wetenschappelijk onderzoek blijven voeren om het beleid te ondersteunen. Dat doen ze nauwgezet en op een transparante manier rond de kwaliteit, toegankelijkheid, duurzaamheid en patiëntgerichtheid over alle zorgdomeinen heen. De resultaten zijn beschikbaar voor beleidsmakers, maar ook voor zorgverleners en zorgvragers. Het multidisciplinaire team bestaat uit verschillende beroepsgroepen uit de zorg, aangevuld met onder meer ook statistici, economisten en juristen. “Al klopt het dat er best veel verpleegkundigen in een onderzoeksfunctie bij ons werken”, geeft Marijke Eyssen toe. “Onze mensen zijn vast verbonden aan het KCE en de meeste studies worden door hen uitgevoerd. Maar we gaan ook in overleg met wetenschappers en universiteiten. Wanneer we de competenties voor een bepaald onderdeel van een studie niet in huis hebben, zoeken we een externe expert via een aanbesteding. Af en toe beroepen we ons ook op individuele researchers voor specifieke vragen. Daarnaast is het stakeholdersoverleg onmisbaar in onze werking. Zo toetsen we de wetenschap aan het werkveld. Voor KCE Trials werken we nauw samen met de onderzoeksteams van ziekenhuizen, universiteiten of andere onderzoeksinstellingen.”
Marijke Eyssen ziet heel wat uitdagingen weggelegd voor de gezondheidszorg in de komende jaren. Het KCE kan daarbij ondersteuning bieden met zijn studies. Een voorbeeld is de vergrijzing. “Het vraagt een robuuste methodologie om dergelijke zorgvragen te bestuderen. We worden niet alleen ouder, maar ook de multimorbiditeit stijgt en daarmee de zorgvraag. Geïntegreerde zorg wordt belangrijker dan ooit. Daarnaast merken we dat zorgvragers steeds mondiger worden. Als we zorg willen afstemmen op de reële noden van de patiënt en de maatschappij, dan moeten we die noden objectief vaststellen en koppelen aan een behandeling, beleid en financiering. Ook hier is een sterke methodologie nodig. Een derde voorbeeld is de digitalisering, die ons voor bijkomende maatschappelijke vragen zal zetten. Innovatie kan een meerwaarde zijn voor de patiënt, bijvoorbeeld in de vorm van teleconsultaties. Toch mogen we het persoonlijk contact niet uit het oog verliezen en moeten we zoeken naar een manier van omgaan met de hoeveelheid aan data en de privacy. Health technology assessments, die het KCE reeds vanaf de begindagen uitvoert, zullen belangrijk worden in functie van de maatschappelijk verantwoorde kost. Met andere woorden: waar zit de meerwaarde van de innovatie? Tot slot zijn er de budgetten die onder druk blijven staan. Enerzijds door de vergrijzing, anderzijds door macro-economische invloeden. Het KCE staat klaar om de komende jaren met deze uitdagingen aan de slag te gaan.”
[1] Van den Heede Koen, Bouckaert Nicolas, Detollenaere Jens, Kohn Laurence, Maertens de Noordhout Charline, Vanhooreweghe Julie, Bruyneel Arnaud, Sermeus Walter. Verpleegkundige bestaffing op Belgische intensieve zorgen afdelingen: impact van twee jaar COVID-19 pandemie. Health Services Research (HSR). Brussel. Federaal Kenniscentrum voor de Gezondheidszorg (KCE). 2022. KCE Reports 353A. DOI : 10.57598/R353AS
[2] Detollenaere Jens, Dauvrin Marie, Deschodt Mieke, Cerulus Marie, Dobbels Fabienne, Heeren Pieter, Vinck Imgard, Goffin Tom, Van den Heede Koen. Verpleegkundige consultaties voor patiënten met complexe aandoeningen. Health Services Research (HSR). Brussels. Federaal Kenniscentrum voor de Gezondheidszorg (KCE).. 2023. KCE Reports 373A. DOI: 10.57598/R373AS.
[3] Maertens de Noordhout Charline, Devos Carl, Adriaenssens Jef, Bouckaert Nicolas, Ricour Céline, Gerkens Sophie. Evaluatie van de performantie van het gezondheidssysteem: zorg voor mensen met een chronische aandoening. Health Services Research (HSR). Brussel. Federaal Kenniscentrum voor de Gezondheidszorg (KCE). 2022. KCE Reports 352A. DOI: 10.57598/R352A.
[4] Stordeur Sabine, Vrijens France, Henau Kris, Schillemans Viki, De Gendt Cindy, Leroy Roos. Organisatie van de zorg voor volwassenen met een zeldzame of complexe kanker. Health Services Research (HSR). Brussel. Federaal Kenniscentrum voor de Gezondheidszorg (KCE). 2014. KCE Reports 219A. DOI: 10.57598/R219AS.
[5] Leroy Roos, De Gendt Cindy, Bourgeois Jolyce, Verbeeck Julie, Savoye Isabelle, Silversmit Geert, Van Damme Nancy, Carly Birgit, Colpaert Cécile, Cusumano Pino, De Visschere Pieter, Decloedt Jan, Desreux Joelle, Duhoux François, Moretti Luigi, Roman Mirela, Taylor Donatienne, Veldeman Liv, Verhoeven Didier, Wildiers Hans. Borstkankerzorg in centra met en zonder erkenning voor borstkanker – Is er een verschil?. Health Services Research (HSR). Brussels. Federaal Kenniscentrum voor de Gezondheidszorg (KCE). 2023. KCE Reports 365A. DOI : 10.57598/R365AS.
[6] Gerkens Sophie, Maertens de Noordhout Charline, Lefèvre Mélanie, Levy Muriel, Bouckaert Nicolas, Obyn Caroline, Devos Carl, Scohy Aline, De Pauw Robby, Devleesschauwer Brecht, Vlayen Annemie, Yaras Harun, Janssens Christophe, Meeus Pascal. Performantie van het Belgische gezondheidssysteem: herziening van het conceptuele kader en van de lijst van indicatoren. Health Services Research (HSR). Brussel. Federaal Kenniscentrum voor de Gezondheidszorg (KCE). 2023. KCE Reports 370A. DOI: 10.57598/R370AS Link: https://kce.fgov.be/nl/publicaties/alle-rapporten/performantie-van-het-belgische-gezondheidssysteem-herziening-van-het-conceptuele-kader-en-van-de
en
Devos Carl, Cordon Audrey, Lefèvre Mélanie, Obyn Caroline, Renard Françoise, Bouckaert Nicolas, Gerkens Sophie, Maertens de Noordhout Charline, Devleesschauwer Brecht, Haelterman Margareta, Léonard Christian, Meeus Pascal. De performantie van het Belgische gezondheidssysteem – Rapport 2019. Health Services Research (HSR). Brussel. Federaal Kenniscentrum voor de Gezondheidszorg (KCE). 2019. KCE Reports 313A. DOI: 10.57598/R313A. Link: https://kce.fgov.be/nl/publicaties/alle-rapporten/de-performantie-van-het-belgische-gezondheidssysteem-rapport-2019
Alle performancerapporten zijn te raadplegen via healthybelgium.be.
Jouw projectoproep voor het KCE
Het KCE is een onafhankelijke instantie die met wetenschappelijk onderzoek de gezondheidszorg wil ondersteunen en het beleid versterken. Daarom is het belangrijk dat de studies afgestemd zijn op actuele noden. Als zorgverlener, zorginstelling, beleidsmaker, organisatie of burger kan je een studievoorstel indienen bij het KCE. Voldoen deze onderwerpen aan de toelatingscriteria, dan worden ze geëvalueerd en vervolgens voorgelegd aan de raad van bestuur. Op basis daarvan wordt een jaarprogramma opgesteld. De oproep naar projectvoorstellen wordt gelanceerd in mei. Het online aanvraagformulier vind je op de website van het KCE. Je kan zo’n voorbeeld hier downloaden: https://kce.fgov.be/sites/default/files/2021-11/WEBForm_example_Calls_NL.pdf
Gelijkheid tussen man en vrouw, ook in de diagnostiek
De verdeling tussen man en vrouw wereldwijd gaat ongeveer gelijk op, met respectievelijk 50,3 procent tegenover 49,7 procent op een populatie van 7,95 miljard[1]. Toch zijn heel wat zaken in onze samenleving ontwikkeld door en voor een man. Ook in de medische wereld. Een nieuwe studie van het ziekenfonds CM toont aan dat het Belgische gezondheidszorgsysteem de ongelijkheid tussen mannen en vrouwen in stand houdt en versterkt.
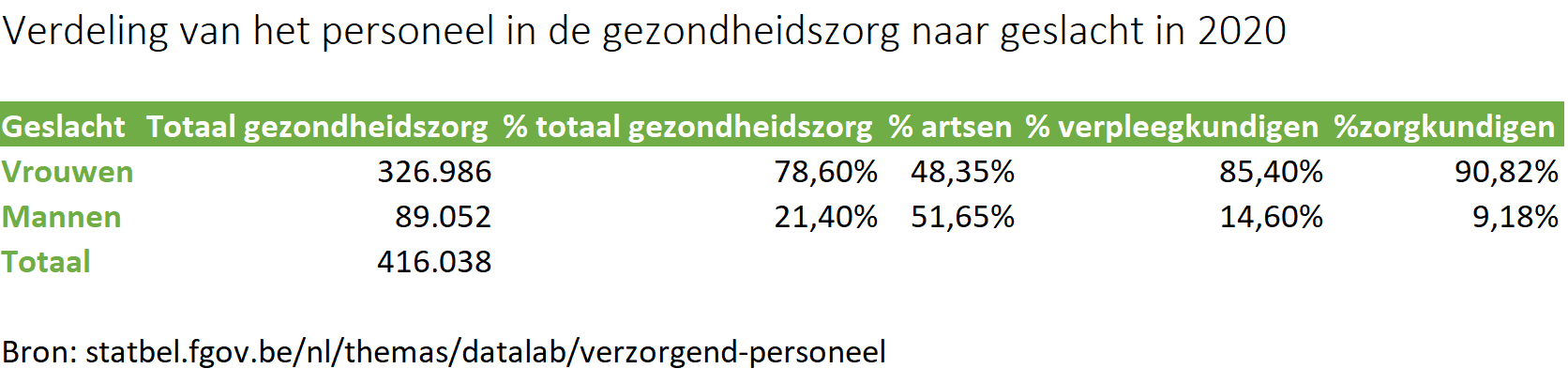
Uit een recente Amerikaanse studie[2] blijkt dat de gezondheidszorg andere sectoren overtreft wat betreft het aantal tewerkgestelde vrouwen. Toch blijven vrouwen ondervertegenwoordigd op hogere niveaus. In België is dat niet anders. Hoewel steeds meer vrouwen hun weg vinden naar de top, zowel in bestuursfuncties in tal van sectoren als in de academische wereld, is de verdeling van mandaten tussen man en vrouw niet gelijk. Dit weerspiegelt zich ook in de medische wereld. Het verpleeg- en zorgkundig personeel is doorgaans een vrouw, maar op het niveau van artsen is iets meer dan de helft een man (zie tabel). In sommige specialisaties, zoals chirurgie, is zelfs het merendeel man. Hoe hoger in de zorgorganisatie, hoe kleiner het aandeel vrouwen. Nochtans is het belangrijk dat vrouwen deel uitmaken van medische beslissingsorganen. Al blijft het niet daarbij. Klinische studies hebben lange tijd vrouwen geweerd, omdat hun hormonale schommelingen de testresultaten zouden beïnvloeden. Pas midden jaren negentig werden vrouwen toegelaten in deze studies.
“Het gaat zelfs verder. Na mijn opleiding als arts ontdekte ik dat het merendeel van de nieuwe geneesmiddelen eerst op mannelijke cellen getest wordt”, zegt Céline De Spiegeleire, beleidsarts bij CM. “Als die producten niet effectief blijken, dan stopt het verhaal daar. Terwijl sommige geneesmiddelen misschien net goede resultaten zouden opleveren bij vrouwelijke cellen. Het is geweten dat bepaalde aandoeningen vaker bij vrouwen dan bij mannen voorkomen, zoals migraine die drie keer meer vrouwen treft. Hierdoor lopen we dus mogelijks ontwikkelingen mis. Hoewel vandaag meer vrouwen deelnemen aan klinische studies, blijven ze nog steeds een minderheid. De resultaten van de studies worden bovendien niet apart volgens gender geanalyseerd. Dat is een gemiste kans. Neem het migrainevoorbeeld, deze pathologie treft vooral vrouwen, maar een mogelijks effect van de medicatie op vrouwen verwatert in het resultaat van de mannen. Hierdoor is het mogelijk dat een vrouwenlichaam anders reageert op een geneesmiddel. Er zijn nu wel steeds meer studies die dit effect bekijken, maar het zou eigenlijk standaard moeten gebeuren, en ook retrospectief voor oudere geneesmiddelen.”
Foute diagnoses
Het gebrek aan specifieke studies op het vrouwenlichaam is niet het enige aandachtspunt in onze gezondheidszorg. Volgens dr. De Spiegeleire is er een fundamenteel probleem: “De basis zit niet goed. Tijdens de opleiding krijg je als student een zekere vooringenomenheid mee. We leren de typische en atypische symptomen van aandoeningen, maar de typische symptomen komen overeen met wat ‘witte mannen’ ervaren. Onbewust krijgen atypische symptomen minder aandacht.” Nochtans is geweten dat diverse ziektebeelden anders verlopen bij vrouwen dan bij mannen. Een hartinfarct bij mannen manifesteert zich meestal door aanhoudende, drukkende en hevige pijn op de borst. Vrouwen zijn eerder kortademig, vermoeid, misselijk en hebben buikpijn. In België[3] sterven meer vrouwen (21,8 procent) ten gevolge van hart- en vaatziekten dan mannen (19,6 procent). Vaak is het laattijdig opsporen van het ziektebeeld de oorzaak. Niet alleen door een foute diagnose maar ook omdat vrouwen later naar een arts stappen. Hier zijn diverse redenen voor: alleenstaande vrouwen hebben minder financiële middelen, vrouwen nemen meer huishoudelijke en zorgtaken op zich waardoor ze minder tijd hebben, en ze geven meer prioriteit aan de behoeften van hun gezinsleden dan aan die van zichzelf[4].
De klachten van vrouwen worden bovendien te veel geminimaliseerd door zorgverleners, zeker als er geen duidelijke oorzaak is. Dit stoelt nog steeds op stereotypen dat vrouwen kwetsbaar en emotioneel zijn, en dat ze dus sneller klagen bij ‘de geringste’ pijn of situaties overdrijven 4. “Of klachten worden verkeerdelijk toegeschreven aan stress of een psychologische invloed”, vult dr. De Spiegeleire aan. “Zelfs het diagnosticeren van typisch vrouwelijke aandoeningen zoals endometriose verloopt niet altijd vlot. Er is nood aan een mentaliteitsverandering.”
Status quo
Volgens CM-voorzitter Luc Van Gorp draagt de ongelijke verdeling van de hogere functies in de gezondheidszorg ertoe bij dat de specifieke noden van vrouwen onderbelicht blijven[5]. Dokter De Spiegeleire: “Noem me gerust een feministe, maar vrouwen verdienen een even goede behandeling als mannen. Het beleid en het onderzoek moeten meer op vrouwen geënt worden. We moeten de verschillen tussen een mannen- en vrouwenlichaam beter begrijpen om diagnose, behandeling, medicatie en dosering er beter op af te stemmen. Er is een shift aan de gang, maar er is een inhaalbeweging nodig. Bijgevolg moeten we dit blijven op de agenda zetten. Zorgverleners moeten de status quo durven in vraag te stellen. Als ze zich bewust zijn van de verschillen tussen man en vrouw en deze erkennen, dan zetten we al een eerste grote stap in de goede richting. Er is nog veel werk aan de winkel.”
[1] Cijfers gebaseerd op data van 2020. Bron: statista.com/statistics/1328107/global-population-gender/.
[2] Women in the Workplace 2022: een gezamelijk rapport van McKinsey en LeanIn.org, October 18, 2022.
[3] Cijfers gebaseerd op data van 2020. Bron: https://statbel.fgov.be/nl/themas/bevolking/sterfte-en-levensverwachting/doodsoorzaken.
[4] Bron: cm-mc.bynder.com/m/4c38b1e21a9e9660/original/GezondheidSamenleving_7_vrouwen-en-gezondheidszorg-in-belgie.pdf.
[5] Bron: Gendervoordelen in de zorg: ‘Hier hebben mannen het voor het zeggen’ – Knack 05/10/2023.
Vooruitblik naar de Klimaatconferentie van Dubai: zorg en klimaat in het middelpunt
Van 30 november tot en met 12 december 2023 worden meer dan 70.000 deelnemers verwacht op de Klimaatconferentie in Dubai. Deze 28ste Klimaattop wordt georganiseerd door de Verenigde Naties en gaat over de uitdagingen waar de wereld voorstaat door de klimaatverandering. Al enkele jaren staat ook gezondheidszorg hoog op de agenda. Charlotte Scheerens, postdoctoraal researcher in de gezondheidswetenschappen aan de UGent, is er opnieuw bij en licht er samen met haar collega’s haar onderzoek verder toe naar de psychosociale impact van de overstromingen in de Vesder-vallei. We blikken samen met haar even vooruit.
Tijdens de Klimaatconferentie worden jaarlijks belangrijke afspraken gemaakt tussen landen wereldwijd. Ook ons land is een trouwe aanwezige en stuurt vertegenwoordigers en experts in de domeinen die tijdens de top aan bod komen. Voor het thema klimaat en gezondheidszorg was Charlotte Scheerens in 2022 al aanwezig, samen met een delegatie van de UGent. Hun onderzoek kadert binnen het Climate Resilience Initiative van de Verenigde Naties Universiteiten (UNU-CRIS, UNU-MERIT en UNU-EHS). Daarin worden de toenemende risico’s van klimaatverandering onderzocht, zoals de extreme weersomstandigheden. De vele overstromingen van 2021 in Europa vormen daarbij het uitgangspunt: wat zijn de risico’s en gevolgen, hoe kunnen we samenwerken, wat zijn de ervaringen in het Westen en hoe pakken minder ontwikkelde landen zulke natuurrampen aan?
Vooruitblik naar 3 december
“Vanuit de UGent in samenwerking met UNU-CRIS onderzoeken we specifiek de impact van de overstromingen in de Vesder-vallei op de psychosociale gezondheid van mensen”, legt Charlotte uit. “Daarbij hielden we ook rekening met de aanwezige beleidsstructuren en spoedrespons die na de ramp op gang kwam, zoals het psychosociaal interventieplan PSIP.” Dat wordt naast het medisch interventieplan, het plan voor risicomanifestaties en het sanitaire interventieplan uitgerold bij noodsituaties en activeert de psychosociale hulpverlening zowel in de acute fase, als in de nafase. Alle slachtoffers worden hierin betrokken, ongeacht of ze gewond of niet-gewond zijn. Ook hulpverleners kunnen hier een beroep op doen. “Het PSIP omvat basishulp zoals veiligheid, medische zorg, voedsel, medicatie en onderdak, maar even goed informatie over wat gebeurd is, over hoe het met dierbaren gaat en over mogelijke stressreacties”, zegt Charlotte. “Ook emotionele en sociale steun en praktische hulp maken er deel van uit. Net zoals zorg bij gezondheidsklachten, van preventie tot diagnose en behandeling.”
Het onderzoek van Charlotte en haar collega’s werd voorgesteld op de Klimaattop 2022 in Egypte. De Wereldgezondheidsorganisatie had er toen voor het eerst een volledig gezondheidspaviljoen ingericht. “De aanwezige internationale sprekers plaatsten de mentale gevolgen van klimatologische events toen al hoog op de agenda. Het was vorig jaar hot topic en dat is het in 2023 opnieuw”, vertelt Charlotte. Sterker nog: de voorzitter van de conferentie wil gezondheid centraal plaatsen in de klimaatdiscussies en investeringen realiseren voor rechtvaardige, klimaatbestendige gezondheidssystemen. Zo zal tijdens de Klimaattop een ‘health day’ georganiseerd worden op 3 december, waarop de uitdagingen voor de gezondheidssector uitvoerig besproken worden. De Verenigde Naties stelden voor het eerst een ‘advisor climate change and health’ aan binnen het bestuurscomité. Die eer is weggelegd voor de Belg Arthur Wyns, als UAE Climate Change Special Envoy. Ook de onderzoekers van de UGent en UNU-CRIS zullen opnieuw aanwezig zijn met updates over het onderzoek.
Mentale impact
We kunnen ons allemaal de beelden van de overstromingen in de Vesder-vallei nog voor de geest halen. Centra die onder water liepen, huizen waar het waterniveau tot twee verdiepingen hoog stond, mensen die moesten vluchten, auto’s, spullen en infrastructuur die werden weggespoeld, … De mentale gevolgen van zo’n ramp mogen dan ook niet onderschat worden. “Zo merken we dat wanneer mensen op tijd geëvacueerd werden, ze minder traumatische ervaringen overhouden aan de ramp”, legt Charlotte uit. “Preventie is dus belangrijk. Want in de nasleep van de overstromingen zagen we dat heel wat mensen kampten met angst en slaapproblemen. Daarnaast moet je rekening houden met het feit dat mensen die dicht bij de waterlopen woonden vaak al in een moeilijkere financiële en maatschappelijke situatie verkeerden. We spreken bij hen van een dubbele last. Het accumuleren van problemen verhoogt het risico op chronische stress. We zien ook administratieve burn-out, door het vele geregel met verzekeringen, noodfondsen, aannemers, … Tot slot is er de moedeloosheid, want de heropbouw verloopt traag. Veel mensen zijn dus al verhuisd uit het getroffen gebied. Zij hebben hun thuis moeten achterlaten.”
De mentale gevolgen van de overstromingen zijn dus talrijk en zeer complex. “Het psychosociaal interventieplan voorziet wel in basisnoden, maar hier zaten mensen soms 48 uur lang opgesloten in hun huis. Het gaat om zeer moeilijke situaties, waar veel meer psychosociale ondersteuning voor nodig was”, duidt Charlotte. “We kijken waar verbeteringen mogelijk zijn, zowel in het activeren van het algemene noodplan, als in de uitrol van zorg.”
Zorg als vervuiler
Wanneer we dieper ingaan op klimaatbestendige gezondheidszorgsystemen is er binnen Europa het Just Transition-initiatief, waar ook België deel van uitmaakt. “Just Transition is een instrument om een inclusieve overgang naar een klimaatneutrale economie mogelijk te maken. Niemand mag achtergelaten worden. Regio’s en mensen die gevoeliger zijn voor klimaatproblemen, zoals de personen in de Vesder-vallei, mogen we niet kwetsen in het behalen van onze klimaatdoelstellingen. De eerstelijnszorg vormt daar de sleutel. We weten dat zorg in ziekenhuizen belastender is voor het klimaat dan de eerstelijnszorg die een minder intensief zorggebruik vraagt. Zij bieden niet alleen een laagdrempelige toegang tot zorg, maar de thuisverpleegkundige heeft ook het grootste overzicht op de dagelijkse leefsituatie. Is het vaak te warm bij de patiënt? Rijden er veel vrachtwagens waardoor astma-aanvallen getriggerd worden? Zij zien verbanden die je in het ziekenhuis niet kan onderzoeken.”
Als deel van het Erasmus+ project E-Planet wordt aan de UGent een educatieve tool rond Planetary Health uitgewerkt als een videospel voor geneeskundestudenten en leerkrachten. Enerzijds schept het een idee over ziektebeelden die klimaatverandering met zich meebrengt. Anderzijds wordt aandacht besteed aan een duurzaam beleid. Want wie aan zorg en klimaat denkt, legt ook het verband met de vervuiling die gezondheidszorg onvermijdelijk met zich meebrengt “De Wereld Gezondheidsorganisatie zijn bezig met allerlei richtlijnen, zoals een poederverstuiver bij een COPD-aanval in plaats van de meer vervuilende verstuivers op basis van aerosols en gassen”, zegt Charlotte nog. “In Vlaanderen hebben we ook de Green Deal Duurzame Zorg waarin de zorg- en welzijnssectoren de fysieke, mentale en sociale gevolgen van de klimaatverandering en vervuiling tegen willen gaan. Universiteiten, ngo’s, bedrijven, zorginstellingen, … zitten er allemaal vrijwillig samen om mee te werken aan de doelstellingen en actiepunten. In totaal zijn we ongeveer 200 organisaties. Met deze bottom-up manier van werken willen we anderen inspireren. Zo brengen we bijvoorbeeld de therapietuinen in kaart en werken we richtlijnen en mogelijkheden uit voor wie dit ook wil realiseren. Er beweegt zeer veel op regionaal en op mondiaal vlak. Dat is nodig, want het is tijd voor actie. Hier in Vlaanderen met de Green Deal en wereldwijd door de Klimaattop, die de internationale solidariteit rond deze problematiek toont en duidelijke doelen definieert.”
Foto: Sanne De Muelenaere
Alivia krijgt vorm: zo werkt de nieuwe digitale zorg- en ondersteuningstool
Het Departement Zorg werkt sinds april aan de nieuwe digitale zorg- en ondersteuningstool Alivia. Het is een online platform waarmee Vlaams minister van Welzijn, Volksgezondheid en Gezin Hilde Crevits een belangrijke stap wil zetten richting geïntegreerde zorg. De tool zal er zijn voor iedereen met een zorg- en ondersteuningsnood, mantelzorgers, zorgverleners en welzijnswerkers. De pilootprojecten starten in 2024 in Antwerpen en West-Vlaanderen. Daarna wordt Alivia over heel Vlaanderen uitgerold.
Alivia is er voor alle actoren in de zorg- en welzijnssector, en verbetert de samenwerking tussen de verschillende zorgverleners, welzijnswerkers, mantelzorgers en zorgvragers. Alle communicatie, afspraken en coördinatie kunnen vlotter en veiliger verlopen via het platform. Zo wil Vlaanderen nog meer toewerken naar geïntegreerde zorg en de continuïteit van zorg voor mensen met complexe of langdurige zorgvragen beter ondersteunen. “Alivia is meer dan een manier om gegevens uit te wisselen. Bij Alivia gaat het erom dat personen met een zorg- en ondersteuningsnood samen met hun mantelzorgers, zorgverleners en welzijnsondersteuners een gezamenlijk zorgplan kunnen opstellen”, zegt Vlaams minister Hilde Crevits. “Belangrijk daarbij is dat zo’n zorgplan vertrekt vanuit de doelstellingen en wensen die de zorgbehoevende persoon zelf aangeeft. Alivia is dus een samenwerkingsinstrument voor de persoon met een zorg- en ondersteuningsnood, de mantelzorgers en de professionele zorgaanbieders. In een multidisciplinair zorgplan stellen ze zorg- en ondersteuningsdoelen op en wijzen taken toe die gedeeld worden met het volledige zorgteam. Zo weten zorgteamleden wie waarmee bezig is, wordt er transparanter gecommuniceerd en worden taken niet dubbel opgenomen. Deze vorm van interdisciplinaire samenwerking wordt vandaag nog door geen enkel digitaal instrument zoals het patiëntendossier, zorgdossier, bewonersdossier, Vitalink, BelRAI, portalen van ziekenhuizen, thuiszorgorganisaties, … mogelijk gemaakt.”
Niet alleen voor chronische zorgvragers
Het platform zal beschikbaar zijn in een webversie en als app. Zo is Alivia altijd makkelijk raadpleegbaar. Voor zorgverleners en -aanbieders om een zorgplan op te stellen, taken te verdelen en informatie uit te wisselen. Voor zorgvragers om een beter overzicht te krijgen van hun totale zorg- en ondersteuningsplan. Bovendien heeft de zorgvrager ook toegang tot alle informatie en een luidere stem in de zorgkeuzes die gemaakt moeten worden. Zo stimuleert Alivia ook patient empowerment.
“Iedere burger kan Alivia gebruiken om een zorgplan te maken, maar dat is geen verplichting”, licht minister Crevits toe. “We denken dat het in de eerste plaats een meerwaarde is voor mensen die in langdurige en complexe zorgsituaties zitten. Complex in de zin dat ze door verschillende formele en informele zorgaanbieders geholpen worden. Denk bijvoorbeeld aan iemand die thuisverpleegkundigen en paramedici over de vloer krijgt, regelmatig naar het ziekenhuis moet voor een behandeling en bijvoorbeeld ook nog psychologische hulp krijgt of frequent de hulp van een mantelzorger nodig heeft. Elk van die zorgaanbieders heeft een deeltje van de zorgpuzzel in handen, in Alivia leggen ze die puzzelstukken bij elkaar. Hoe meer puzzelstukken, hoe nuttiger het wordt om Alivia in te zetten. De burger zal zelf zorgteamleden kunnen toevoegen en ook opnieuw verwijderen in de tool. De burger bepaalt dus wie zijn zorgplan ziet. Ook verdere afscherming van gegevens wordt bekeken op het niveau van de burger. Kortom, de burger kan via Alivia bepalen welke zorgaanbieder mee aan boord stapt om zorg op maat aan te bieden.”
Is Alivia er dan enkel voor chronische patiënten? Of begrijpen we dit verkeerd? “Personen in een chronische zorgsituatie komen inderdaad eerder als doelgroep naar boven bij Alivia. Bij hen zijn er namelijk vaak situaties waarbij de organisatie van zorg complex is, met verschillende aanbieders van zorg wiens dienstverlening op elkaar moet aansluiten en die elk vanuit hun eigen discipline en specialiteit naar de zorgvrager kijken. Een zorgplan in Alivia laat die afstemming vlotter verlopen en geeft de zorgvrager een beter overzicht over al deze specialisaties heen. De wensen van de zorgbehoevende persoon zijn steeds de leidraad. Het gaat er dus niet over of een persoon chronisch ziek is of niet, maar of het opstellen van een zorgplan een meerwaarde biedt voor die persoon en zijn/haar zorgteam. Hoe meer personen een rol spelen in dat zorgteam, hoe waarschijnlijker dat zo’n zorgplan een meerwaarde is. Dat kan bijvoorbeeld het geval zijn bij mensen met meerdere aandoeningen die verschillende zorgaanbieders zien, mensen in kwetsbare situaties, alleen of in gezinsverband, personen met een handicap, ouderen met ouderdomskwalen en thuisondersteuning, mensen met palliatieve zorgnoden, mensen met langdurige mentale problemen, al dan niet gecombineerd met fysieke gezondheidsklachten, …”
Koppelingen en antwoorden
Alivia is een tool voor zowel de persoon met een zorg- en ondersteuningsnood, als de informele en professionele zorgaanbieders. Het hele zorgteam werkt samen aan een zorgplan met zorg- en ondersteuningsdoelen. Zo zal de zorg het meest optimaal worden afgestemd en opgevolgd. “BelRAI heeft als inschalingsinstrument voor zorgnoden en -situaties een ander vertrekpunt en doel, maar levert inzichten en resultaten op die uiteraard zeer waardevol zijn voor een zorgplan. De ambitie van Alivia is dan ook om optimaal de probleemgebieden of inzichten die met BelRAI in kaart worden gebracht, op te nemen in het zorgplan in Alivia en zo af te stemmen met het volledige zorgteam”, zegt Crevits. “In de eerste versie van Alivia zal het mogelijk zijn om inschalingen voor de specifieke persoon meteen te raadplegen en zo te gebruiken in het zorgplan. Denk aan het formuleren van een zorgdoel dat antwoord geeft op de vaststellingen uit BelRAI.”
Een van de moeilijkheden in de huidige multidisciplinaire zorg is afstemming rond medicatie. Hiervoor bestaat het Vitalink-medicatieschema – maar dat lijkt nog niet altijd te werken of up-to-date te zijn. “Het medicatieschema kan weergegeven worden in Alivia, maar is geen vervanging van de huidige softwarepakketten. Alivia is een zorgplanningstool waar zorg en welzijn samen in terechtkomen, dit gaat veel breder dan louter de medicatie van een bepaalde persoon. Alivia gebruikt de toegangsmechanismen van het eHealth-platform. Dus elke zorgaanbieder kan met toestemming van de patiënt de gegevens in Alivia raadplegen. Burgers kunnen elke zorgaanbieder lid maken het zorgteam. In die zin werkt Alivia ook over de gemeenschapsgrenzen heen. Er worden geen restricties opgelegd. Informatie zoals een zorgplan, zorgtaken, … kan dan doorstromen naar gelijkaardige platformen in de andere regio’s, wanneer de Vlaamse burger effectief zou verhuizen en er in de betreffende regio een overheidsplatform is voor geïntegreerde zorg. Dit laatste is nog niet het geval, maar we volgen dit in goede samenwerking met de andere regio’s op.”
Voor elke zorgaanbieder
Verpleegkundigen in ziekenhuizen en in thuissettings zullen het platform kunnen gebruiken en deel uitmaken van het zorgteam van een persoon. Crevits: “We gaan uit van persoonsgerichte zorg met de burger centraal. Door verpleegkundigen toegang te geven kunnen ze vlot informatie met andere zorgteamleden uitwisselen, hebben ze helder de doelen van de burger ter beschikking, hebben ze zelf ook overzicht wie wat doet in het zorgplan en wie voor wat gecontacteerd kan worden. Ze kunnen dus meer kwaliteitsvolle en efficiënte zorg afleveren aan de burger. Om de eerste concepten van Alivia snel op rails te krijgen, is gewerkt met veel actoren uit de eerste lijn. Het projectteam probeert iedereen over de verschillende sectoren heen zo goed mogelijk te informeren over het ontwikkelingsproces. Naarmate de ontwikkeling verder doorgaat, worden meer en meer belanghebbenden bij deze cocreatie betrokken.” Doordat een burger zelf zijn zorgteam kan samenstellen, kan een zorgteamlid zowel uit de thuiszorg, ziekenhuis of een woonzorgcentrum komen. Dit zal niet op organisatieniveau zijn, maar concrete taken en doelen kunnen wel vlot gedeeld worden op het niveau van het individu.
Verdere stappen
Concrete informatie rond financiering voor zorgverleners die Alivia gebruiken, is er momenteel nog niet. Het project zit in een testfase en tegen eind 2023 zal, na de noodzakelijke testperiode, een eerste versie van Alivia starten met vijf concrete modules: levensdoelen, zorg- en ondersteuningsdoelen, zorgtaken, zorgteam en communicatie. Dit is de basis die nodig is om het digitaal zorg- en ondersteuningsplan op te maken. “Deze eerste versie zal in het voorjaar 2024 klaar voor gebruik zijn. Dan starten twee pilootprojecten, waarvan één in Antwerpen en één in West-Vlaanderen. Voor elke regio is 185.000 euro budget vrijgemaakt en goedgekeurd. Alivia wordt er uitgetest in de praktijk met twintig patiënten en hun zorgteam. De piloot duurt ongeveer zes maanden. Alle functionaliteiten worden uitvoerig in de praktijk getest: de wensen en verlangens van de patiënt helder formuleren, zorg- en ondersteuningsdoelen opstellen, zorgtaken verdelen onder de leden van het zorgteam, berichten uitwisselen, de technische werking en de gebruiksvriendelijkheid van Alivia evalueren, de impact van Alivia op de geleverde zorg en de samenwerking, … De resultaten van die twee pilootprojecten bepalen wanneer en hoe de verdere uitrol volgt.”
Alle recente informatie over Alivia is raadpleegbaar via alivia.be. Schrijf je in op de nieuwsbrief voor recente updates.
Jouw praktische vragen beantwoord
Alivia wordt ontwikkeld in nauw contact met zorgvragers en -verleners uit de verschillende beroepsgroepen en sectororganisaties uit de eerste lijn. Ook patiëntvertegenwoordigers, mantelzorgers, het VAPH en werkgeversorganisaties zitten mee aan tafel. Via de Werkgroep ICT4care van NETWERK VERPLEEGKUNDE legden we Bert Taelman, projectleider van Alivia enkele praktische vragen voor.
Wordt er ingezet op het realiseren van het only-onceprincipe? Met andere woorden hoe worden data maximaal hergebruikt zonder ze opnieuw te moeten invoeren?
“Dit principe wordt steeds bewaakt en geïmplementeerd waar mogelijk. Aangezien in Alivia nieuwe data worden gegeneerd in de vorm van een zorgplan door het zorgteam, zal een minimaal dubbele ingave mogelijks gebeuren, maar we streven hier naar een optimalisatie.”
Is er een link tussen Alivia en BelRAI? Hoe verloopt die integratie?
“In de basisversie Alivia zal het met één klik op de BelRAI-knop mogelijk zijn om inschalingen voor de specifieke persoon te raadplegen en gebruiken voor het opstellen van een zorgplan. Nadien wordt bekeken hoe gestructureerde data uit BelRAI als suggestie kunnen dienen voor zorgdoelen en -taken rechtstreeks in Alivia.”
Is een integratie voorzien voor pakketten in de thuisverpleging, apotheek, huisartsen, ziekenhuizen, … Of zal er een software-update moeten gebeuren?
“Via de webapplicatie en bijhorende mobiele applicatie zal Alivia onmiddellijk te gebruiken zijn. Software-integraties worden momenteel in beeld gebracht en staan zeker verder op de agenda.”
Zijn er al stappen gezet om bestaande elektronische dossiers te laten communiceren met Alivia?
“Momenteel is dit nog te vroeg, maar in de toekomst is dit absoluut onze ambitie.”
Kunnen alle disciplines, dus niet enkel mensen met een RIZIV-nummer, zich registreren in dit dossier, of blijft deze multidisciplinaire samenwerking tot een beperkt aantal beroepsgroepen beperkt?
“Met Alivia mikken we op een toegang voor alle disciplines in zorg en welzijn, en voor mantelzorgers. Hieraan wordt hard gewerkt momenteel.”
Hoe verlopen de proefprojecten?
“Alivia zit volop in de technische ontwikkelingsfase. Begin 2024 starten de pilootprojecten . Het gaat telkens om zorgverleners die personen in een palliatieve zorgsituatie en personen met een chronische zorg- en ondersteuningsnood in een thuissituatie ondersteunen. In elke regio is een Alivia-coach aangesteld die de proefprojecten coördineert.”
Start de samenstelling van het zorgteam van nul of kunnen eventuele therapeutische relaties al getoond en geselecteerd worden?
“In de pilootfase start dit van nul, achteraf bekijken we waar eventuele vereenvoudigingen mogelijk zijn.”
Hoe wordt bepaald wie de coördinatie van zorg op zich neemt?
“De zorgcoördinator is standaard de persoon met een zorg- of ondersteuningsnood, maar kan dit doorgeven aan iedereen binnen het zorgteam. De patiënt zal alle zorg- en ondersteuningsdoelen blijven zien, maar hoeft deze niet goed te keuren. Iedereen in het zorgteam ziet alles in het zorgplan en iedereen kan aan iedereen een taak toewijzen. Dat kan aan individuen, enkele personen of het volledige zorgteam zijn. Daar zit momenteel geen restrictie op. Je zal taken ook kunnen archiveren, maar niet verwijderen.”
Wat als de mantelzorger een eigen zorgplan en eigen zorg- en ondersteuningsnoden heeft?
“Hij of zij zal zich via eHealth moeten aanmelden als burger of als mantelzorger. Zo blijft het onderscheid duidelijk.”
Hoe ga je om met het toevoegen van mantelzorgers of niet-professionele zorgverleners? Moet die persoon eerst zijn akkoord geven vooraleer hij/zij zichtbaar wordt voor de andere zorgverleners?
“Wanneer een lid aan het zorgteam wordt toegevoegd, zal dit meteen zichtbaar zijn. Een aanvraag tot toegang zal door het zorgteam bevestigd moeten worden. In de pilootfase hoeft dat nog niet, maar we nemen de optie wel al mee.”
“Blijf alert voor slachtoffers, kijk nooit weg”
Eén op tien kinderen komt in aanraking met mishandeling of misbruik
Eén op de tien kinderen wordt geconfronteerd met kindermishandeling of kindermisbruik. Een hallucinant hoog cijfer waar kamerlid Valerie Van Peel al meer dan vijftien jaar tegen strijdt. In haar boek ‘Over leven, moed en groei’ doet ze haar eigen verhaal en laat ze twaalf andere slachtoffers aan het woord. Kinder- en jeugdpsychiater Peter Adriaenssens staat in voor de omkadering. “Wat ontbreekt in onze aanpak van kinderbescherming is iemand die de regie en de eindverantwoordelijkheid heeft. De gaten in het systeem moeten dringend ingevuld worden”, vindt Van Peel.
Internationaal onderzoek bij volwassenen toont aan dat één op tien als kind te maken kreeg met mishandeling of misbruik. Een ontzettend hoog cijfer dat neerkomt op 600.000 Vlamingen. Toch verwerkte de hulplijn 1712 in 2022 ‘slechts’ 9.045 oproepen over geweld, misbruik of mishandeling. Een stijging met 6 procent ten opzichte van 2021. In iets meer dan de helft van de gevallen ging het om kinderen, vaak van zeer jonge leeftijd: baby’s, peuters en kleuters. Toch dringen deze cijfers nog niet altijd door. “Als je enkel naar de oproepen van 1712 en naar de gevallen die bij de hulpverlening terechtkomen kijkt, krijg je een vertekend beeld”, licht politica Valerie Van Peel toe. “Het reële cijfer ligt veel hoger in België, maar ook in onze buurlanden. Overal maken kinderen dit mee. En overal wordt te veel weggekeken en bovenal gezwegen.”
Tijd dus om de maatschappij wakker te schudden en om erkenning te krijgen voor kinderen en volwassenen die hiervan het slachtoffer werden. Laat dat exact de missie zijn waar Valerie Van Peel voor strijdt. Naar aanleiding van de zaak rond bisschop Roger Vangheluwe getuigde ze zo’n zeven jaar geleden zelf in de media over het seksueel misbruik dat ze meemaakte en de schaamte die ze voelde. Volkomen onterecht, weliswaar. Maar het is onder andere die schaamte die de meeste lotgenoten een leven lang doet zwijgen. “Een slachtoffer wordt vaak als zwak gezien, als iemand die in een psychiatrische instelling of in de criminaliteit thuishoort. Maar ook al tekenen de wonden uit je kindertijd je levenslang, ze definieëren je niet als mens. Veel slachtoffers zijn net heel krachtig”, zegt ze. “Voor mannen is het taboe zelfs nog groter.” In haar boek ‘Over leven, moed en groei’ wil ze dat taboe doorbreken. Ze schreef het samen met kinder- en jeugdpsychiater Peter Adriaenssens, die voor de wetenschappelijke omkadering instaat. In het boek komen dertien lotgenoten tussen de 10 en 79 jaar aan het woord, mannen en vrouwen van verschillende generaties met naam en foto. “Hun verhalen gaan over psychologische, fysieke of seksuele mishandelingen”, zegt Valerie. “Ik ben bijzonder trots op hen omdat ze de moed hadden om dit met de wereld te delen. Het helpt anderen om ook te spreken, om eindelijk te beginnen aan hun herstel. Sinds het boek kreeg ik opnieuw honderden mails van personen met gelijkaardige verhalen. Er ligt nog zoveel leed verborgen.”
Doorbreek de stilte
Het woord ‘kindermisbruik’ is pas relatief recent in opmars, weet Van Peel. Pas sinds de zaak Dutroux leren we stapsgewijs hoeveel kinderen het overkomt. En dat het overal gebeurt. In de kerk, in de sportwereld, binnen het gezin, … “Mijn generatie kende daar nog geen woord voor. Het besef groeit, maar we zijn er nog lang niet.”
Kunnen we kindermisbruik en kindermishandeling voorkomen? “Het volledig uit de wereld helpen zal wellicht nooit lukken. Maar vaak zijn er wel duidelijke signalen”, zegt Valerie. “Als een zaak van kindermishandeling uit de hand loopt, blijkt elke keer dat er mensen op de hoogte waren: een buur, een juf, Kind & Gezin, het OCMW, … Maar dat er niets of te weinig werd ondernomen.” Een dader duwt een slachtoffer in een zwijgende positie. Dat is zeker bij kinderen het geval. Bovendien nemen ook schaamte en een soort schuldgevoel de bovenhand, wat het zwijgen nog versterkt. “Daarom is het zo belangrijk om bij de kleinste twijfel aan de alarmbel te trekken. Het kind kan zichzelf niet beschermen, dat moeten wij als volwassenen doen. Ook al zijn we allemaal opgevoed met het mantra dat we ons niet mogen bemoeien met wat zich tussen de vier muren van andere huishoudens afspeelt. Toch moeten we net dat wel durven als het gaat over de veiligheid van een kind. “Wegkijken is geen optie. Je kan altijd iets doen.”
Ook in de hulpverlening is er te vaak handelingsverlegenheid. Ik wil niemand met de vinger wijzen, maar het beroepsgeheim geldt nog te vaak als paraplu. Ook omdat de wet vaak verkeerd geïnterpreteerd wordt. Nochtans is het duidelijk. Als er acuut gevaar dreigt voor een kind, moet je handelen en desnoods informatie delen. Anders wordt het schuldig verzuim.”
Nood aan duidelijke regie
Naast het al dan niet mogen delen van informatie, is er binnen ons jeugdbeschermingsbeleid geen duidelijke eindverantwoordelijkheid en regie waardoor zorgverleners niet altijd adequaat kunnen optreden. “Hulpverleners kunnen bij de vertrouwenscentra wel anoniem een situatie aftoetsen. Ook 1712 is elke werkdag bereikbaar en heeft een concreet stappenplan bij een vermoeden van kindermisbruik of kindermishandeling. Maar er is meer nodig. De aanpak van kindermishandeling zou al grondig aan bod moeten komen in de opleidingen van zorgverleners want ieder van hen krijgt er hoe dan ook mee te maken. Vanuit Vlaamse hoek wordt nu hard ingezet op de Kindreflex (zie kader, nvdr.) en werken we aan de Vlaamse Meldcode met het Vlaams Expertisecentrum Kindermishandeling, om de informatiedoorstroming te verbeteren. “Maar wat mij betreft, moeten we over grotere stappen nadenken. Bijvoorbeeld: Als ouders ooit veroordeeld werden, zouden ook Kind & Gezin en het CLB op de hoogte moeten zijn. Zeker als er nieuwe kinderen komen. Nu is er vaak geen enkele opvolging na eerdere feiten. En sommige daders laat je best nooit meer in de buurt van kinderen. Vandaag leggen we te lang en te vaak de nadruk op de band tussen kind en ouder, ook als die band eigenlijk compleet onbestaande is.”
In Mechelen loopt momenteel een proefproject in een school, gebaseerd op het Handle with Care-initiatief in Nederland. Is er sprake van huiselijk geweld, dan ontvangt de school via de politie een melding waardoor het kind de volgende schooldag al opgevangen kan worden binnen de vertrouwde schoolcontext en bijvoorbeeld geen straf krijgt als het laat is. “Dat initiatief heb ik mee mogelijk germaakt. Het helpt al zoveel als een kind voelt dat het gezien wordt.”
Om kindermishandeling en -misbruik te herkennen hoef je niet over medische kennis te beschikken. Er zijn vaak tekenen aan de wand. Kijk naar hoe een kind reageert, stel gericht vragen als je iets vermoedt, geef aan dat het bij jou veilig is en probeer te praten zonder dat de ouders aanwezig zijn. Maar vooral: volg je buikgevoel. We hebben dat. Laat het ons aanzetten om actie te ondernemen in plaats van weg te kijken. Ben je bang voor confrontatie? Doe een anonieme melding. Er bestaat geen ultieme aanpak. Maar wat ik wel weet: niets doen is altijd erger.”
Meer over het Handle with Care-project via augeo.nl/nl-nl/handle-with-care.
De Kindreflex
De Vlaamse Kindreflex werd ontwikkeld door Steunpunt Welzijn, Volksgezondheid en Gezin met hulp van onderzoekers van LUCAS KU Leuven. Hiermee wil het professionals in onder meer ziekenhuizen, CAW’s en geestelijke gezondheidszorg stimuleren om met volwassen cliënten een gesprek te voeren over ouderschap. Heel wat kinderen groeien op in moeilijke thuissituaties, waaronder ook mishandeling en verwaarlozing door psychische problemen, verslaving, stress, … bij de ouders.
De Kindreflex helpt zorgverleners om dit soort situaties te detecteren en de veiligheid te garanderen of herstellen. Hiervoor worden zes stappen aangereikt. Het is belangrijk dat je als hulpverlener de eerste twee stappen kent en zet. Vervolgens zijn de eerste drie stappen standaard toepasbaar voor elke zorgvrager, de volgende drie zijn afhankelijk van de situatie en een gedeelde verantwoordelijkheid van meerdere instanties.
- Voer een positief gesprek over kinderen en het ouderschap.
- Peil naar de veiligheid thuis en het welzijn van de kinderen.
- Ondersteun de zorgvrager in zijn rol als ouder.
- Ga na of er sprake is van verontrusting en bereidheid.
- Herstel de veiligheid.
- Betrek een gemandateerde voorziening.
Meer uitleg bij het stappenplan vind je via kindreflex.be.
Hoe herken je kindermishandeling of kindermisbruik?
Er zijn altijd signalen om kindermishandeling en -misbruik te herkennen. Ga met deze vermoedens aan de slag en kijk niet weg. Het Departement Zorg somt enkele waarschuwingstekens op:
- Het kind heeft slaapproblemen, is bang in het donker, heeft nachtmerries.
- Verlies van eetlust, eetproblemen, buikpijn zonder duidelijke reden.
- Plotselinge wisselingen in de stemming van het kind: boos of teruggetrokken gedrag bij een kind dat meestal vrolijk is.
- Angst voor bepaalde mensen: het kind wil niet alleen gelaten worden met een oppas, kennis of familielid.
- Angst voor bepaalde plekken.
- Een ouder kind dat zich gedraagt alsof het jonger is en weer gaat bedplassen, duimzuigen of heel eenkennig wordt.
- Niet willen praten over een ‘geheimpje’ dat het kind met een volwassene heeft.
- Praten over een nieuwe, oudere vriend en daar vaak op bezoek gaan.
- Plotseling veel zakgeld hebben.
- Seksueel gedrag dat niet bij de leeftijd past.
“De roze loper naar kwalitatieve zorg zou vanaf de diagnose meteen uitgerold moeten worden”
Borstkankerzorg in België
“Patiënten met borstkanker hebben 30 procent hoger risico om te sterven als ze naar een niet-erkende borstkliniek gaan”, “Borstkanker: meer risico op sterfte in centra zonder erkenning”, “Overlevingskansen bij borstkanker verschillen sterk per ziekenhuis”. Het zijn enkele titels die in maart van dit jaar in de Vlaamse kranten opdoken na een KCE-rapport. Dat onderzocht of er een verschil was tussen borstkankerzorg in centra met en zonder erkenning voor borstkanker. Hoofdonderzoekster Roos Leroy neemt ons mee door de resultaten van het rapport.
Eén op de zeven vrouwen in België krijgt de diagnose borstkanker. Dat komt neer op zo’n 27 vrouwen per dag. Daarvan is 57,4 procent behandeld in een erkende borstkliniek. Die erkenning hangt af van enkele factoren, zoals het aantal nieuwe diagnoses op jaarbasis. Voor coördinerende borstklinieken zijn dat er 125 per jaar, voor satellietborstkliniek zijn dat er 60. Het KCE onderzocht 50.000 dossiers van borstkankerpatiënten die in de periode 2014-2018 behandeld werden en kon daaruit afleiden dat één op vijf vrouwen in een centrum zonder erkenning behandeld worden. Is die erkenning dan alles? “Ook daar zien we dat 20 van de 52 erkende coördinerende borstklinieken die 125 diagnoses per jaar niet haalt. Drie erkende coördinerende borstklinieken haalden zelfs zestig nieuwe diagnoses niet”, zegt Roos Leroy. “Borstkanker is al bij al een doorgaans goed te behandelen kanker, maar het vraagt zeer veel expertise en gespecialiseerde zorg.”
Nood aan transparantie
De nood aan een helder en objectief rapport is dus duidelijk. “Het heeft drie jaar geduurd om van het onderzoeksvoorstel tot het uiteindelijke resultaat te komen. Normaal is dat anderhalf jaar. Het heeft heel wat voeten in de aarde gehad omdat er veel belangen en stakeholders bij betrokken zijn”, licht Roos toe. “Kom op tegen Kanker diende het voorstel in, omdat ze feedback kregen van patiënten met borstkanker dat het voor hen niet duidelijk was welk ziekenhuis nu officieel erkend was en welk niet. Ze wilden ook weten of de overlevingskansen en de zorgprocessen vergelijkbaar verlopen. De resultaten die we ontvingen van het Kankerregister werden voorgelegd aan een team van klinische experts. Zij selecteerden de zorgprocessen en bespraken de relevantie ervan voor de Belgische context. Dat is een dialoog van expertise die waardevolle inzichten oplevert, maar die ook toelaat om de data juist te interpreteren en in de correcte context te plaatsen. En uiteraard kost dat tijd.”
Kwestie van volumes
Borstkanker is al bij al een goed te behandelen kanker. Vijf jaar na diagnose van borstkanker is de relatieve vijfjaarsoverleving is 93 procent. Dit is een schatting van het percentage patiënten dat vijf jaar na de diagnose van borstkanker nog in leven is, indien borstkanker de enige mogelijke doodsoorzaak zou zijn. Vrouwen die behandeld worden in een centrum met een laag volume hebben een hogere kans om te overlijden dan vrouwen die in een ziekenhuis met een hoog volume behandeld worden. Hogere volumenormen bieden betere overlevingskansen en een betere zorgkwaliteit voor een aantal zorgprocessen. Tien jaar geleden al bracht het KCE een rapport op ziekenhuisniveau in plaats van campusniveau uit met gelijkaardige resultaten. In ziekenhuizen die nul tot honderd patiënten per jaar behandelden, was de overlevingskans lager. In ziekenhuizen waar meer dan honderd patiënten per jaar behandeld werden, stegen de overlevingscijfers. “Onze klinische experts waren het erover eens: je hebt een bepaald aantal patiënten nodig om de behandeling van bepaalde kankers in je vingers te hebben. Je kan niet alle tumoren kennen. Specialisatie en overleg zijn nodig. Ik vergelijk het wel eens met een piloot die ook over een bepaald aantal vlieguren moet beschikken, anders is het risico te groot om de lucht in te gaan”, zegt Roos.
De resultaten in dit nieuwe rapport zijn confronterend, maar niet verrassend voor wie dagelijks met borstkankerzorg bezig is. Zoals voor Christel Fontaine, oncologe in het UZ Brussel en gespecialiseerd in borst-, hoofd- en halstumoren. “We zien in de literatuur gelijkaardige cijfers voor andere solide tumoren”, licht de arts toe. “Desalniettemin zijn de cijfers wel dramatisch. Daarom is het goed dat er richtlijnen zijn voor de behandeling van borstkanker die het heelkundige aspect centraliseren. Dat garandeert de zorgkwaliteit. Een verbod hoeft niet. Door toe te werken naar een gekwalificeerd zorgprogramma zal behandeling van borstkanker door een niet-erkend centrum hoe dan ook verdwijnen.”
Erkenningscriteria voor borstkankercentra
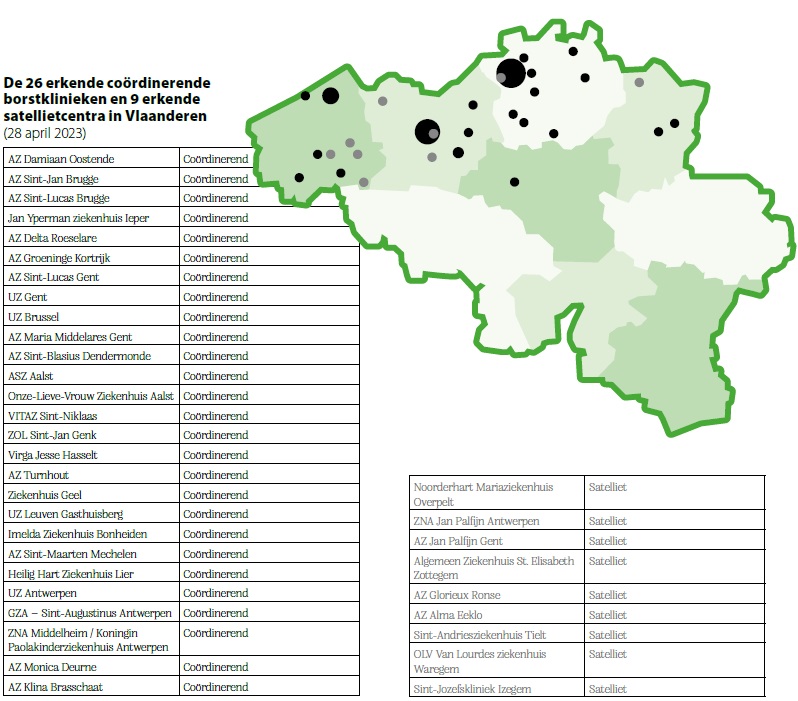
In 2007 legde een KB de erkenningscriteria voor ziekenhuiscampussen vast om te voldoen aan de term borstkliniek. Dit zijn ziekenhuiscampussen waar er een activiteitenvolume van 150 nieuwe diagnoses per jaar is. In 2013 werden de coördinerende borstklinieken in het leven geroepen: hun minimaal activiteitenvolume werd verlaagd van 150 naar 125 diagnoses. Ook de satellietborstklinieken werden toen in het leven geroepen. Zij moeten minimaal 60 nieuwe gevallen per jaar behandelen. Een bijkomend KB van 19 april heeft het minimale jaarlijkse volume per chirurg verder verlaagd van 50 naar 30 borstoperaties per jaar. Daarnaast zijn er nog andere criteria om erkend te worden als coördinerende en satelliet borstkliniek, zoals de samenstelling van een multidisciplinair medisch en paramedisch team. Dat houdt in dat een psycholoog, borstverpleegkundige en fysiotherapeut bij de behandeling en nazorg betrokken moeten zijn. De medische en verpleegkundige coördinatie telt ook als criterium, net zoals het multidisciplinair oncologisch consult, de registratie van de receptorstatus en de chirurgische infrastructuur van de campus. Let op, de erkenning gebeurt per campus en niet per ziekenhuis. Ziekenhuizen zijn vandaag gegroepeerd in netwerken. Een ziekenhuisnetwerk kan dus een campus hebben die als coördinerende borstkliniek optreedt, en een of meerdere campussen als satellietcentrum of zonder erkenning voor borstkanker.
De 26 erkende coördinerende borstklinieken en 9 erkende satellietcentra in Vlaanderen (28 april 2023)
Better safe than sorry?
Borstkanker is in de Europese Unie de meest voorkomende vorm van kanker, toch is een daling in het sterftecijfer merkbaar. Een verklaring hiervoor zijn de betere opsporing en screening, en de vooruitgang in behandeling en opvolging van borstkanker. Reden te meer dus om te kijken naar de verschillen tussen centra met en zonder erkenning voor de behandeling van borstkanker. Word je als patiënt behandeld in een ziekenhuis zonder erkenning, dan heb je een 30 procent hoger risico op overlijden in de vijf jaar na je diagnose dan in een centrum met erkenning als coördinerende borstkliniek. In ziekenhuizen die zeer weinig – minder dan zestig nieuwe patiënten per jaar – borstkankerpatiënten behandelen stijgt dat percentage naar 44 procent. “De klemtoon van onze aanbevelingen zijn hier bijzonder duidelijk: zorg ervoor dat het opstellen van het behandelplan en de chirurgie enkel nog gebeurt in de coördinerende borstklinieken. Borstkanker vraagt gespecialiseerde zorg. Zij hebben deze ervaring en expertise in huis, en hebben toegang tot klinische studies die extra mogelijkheden bieden voor patiënten”, zegt Roos. “Het is een kwestie van een gezond evenwicht te vinden tussen kwaliteit van zorg en nabijheid van zorg. Chemotherapie en andere systemische behandelingen kunnen bijvoorbeeld perfect in een centrum dichter bij huis gebeuren, maar uiteraard onder supervisie van de coördinerende borstkliniek waarmee dat centrum een samenwerkingsverband heeft. Op die manier krijgen alle patiënten ook bijvoorbeeld toegang tot Gene Expression Profiling. Dat zijn extra onderzoeken waarbij op patiëntniveau gekeken wordt of chemotherapie een toegevoegde waarde biedt voor de behandeling. Als uit die test blijkt dat de nadelen groter zijn dan de voordelen, dan wordt die chemo niet opgestart. In onze studie zagen we zagen dat niet-erkende centra vaker behandelden met chemotherapie. En toch waren de overlevingskansen er lager. Door de chirurgie te concentreren in de coördinerende borstklinieken hopen we, samen met de experten die met ons meewerkten, onder andere dat er enkel nog wordt overgegaan naar tot een okseluitruiming wanneer dat echt nodig is. Want een okseluitruiming kan tot heel wat nadelige effecten lijden, zoals lymfeoedeem, chronische pijn, verminderde kracht, een ‘slapend’ of ‘prikkelend’ gevoel in de huid van de okselholte, en dat vaak levenslang.”
Nabijheid vs. kwaliteit
Het advies van het KCE is duidelijk: de coördinerende borstkliniek moet het multidisciplinair oncologisch consult (MOC) uitvoeren en een individueel behandeltraject opstellen. Ook de chirurgie moet daar gebeuren. De behandeling zelf kan vervolgens in een satellietkliniek of in een ziekenhuis zonder erkenning gebeuren. Steeds onder supervisie van de coördinerende borstkliniek. Zo werken zorginstellingen gericht samen aan de nabijheid van zorg, het comfort en aan de zorgkwaliteit voor de patiënt. Maar als patiënt heb je op het moment van je diagnose wel andere zaken aan je hoofd dan het zoeken naar een al dan niet erkend zorgcentrum. “Dat is wellicht ook een van de redenen waarom niet-erkende centra nog borstkanker behandelen. Omdat patiënten zich vertrouwd voelen met hun arts of gynaecoloog”, vertelt Roos. “Daarom is de transparantie die we met dit rapport naar voor willen schuiven zo cruciaal. Het nieuws dat je kanker hebt is een mokerslag. Er spelen misschien taalverschillen, je hebt misschien geen toegang tot het internet, … De overheid heeft de plicht om enkel optimale zorg te laten aanbieden, zodat je op het moment van een kankerdiagnose helemaal geen lijsten hoeft te raadplegen. Dat is ook de verantwoordelijkheid van iedere zorgverlener om patiënten op het moment van de diagnose van borstkanker enkel door te sturen naar officieel erkende coördinerende borstklinieken. Huisartsen, radiologen, gynaecologen, … Ze zouden de roze loper naar kwalitatieve zorg moeten uitrollen op het moment van de diagnose.”
MOC’en
Omdat ook het comfort van de patiënt een belangrijke rol speelt in de behandeling benadrukt Christel Fontaine het belang van de satellietcentra. “Die nabijheid van zorg is ook belangrijk. Daarnaast kunnen we als zorgverlener, zowel in coördinerende centra als in satellietcentra onze duit in het zakje doen door actief te luisteren naar onze patiënt. We moeten de patiënt zien als een partner in de zorg die we stap per stap meenemen in het zorgtraject. Dat moet ook meer en meer, want de patiënt heeft toegang tot zijn dossier. Dat heeft wel een keerzijde, want sommige personen raken overspannen door de hoeveelheid aan informatie. Door ervaring leer je inschatten hoe je je informatie kan doseren en hoe je je woorden wikt en weegt in bepaalde situaties.”
Daarbij wijst dokter Fontaine ook op het belang van de verpleegkundigen: “Zij dragen de borstkliniek en zijn de motor van onze afdeling. Ze regelen alles, zijn empathisch en up-to-date. Dat moet ook, want ze zijn de eerste filter voor alle vragen van de patiënt. Dat houdt meteen in dat je je eigen grenzen goed moet kennen en weten wanneer je hulp moet inschakelen. Het is zeer hard werken.” Die appreciatie voor borstverpleegkundigen bevestigt ook Roos Leroy. “Elk gesprek met experts toonde het belang van hun rol in de behandeling aan. Je vindt dat terug in onze aanbevelingen. Wij bevelen aan dat elke coördinerende borstkliniek ten minste 1 FTE borstverpleegkundige heeft. Omdat er rekening gehouden moet worden met het aantal patiënten dat een centrum behandelt, bevelen we verder aan dat er per bijkomende groep van 150 patiënten die in de coördinerende borstkliniek wordt gediagnosticeerd en/of behandeld er een extra FTE borstverpleegkundige wordt voorzien.” Vandaag komt het aantal voltijdse equivalenten niet altijd overeen met het aantal patiënten simpelweg omdat het niet wettelijk is vastgelegd.
Multidisciplinair werken, daar hoort ook nazorg hoort daarbij. “Je moet de patiënt een vangnet bieden richting revalidatie”, zegt dokter Christel Fontaine. “Na je diagnose duurt het twee jaar tot je je gewone leven opnieuw oppikt. De patiënt helpen betekent dus evengoed doorverwijzen naar de huisarts, psycholoog, oncorevalidatie, oncocoach, … Bij ons is de oncocoach een verpleegkundige die deel uitmaakt van het oncologisch team. Het is belangrijk dat je als patiënt niet met vragen blijft zitten en dat je daarvoor terecht kan bij zorgpartners in het ziekenhuis en in de buurt.”
Minister Vandenbroucke zette enkele adviezen uit het rapport intussen om in concrete acties. Via de financiering wil de minister er voor zorgen dat de MOC en borstchirurgie voor borstkanker enkel nog in coördinerende borstklinieken kan gebeuren. Zo hoopt de minister dat patiënten automatisch zullen kiezen voor een centrum met een erkenning. “Op dit moment kan borstkanker in elk ziekenhuis behandeld worden en dat is ook perfect legaal”, zegt Roos nog. “De eerste stappen zijn nu gezet om dit te wijzigen. Traag maar gestaag komen we er. We willen samen vooruit, dat bleek uit elk gesprek met de experts. Ondanks hun drukke agenda’s namen zij dit rapport ter harte. Dat geloof in een betere, sterkere aanpak willen we nu verder uitdragen, bij jong en oud.”
Zorgkundigen van de toekomst: focus op zorg en niet op huishoudelijke en logistieke taken
Net zoals bij verpleegkundigen kent de evolutie van de in- en uitstroom van zorgkundigen ook niet bepaald een positief verloop. Om de instroom te behouden en versterken en tegelijk de uitstroom tegen te gaan, heeft BEFEZO, de beroepsorganisatie voor zorgkundigen, een voorstel klaar. Dat ligt bij Vlaams minister Hilde Crevits op tafel. Voorzitter van BEFEZO, Paul Cappelier, geeft alvast toelichting bij de nood aan een hervormde aantrekkelijke opleiding binnen het secundair onderwijs, afgestemd op de noden van het werkveld.
“We willen geen nieuwe opleiding”, stelt Paul Cappelier meteen duidelijk. “Wel dat de aanpassingen die gebeuren binnen de onderwijshervorming van het secundair onderwijs herbekeken worden in functie van de huidige en toekomstige noden op de werkvloer. Verpleegkundigen erkennen zorgkundigen als professionele zorgpartners die hun taken ondersteunen, maar het onderwijs bereidt de mensen er niet goed op voor.” Zo worden de leerinhouden logistiek en huishoudkunde in de tweede graad uitgebreid onderwezen en herhaald in de derde graad. In de nieuwe onderwijshervorming wordt hier nog meer aandacht aanbesteed, ook in de secundair-na-secundair-opleiding (Se-N-Se) herhaalt men opnieuw deze competenties om de titel van zorgkundige te bekomen. Hierdoor komt het pakket zorg en de dagelijkse taken die zorgkundigen in het werkveld moeten stellen niet voldoende aan bod. “Leerplannen leggen binnen de onderwijshervorming vooral de nadruk op huishoudelijke en logistieke taken. De competenties en psychosociale aspecten die zorgkundigen nodig hebben om voor zorgvragers te zorgen komen minder aan bod”, zegt Paul. “De sector heeft nood aan professionele zorgverleners. Zorgkundigen gaan aan de slag in de ouderenzorg, welzijnssector, geestelijke gezondheidszorg, revalidatiecentra en ziekenhuizen, daar hebben ze hun huishoudelijke en logistieke vaardigheden niet nodig. Al is het positief dat binnen de sector wordt nagedacht om andere profielen voor deze taken in te zetten.”
Doorstroomrichtingen
Bij de hervorming van het secundair onderwijs zijn twee nieuwe richtingen gecreëerd. De ene is assistentie in wonen, zorg en welzijn, de andere basiszorg en ondersteuning. Zij studeren af als finaliteit huishoudhulp zorg, logistiek assistent in de zorg of medewerker kamerdienst. Na hun opleiding kunnen ze verder studeren tot de beroepskwalificatie van verzorgende/zorgkundige. “De twee nieuwe richtingen zijn met andere woorden een belangrijke bron voor de instroom van zorgkundigen”, legt Paul Cappelier uit. “Al komen de zorgaspecten hier zeer beperkt aan bod of werden ze zelfs geschrapt. De vaardigheden van zowel verzorgende als zorgkundige moeten ze aanleren in het Se-N-Se-jaar. Het resultaat: nog minder tijd in het zevende jaar om te focussen op zorgkundige taken.”
BEFEZO merkt een gelijkaardig scenario op in het technisch secundair onderwijs, waar de richting gezondheidszorg vaak een opstapje is naar een bacheloropleiding in de zorg- en welzijnssector, maar ook naar de HBO5-opleiding tot verpleegkundige. De finaliteit na de opleiding gezondheidszorg is zorgkundige en dus moeten ze die competenties aanleren. “Ze leggen een stage af als zorgkundigen, maar binnen de ziekenhuizen is er geen ruimte voor die stagetrajecten. Deze studenten komen dus allemaal in de ouderenzorg terecht, waar ook enorme personeelstekorten heersen en dat heeft negatieve gevolgen op de beeldvorming van de zorgberoepen”, stelt Paul. “Zorgkundigen kunnen opgeleid worden tot mentor (zie kader, nvdr.), maar op werkvloer leeft weinig animo om werkkrachten vrij te maken om die cursus te volken. Nochtans is het belangrijk dat studenten goed opgevangen en begeleid worden.”
Naast deze opleidingen is er ook in het volwassen onderwijs een traject tot zorgkundige. Daar knelt hetzelfde schoentje: te veel huishoudkunde en logistiek, te weinig zorg. “Door de opleidingsduur in te korten en te focussen op zorgkundige competenties en minimale leerinhouden die bereikt moeten worden als zorgkundige, studeren mensen sneller af en zijn ze sneller inzetbaar”, zegt Paul. “In de Commissie Welzijn hebben we gepleit voor die kortere opleidingen, op basis van leerinhouden, evidencebased handelen en de principes van warme zorg. Door de termijn te halveren of via duaal leren en werkplekleren te gaan kunnen we de 1.450 uren herleiden tot 400 uren theorie en praktijk en 300 uren begeleide stage. Zorginstellingen zouden ook zelf de kans moeten krijgen om deze opleidingen te organiseren, in plaats van te investeren in werknemers die nu lang op de schoolbanken zitten voor lessen huishoudkunde en logistiek die ze in de praktijk niet zullen nodig hebben.”
Prioriteiten op de werkvloer
Zorgkundigen zullen verpleegkundigen kunnen ondersteunen vanuit vier belangrijke taken: zorg, gedelegeerde handelingen, preventie en psychosociale ondersteuning. “Waar je vroeger na drie jaar de dubbele kwalificatie zorgkundige en verzorgende in de thuiszorg en kraamzorg verwierf, gebeurt dat nu na één jaar”, zegt Paul. “We zijn oprecht bezorgd, want zorgkundigen zijn niet langer voldoende voorbereid op de uitdagingen die op de werkvloer leven. En dat in een zorglandschap dat steeds complexer wordt en waarin zorgverleners steeds meer autonoom moeten functioneren door het tekort aan verpleegkundigen.”
Daarom lijkt het zowel voor BEFEZO als voor NETWERK VERPLEEGKUNDE belangrijk om duidelijke prioriteiten te stellen binnen de opleidingen. Een eerste belangrijke pijler is om de leerinhouden af te stemmen op de situatie in het werkveld. Door de basisopleiding te ondersteunen en versterken met actuele leerinhouden en evidencebased richtlijnen bereid je zorgkundigen goed voor. In de opleiding moet vervolgens ook aandacht besteed worden aan het aanleren van soft skills. “Zorgkundigen voeren 23 gedelegeerde verpleegkundige handelingen uit, via het onderwijs moeten die kwalitatief aangeleerd worden zodat ze veilig worden uitgevoerd. Daarnaast staan zorgkundigen ook klaar voor de zorgvrager wanneer die zich eenzaam voelt, te maken krijgt met verdriet, angstig is, … Tijdens COVID-19 is gebleken hoe belangrijk die soft skills zijn en zorgkundigen worden er dagelijks mee geconfronteerd.”

Mentoropleiding voor zorgkundigen
De adviesgroep zorgkundige werkte een kader uit waaraan een mentoropleiding voor zorgkundigen moet voldoen. Voorop staat de duidelijke link met het werkveld. Een mentor is iemand die zelf in het werkveld staat en een gelijkaardige functie uitoefent als de stagiair die hij of zij begeleidt. In een zorginstelling of de thuisverpleging is dat een zorg- of verpleegkundige. In de gezinszorg een verzorgende of zorgkundige. De taak van een mentor is in zekere zin ook een teamgebeuren, iets waar de hele organisatie achter staat. Als mentor leer je zelf competenties aan op de werkvloer (duaal leren en werkplekleren) en krijg je tijdens een opleiding praktisch toepasbare kaders mee vanuit concrete casussen en situaties. Zo worden theorie en praktijk aan elkaar gekoppeld.
Tijdens zo’n mentoropleiding leert de zorgkundige wat een opleidingsplan is en hoe het gebruikt wordt. Zo schat je in hoe je een competentie kan evalueren en maak je logische leerlijnen op. Het helpt je ook om het leertraject van de stagiair af te stemmen op de noden van de werkvloer en van de school. In de opleiding leer je bovendien ook duidelijke instructies geven en het leerproces stimuleren door coachende vragen en demonstraties van de taken. Ook doeltreffend communiceren maakt deel uit van het pakket, verbaal en non-verbaal, maar ook actief luisteren en effectieve feedback geven. Tot slot ben je na zo’n opleiding in staat om vorderingen op te volgen en te evalueren in functie van de eindleerdoelen.
Welzijn op het werk
BEFEZO organiseerde een bevraging bij 1.047 zorgkundigen. Daarvan geeft tachtig procent aan dat ze niet voorbereid zijn op de uitdagingen in het werkveld en dat er meer aandacht moet gaan naar de kerntaken die zorgkundigen dagelijks uitvoeren. “Ik schrok wel even van dat getal”, geeft Paul toe. “Het verklaart wel de grote uitstroom en helpt ons om aan oplossingen te werken. Veel zorgkundigen zitten aan de grenzen van hun kunnen en omdat ze tijdens de opleiding niet goed voorbereid worden is de stap naar de werkvloer vaak een cultuurshock. Ze voelen zich niet veilig en dat weegt mentaal door. De lijst met handelingen voor zorgkundigen hoeven dus ook niet uitgebreid te worden. We zijn zeer tevreden met wat we vandaag mogen en kunnen doen. En met de erkenning van zorgkundigen als professionele zorgpartner binnen de gestructureerde equipe. De taken van zorgkundigen worden dan ook meer ingevuld in functie van zorg, gedelegeerde handelingen, preventie en psychosociale ondersteuning. Dat zijn onze kerntaken en een goede basis om op verder te bouwen.”
Naast zorgkundigen bevroeg BEFEZO ook 235 leerkrachten verzorging. Daarvan vindt zestig procent dat ze onvoldoende uren ter beschikking hebben om theorie en praktijk aan te leren volgens het pakket kerntaken van zorgkundigen. Eenzelfde percentage gaf aan dat leerlingen onvoldoende oefenmomenten krijgen tijdens hun stage. In de thuiszorg gaat het zelfs om 78 procent.
Uitdagingen
Tegen eind 2023 zal BEFEZO dan ook hard werken om, net zoals in de verpleegkunde, de instroom te verhogen en de uitstroom tegen te gaan. “De psychologische en fysieke belasting van het werk van zorgkundigen is zeer zwaar. Zo werd vastgesteld dat zorgkundigen tweemaal zo kwetsbaar zijn voor chronische rugproblemen dan verpleegkundigen. Met educatie en het doeltreffend investeren en inzetten van hulpmiddelen kunnen we dat voorkomen. Ook psychosociale ondersteuning moet zorgkundigen meer bereiken. Tijdens COVID-19 was er aandacht voor, maar dat was niet op maat van zorgkundigen. De zorgkundigen spelen ook een cruciale rol in de bejegening van hun zorgvragers. Zorgkundigen moeten opgeleid worden om ook deze soft-skills aan te leren. COVID heeft ons schrijnend geleerd hoe belangrijk dit is. Tot slot moet de zorgkundige ook erkend worden in hun preventieve rol. Heel wat fysieke ongemakken kunnen vermeden worden als onze zorgkundigen de kans krijgen om ook deze rol op te nemen. Daarin speelt het onderwijs een belangrijke rol om meer evidencebased kennis, tijd en aandacht te geven aan handelingen rond infectiepreventie, decubituspreventie, het voorkomen van vochtletsels, ondervoeding, valpreventie, … Als we willen toewerken naar warme zorg, geef ons dan de kans en de erkenning in het onderwijs. On the job is er niet voldoende tijd om alles te leren. We hebben steeds gepleit voor een grondige inhoudelijke hervorming van de opleiding tot zorgkundige. Waar vooral onderbouwde professionele zorg en bejegening van bewoners, cliënten en patiënten centraal staat. De focus moet dus liggen op de kerntaken die zorgkundigen dagelijks stellen om veilig, kwalitatief en evidencebased te handelen, afgestemd op de reële noden vanuit het werkveld. Deze onderwijshervorming gaat de andere richting uit.”
Nood aan doordachte en resultaatgerichte aanpak om uitrol Pay for Performance-systeem te versnellen
Met Pay for Performance wil de federale overheid de financiering van ziekenhuizen koppelen aan het behalen van bepaalde indicatoren rond kwaliteit, veiligheid, efficiëntie en patiënttevredenheid. Hoewel dit programma al verschillende jaren loopt, is er momenteel weinig animo rond en gaat het al bij al over kleine te herverdelen budgetten (6,5 miljoen euro). Met twee nieuwe adviezen naar de minister van Volksgezondheid hoopt de Federale Raad voor Ziekenhuisvoorzieningen (FRZV) de bal meer aan het rollen te krijgen. Al moet dit wel in de juiste richting zijn, benadrukt Koen Balcaen, directeur verpleegkunde en patiëntenbegeleiding van het UZ Leuven en oud-voorzitter van NETWERK VERPLEEGKUNDE.
In 2018 lanceerde de federale overheid het P4P-programma – Pay for Performance – in het kader van de hervorming van de ziekenhuisfinanciering. P4P is een systeem dat ziekenhuizen financieel beloont als ze goede resultaten behalen op een geselecteerde set van indicatoren. Deze indicatoren zijn een maatstaf voor de organisatie en de processen binnen het ziekenhuis, voor de geleverde zorg en voor de gezondheidsuitkomsten van de behandelde patiënten. Hierbij staan kwaliteit van zorg, patiëntveiligheid, efficiëntie en patiënttevredenheid centraal.
Wie is Koen Balcaen?
- directeur verpleegkunde en patiëntenbegeleiding van het UZ Leuven
- voormalig voorzitter van NETWERK VERPLEEGKUNDE
- voorzitter van de werkgroep Directies verpleegkunde van NETWERK VERPLEEGKUNDE
- lid van de Federale Raad voor Ziekenhuisvoorzieningen
- bestuurslid bij het AZ Diest
Tot nu toe kreeg het P4P-programma weinig bekendheid en beschikte het over beperkte middelen. Daardoor was de financiële opbrengst voor ziekenhuizen bijzonder klein en zetten ze hier maar matig op in. De focus van het programma lag in de beginjaren voornamelijk op de structuur en processen van de ziekenhuizen en minder op de uitkomst van de geleverde zorg. “Het ultieme doel van het P4P-programma is de kwaliteit van zorg continu en duurzaam verbeteren binnen het ziekenhuislandschap, door ziekenhuizen die goed presteren hiervoor te belonen. België hinkt op dat vlak achterop in vergelijking met andere landen”, vertelt Koen Balcaen, directeur verpleegkunde en patiëntenbegeleiding van het UZ Leuven. Als lid van de Federale Raad voor Ziekenhuisvoorzieningen (FRZV) is hij voorstander van een doordachte uitrol van het P4P-programma in België.
Geen extra registratielast
Om meer vaart te brengen in het programma richtte de minister van Volksgezondheid eind vorig en begin dit jaar twee adviesvragen aan de FRZV. Het doel? De financiële incentives voor de ziekenhuizen vergroten om zo de transparantie op het vlak van kwaliteit te verhogen en om een cyclus voor kwaliteitsverbetering uit te bouwen, op basis van een aantal gekozen indicatoren. Aan de FRZV is gevraagd welke set van indicatoren zou kunnen helpen om die transparantie te verkrijgen en hoe het traject naar die financiële incentives er moet uitzien. De adviezen – uitgebracht begin december 2022 en begin februari 2023 – richten zich alleen op de algemene ‘acute’ ziekenhuizen en niet op hybride, psychiatrische of revalidatieziekenhuizen. Koen Balcaen: “De reden is eenvoudig: de set van relevante indicatoren voor deze gespecialiseerde ziekenhuizen is niet dezelfde. Willen we echt appels met appels kunnen vergelijken, dan moet een andere set indicatoren uitgewerkt worden, aangepast aan die specifieke context.”
In het eerste advies stelde de RFZV een set van zeven indicatoren voor rond structuur, proces en outcome. “Om tot een consensus te komen binnen de raad, vond al enig debat plaats. België is niet goed voorbereid om een set van daadkrachtige indicatoren te bepalen. Je moet namelijk niet alleen nadenken over welke indicatoren relevant zijn, maar je tegelijk ook afvragen of ze betrouwbaar, makkelijk implementeerbaar en haalbaar zijn qua registratielast. We moeten deze parameters namelijk op eenzelfde manier kunnen meten en interpreteren over de verschillende ziekenhuizen heen, zonder bijkomende werkdruk te creëren. Ook voor verpleegkundigen is dat belangrijk. Als er bovenop de documentatie te complexe of arbeidsintensieve registratie nodig is, dan faalt de opzet van bij de start. Vandaar dat er opnieuw wordt gepleit voor het gebruik van standaardtaal, bijvoorbeeld door versnelde implementatie van SNOMED CT, die onder andere verpleegkundigen voor verschillende verplichte registraties (VG-MZG, VIKZ, …) kan helpen in het automatisch afleiden van data.”
Dat P4P tot nu toe onder de radar bleef, heeft deels te maken met de focus van het programma. De FRZV dringt er dan ook op aan meer resultaatindicatoren op te nemen. Denk hierbij aan pathologie gewogen mortaliteit, complicatieratio’s en adverse events (medicatiefouten, drukletsels, vallen, …). “Het is zeker niet zo dat ziekenhuizen vandaag niet genoeg werken rond indicatoren. Al mogen we echt wel een aantal stappen voorwaarts zetten als het om outcome gaat. Bovendien wordt het een heel ander verhaal wanneer we financiering koppelen aan het al dan niet behalen van deze indicatoren. Het is niet meer vrijblijvend. Alle ziekenhuizen moeten er dus aan meedoen. Tegelijk mogen we niet uit het oog verliezen dat we goede tools nodig hebben voor het opzetten van een goede benchmark en voor een correcte interpretatie van data. Bovendien is ook een toets met de beschikbare evidentie noodzakelijk en kan het uitwisselen van good practices de nationale kwaliteit verbeteren. Ten slotte moet bij de interpretatie ook het soort en de ernst van pathologieën die een ziekenhuis behandelt in rekening worden gebracht.”
Samenspel tussen verschillende actoren
Een heikel punt in de uitrol van P4P is de vraag waar de financiële middelen moeten vandaan komen. In de huidige adviesvraag om het P4P-budget op te trekken stelt de minister van Volksgezondheid voor om een percentage van de enveloppe B2 binnen het budget van financiële middelen (BFM) te herverdelen. B2 is voorzien om een minimale bestaffing van het verplegend en verzorgend personeel ‘aan bed’ te financieren, alsook het personeel van het operatiekwartier, spoed, centrale sterilisatie en het verpleegkundig kader. “Dat budget staat vandaag al onder druk. Voor de FRZV is dit dus onaanvaardbaar”, benadrukt Balcaen. “Bovendien begrijpen we de ratio achter dit voorstel niet. De P4P-indicatoren worden niet enkel beïnvloed door verpleeg- en zorgkundig personeel. Ook de kwaliteit van infrastructuur, het medisch materiaal en de inbreng van andere zorgverleners, zoals artsen, apothekers en paramedici, hebben hier grote invloed op. Vandaar dat we zo hameren op het totaalplaatje: als een patiënt een drukletsel oploopt door een foute positionering tijdens een operatie en dat wordt pas vastgesteld in de recovery of later, dan is dit niet louter de verantwoordelijkheid van één beroepsgroep maar wel van een interprofessioneel team. Het hele proces moet bekeken worden.”
Het hoeft niet te verbazen dat de verpleegkundige vertegenwoordigers in de P4P-werkgroep het belang van de monitoring van de verpleegkundige bestaffing blijven benadrukken. “We moeten meer transparantie brengen in de verpleegkundige zorgzwaarte en de inzet van verpleegkundigen. De relatie tussen de patiënt-verpleegkundige-ratio en de gezondheidsuitkomst van de behandelde patiënt is ruimschoots internationaal onderzocht en beschreven. België heeft tot op heden nog niet bepaald wat een veilige bestaffing is. Willen we beter scoren op bijvoorbeeld het vermijden van adverse events, dan moet een maximale patient-nurse ratio bediscussieerd worden. Al is dat uiteraard niet het enige element dat de goede resultaten van de zorg voor een patiënt beïnvloedt, zoals hierboven aangehaald. Het komt er dus op aan klinische paden uit te werken die garanderen dat het ziekenhuisverloop zo goed mogelijk is voor een patiënt, waarbij elke bijdrage passend, tijdig en afdoend is voor het globale behandelplan van de zorgvrager.”
Geen overhaaste implementatie
Voor Balcaen sluit het debat rond de herziening van de ziekenhuisfinanciering ook aan op een ander belangrijk aandachtspunt, namelijk hoe gekeken wordt naar verpleegkundige zorg. “Verpleeg- en zorgkundigen zijn niet enkel een medische kostenpost, maar voegen waarde toe in het hele zorgtraject en in de kwaliteit van zorg. De verpleegkundige behandeling van een zorgvrager is complementair aan de medische en paramedische behandeling. Ik hoop dat beleidsmakers in de hervormingsplannen van de ziekenhuisfinanciering niet de kapitale fout maken om de inschatting van de verpleegkundige zorgintensiteit te bepalen op medische parameters. Verschillende nationale en internationale studies geven namelijk aan dat medische data onvoldoende voorspellend zijn van de verpleegkundige activiteit. ‘Value based nursing care’ moet beter in kaart gebracht worden en moet ook in de toekomstige modellen van ziekenhuisfinanciering een hoeksteen blijven voor veilige en toegankelijke kwaliteitszorg.”
Hoe moet het nu verder? De adviezen van de RFZV zijn overgemaakt naar de minister van Volksgezondheid. Daarin heeft de raad ook een voorstel voor implementatie uitgewerkt. “We willen een overhaaste uitvoering vermijden. Daar is niemand bij gebaat. We voorzien tot het derde kwartaal van dit jaar om de indicatoren verder uit te diepen en af te stemmen. Tegelijk moet de communicatie naar de betrokken ziekenhuizen gebeuren en een tool ontwikkeld worden om hen feedback te kunnen geven over hun individuele resultaten. Dat is een hele klus. Voor 2024 stellen we voor om een jaar lang de nieuwe opstelling te testen en te finetunen waar nodig. We pleiten ervoor langer met dezelfde set van indicatoren te werken, zodat er ruimte voor verbetering mogelijk is. Want dat is ten slotte waar we het voor doen.”
Bronnen:
- https://www.gezondbelgie.be/nl/blikvanger-gezondheidszorg/algemene-ziekenhuizen/kwaliteit/pay-for-performance
- https://overlegorganen.gezondheid.belgie.be/sites/default/files/documents/frzv_d_566-2_-_advies_p4p.pdf
- https://overlegorganen.gezondheid.belgie.be/sites/default/files/documents/frzv_d_568-2_-_advies_p4p_-_nl.pdf
- KCE Reports 325A (2019) Verpleegkundige bestaffing voor een veilige(re) zorg in acute ziekenhuizen
- KCE Reports 353A (2022) Verpleegkundige bestaffing op Belgische intensieve zorgen afdelingen: impact van twee jaar COVID-19 pandemie
- FRZV/D/542-1 Advies van de FRZV – verdeel- en controlemechanisme voor de middelen van het zorgpersoneelsfonds
Over de muren: zorg in de gevangenis
Gedetineerden hebben recht op dezelfde gezondheidszorg als in de vrije samenleving. Dat is de missie waar medische teams in gevangenissen aan werken. In de gevangenis werken verpleegkundigen samen met dokters, psychiaters, psychologen, tandartsen en kinesitherapeuten. NETWERK VERPLEEGKUNDE sprak met de verpleegkundigen in de gevangenis in Beveren.
De gevangenis van Beveren is, samen met Haren en Dendermonde, een van de nieuwste gevangenissen in België. Het moderne complex omvat een centrale toezichtszone, van waaruit alle bewegingen gecoördineerd en gecontroleerd worden. Hier vertrekken vier cellenblokken van drie niveaus hoog. De gevangenis is dus niet gebouwd in een klassieke stervorm, maar in een kruisvorm. Er zijn solocellen, triocellen en plaatsen voor gedetineerden met een handicap. Die cellen zijn ruimer, zodat er plaats is om met een rolstoel te manoeuvreren. In totaal verblijven er 330 gedetineerden. Hier blijven grotendeels langgestrafte mannen: zij werden veroordeeld tot vijf jaar of meer.
In vleugel A is een sectie voorzien voor gedetineerden die een veiligheidsrisico of ongepast gedrag vertonen en daardoor een beperkter regime hebben. Op die sectie is er ook een hoge veiligheidscel. Nieuwe gedetineerden starten in vleugel A en B, waar zij onthaald en gescreend worden. De twee overige vleugels C en D bieden een gestructureerd open regime. Twee keer per dag gaan de celdeuren open en kunnen gedetineerden vrij bewegen en bij elkaar op cel gaan. Zij worden ook aangespoord om te werken of een opleiding te volgen.
Medische dienst
Er werken vijf verpleegkundigen en een hoofdverpleegkundige op de medische dienst in Beveren. Ze wisselen elkaar af in een vroege en een late shift. “Dat is geen klassiek onderscheid tussen vroeg en laat zoals je het kent uit het ziekenhuis”, verduidelijkt een verpleegkundige*. Ze heeft een achtergrond in ziekenhuiszorg, thuisverpleging en labowerk, en werkt nu iets meer dan vijf jaar in de gevangenis. “De vroege shift start om 7 uur en eindigt om 15 uur, de late shift start om 10 uur en eindigt om 18 uur. We werken eigenlijk het grootste deel van de dag samen, dus er is ook geen klassiek overdrachtmoment, er wordt continue overdracht gedaan, mondeling, via mail of in het EMD. Dat regime is in iedere gevangenis weer anders. Op sommige plekken is er enkel dagdienst. Op andere diensten verblijven meer zorgbehoevende mensen en is de permanentie meer uitgespreid. In grote instellingen zoals Merksplas, Sint-Gillis of Brugge is ook nood aan een nachtdienst. Die hebben beddenafdelingen waarbij 24/7 permanentie nodig is van een verpleegkundige.”
Iedere dag op de verpleegpost start met een oproeplijst. Die wordt elke dag voorbereid voor de volgende ochtend. “Elke gedetineerde heeft in zijn cel een computersysteem waarmee ze televisie kunnen kijken, telefoneren via een headset of communiceren via Prison Cloud. Via dat beveiligde platform kunnen ze onder meer aangeven of ze de medische dienst nodig hebben. Dan komen ze op de lijst. Sommige mannen komen elke dag, omdat ze bepaalde medicatie moeten krijgen, bijvoorbeeld. De chef roept de namen af en één voor één komen ze naar hier. Er is een wachtzaaltje voorzien waar ze maximaal met acht samen kunnen zitten. Alles wordt grondig bijgehouden: wanneer ze opgeroepen zijn, wanneer ze hier aankomen en wanneer ze terugkeren naar hun cel.”
Beroepsgeheim en veiligheid
De dagelijkse zorgen bestaan vooral uit het toedienen van medicatie, bloedafnames, inspuitingen of wondzorg. “Je kan het vergelijken met de maatschappij buiten, waar ook een deel van de mensen leidt aan hoge bloeddruk of cholesterol, of een tekort aan vitamine D. Ook pijnmedicatie in verschillende gradaties is nodig, bijvoorbeeld voor rugklachten of gewrichtspijnen, of medicatie voor COPD-patiënten. Gedetineerden worden opgeroepen voor de medische dienst om de nodige zorgen daar toe te dienen. We hebben daar het materiaal ter beschikking. Het is qua privacy de best mogelijke manier van werken, want we kunnen op onze medische dienst het beroepsgeheim beter bewaken. Aan de cel staat soms een bewaker of zelfs politie mee te luisteren, of een celgenoot. Hier spreken we met de gedetineerde achter gesloten deur. Als een gedetineerde minder mobiel is of in een geval van urgentie gaan we natuurlijk wel tot in de cel. We vermijden het wel om op de cel inspuitingen te doen, maar als het niet anders kan, gebruiken we veiligheidsnaalden. Gedetineerden met diabetes mogen wel zichzelf insuline toedienen in hun cel. Er zijn hier ook triocellen, maar mensen met diabetes zitten altijd alleen in een cel. Insuline kan een dodelijk wapen zijn. Scharen zitten op de medische post steeds achter slot en grendel. We lopen niet rond met een schaar in de zak zoals verpleegkundigen in ziekenhuizen. Ook tussen twee consultaties door laat je die niet zomaar op tafel liggen.”
Gespecialiseerde zorg
In de gevangenis is een volledig ingerichte huisartspraktijk, een tandartspraktijk en kinesitherapiepraktijk. Drie artsen wisselen elkaar af, zodat elke dag iemand aanwezig is. In het weekend is er de dokter van wacht. De tandarts en kinesitherapeut komen één of twee keer per week langs. In de apotheek is heel wat courante medicatie aanwezig, zoals pijnstillers en puffers. De levering komt dagelijks. Voor gespecialiseerde consulten worden gedetineerden regelmatig doorverwezen naar externe ziekenhuizen. “Is het een korte ingreep of onderzoek, dan gaat geen bewaker mee. De Dienst Algemene Beveiliging (DAB) is dan verantwoordelijk. Duurt een ziekenhuisbezoek langer dan twee à drie uur, dan gaat een penitentiair bewakingsagent mee. We moeten de agenda nauwgezet bijhouden, zodat er steeds voldoende personeel is.”
Ernstig zieke gedetineerden kunnen worden overgebracht naar het Genees- en Heelkundig Centrum van de gevangenis van Sint-Gillis, naar het Medisch Centrum van het penitentiair complex van Brugge of naar de polikliniek van de gevangenis van Lantin waar zij gespecialiseerde zorgen krijgen. In de polykliniek van het MC Brugge kunnen ze een dermatoloog, endocrinoloog, oogarts, pneumoloog of orthopedist. Gedetineerden die naar het ziekenhuis zijn gegaan voor bijvoorbeeld een rugoperatie of een andere ingreep waarbij revalidatie of een langere hospitalisatie nodig is, kunnen als overgebracht worden naar de beddenafdeling van het medisch centrum tot ze terug naar hun cel kunnen.
Operaties gebeuren amper nog binnen de gevangenismuren, want sinds de Kwaliteitswet is het niet meer toegelaten om algemene anesthesie toe te dienen. Een medisch centrum van een gevangenis is namelijk niet erkend als ziekenhuis. Bovendien is de kosten-batenanalyse voor medische infrastructuur en apparatuur in gevangenissen vaak negatief. Denk aan een scanner: die wordt in de gevangenis te weinig gebruikt om lucratief te zijn. Medische innovatie gaat dus aanzienlijk sneller buiten de gevangenis.
Afstand met de zorgvrager
De confrontatie met de dood is in de gevangenis onvermijdelijk. Ook hier gaat elke verpleegkundige op haar eigen manier mee om. Na een overlijden wordt er altijd gereflecteerd en nagepraat door het team. Sommige verpleegkundigen kunnen geëmotioneerd zijn, anderen kunnen het overlijden sneller van zich afzetten. Dat komt ook omdat er meer afstand is tussen zorgverlener en zorgvrager. “Dat is nodig om het werk vol te houden. Er is een verschil tussen empathie en sympathie. Je moet in eer en geweten zorg bieden aan elke gedetineerde. Je blijft dus soms wel met de medische frustratie zitten. Je denkt toch: hoe had dit kunnen gebeuren? Het is pijnlijk om te weten dat je iemand niet hebt kunnen helpen. Als verpleegkundigen proberen we de gedetineerden tijdens hun verblijf te informeren over ziekte, drugs, gezondheid, … We proberen hen veel mee te geven, ook voor als ze terug buiten zijn. Educatie is hier heel moeilijk. We zijn al blij als we al een klein beetje meer inzicht hebben kunnen geven of een kleine verandering in gedrag kunnen stimuleren.”
De zorgvrager en zijn daden
Of het moeilijk is de zorgvrager los te koppelen van zijn daden? “Iedere verpleegkundige gaat daar anders mee om. Het is niet altijd even makkelijk om de gepleegde feiten los te zien van hun klachten, daarom werkt het best als je ze niet kent. Het is en blijft onze missie om de best mogelijke zorg te verlenen aan iedere gedetineerde, ongeacht hun daden. Pijn lijden terwijl je opgesloten zit in een cel kan bovendien heel confronterend zijn. Als wij pakweg tandpijn hebben, nemen we een pijnstiller en gaan we eens naar buiten voor een frisse neus en om onze gedachten te verzetten. Hier gaat dat niet. Een verblijf in de gevangenis gaat ook gepaard met veel stress. Dat kan een verzwarende factor zijn voor allerlei kwalen.”
In de meeste gevallen kennen de verpleegkundigen de reden niet waarom iemand in de gevangenis zit, behalve als de feiten uitgebreid in de media aan bod kwamen. “Voor de zorg die we verlenen, maakt het niks uit wat iemand gedaan heeft. Eigenlijk weet ik het soms liever niet”, vertelt het jongste teamlid. Na een kennismaking met de gevangenis tijdens een stage en een kort intermezzo in de thuiszorg werkt ze nu al twee jaar in de gevangenis van Beveren. “De afwisseling spreekt me enorm aan. Je weet nooit wat je die dag op je bord krijgt.”

Masterplan: gevangenisinfrastructuur in humane omstandigheden
De penitentiaire inrichting in Beveren werd in maart 2014 in gebruik genomen. Het is een van de nieuwe gevangenissen die voorzien zijn in het masterplan van de FOD Justitie voor een gevangenisinfrastructuur in humane omstandigheden dat een antwoord moet bieden op de overbevolking in gevangenissen. Ook in Dendermonde en in Haren staat een volledige nieuwbouw. In beide gevangenissen is men nog op zoek naar personeel.
De gevangenis in Dendermonde werd op 2 december 2022 geopend. Er is plaats voor 444 gedetineerden. Deze gevangenis heeft dezelfde kruisvormige indeling als Beveren, maar dan met langere vleugels. De verhuis van de oude gevangenis in de Sint-Jacobstraat naar de nieuwe gevangenis is voorzien voor het voorjaar van 2023.
Op 30 september 2022 vond de inhuldiging plaats van het gevangenisdorp in Haren. In totaal is er plaats voor 1.190 gedetineerden. Momenteel verblijven hier een tweehonderdtal personen. De gevangenis in Haren wordt de grootste in België en beoogt een nieuw concept: elk gebouw heeft een eigen functie. Dat is anders dan de klassieke gevangenis in stervorm. Gedetineerden verblijven in kleine groepen op leefeenheden, krijgen meer autonomie en worden zo goed mogelijk voorbereid op een succesvolle re-integratie in de samenleving. In de loop van het jaar zullen meer gedetineerden aankomen in de nieuwe gebouwen.

“Via een beveiligd platform in de cel geeft de gedetineerde aan of hij de medische dienst nodig heeft.”
“Er zijn hier ook triocellen, maar mensen met diabetes zitten altijd alleen in een cel. Insuline kan een dodelijk wapen zijn.”











